Узи почек при беременности вредно или нет

Безопасность ультразвукового метода исследования обуславливает его широкое распространение, в том числе при обследовании беременных на различных сроках. УЗИ почек при беременности уделяется особое внимание ввиду изменений, которые касаются и мочевыделительной системы.
Даже при нормально протекающей беременности в организме женщины происходит:
- снижается сократительность и тонус мочевых путей;
- расширение сосудистых сплетений в стенках мочеточника, которые сдавливают и уменьшают его просвет;
- сдавление растущей маткой мочевого пузыря и мочеточника (чаще правого).
Эти изменения и обуславливают более частое возникновение патологии, а так же жалоб у беременных со стороны мочевыделительной системы. Для своевременной диагностики крайне необходимо проведение УЗИ почек при беременности.

Показания
Показаниями для проведения УЗИ почек при беременности являются:
- жалобы на болевой синдром, локализующийся в поясничной области и/или иррадиирующий в область промежности;
- нарушение мочеиспускания (учащенное, болезненное, неприятные ощущения во время мочеиспускания);
- стойкие или впервые выявленные изменения в анализах мочи;
- любая эндокринная патология;
- повышенное артериальное давление;
- периферические отеки, особенно в первой половине дня;
- динамическое наблюдение за хронической патологией мочевыделительной системы, выявленной до беременности.
Проведение ультразвукового исследования возможно на любом сроке беременности и с любой необходимой частотой, при этом никаких негативных последствий для будущего ребенка и его матери нет.
Подготовка
Подготовка к УЗИ почек при беременности не специфическая, и может вовсе не проводиться. При склонности к повышенному газообразованию необходима диета в течение нескольких дней ограничивающая сырые фрукты и овощи, дрожжевые сорта хлеба, бобовые и т.д. За час до исследования необходимо выпить около литра жидкости для наполнения мочевого пузыря, а так же воздержаться от мочеиспускания в течение этого времени.

Как делают УЗИ беременным женщинам?
Процесс самого проведения ультразвукового исследования беременных практически не отличается от обычного исследования. Исследование делают при следующей позе пациента: лежа на спине, боку, в некоторых случаях есть необходимость делать дообследования стоя. Лежа на животе, исследование практически не проводят из-за неудобства обследуемой. При необходимости, доктор просит задержать дыхание или сделать глубокий вдох.
В ходе ультразвукового исследования, врач оценивает положение и размеры органа, подвижность, структуру и ее архитектонику, состояние чашечно-лоханочной системы, дистальные отделы мочеточника, а так же, при наличии необходимости, мочевой пузырь.
Возможная патология
Наиболее частой патологией, выявляемой во время беременности, является гидронефроз и пиелонефрит.
Пиелонефрит
Пиелонефрит возникает у более чем 12 % беременных. Ультразвуковая картина практически не отличается от обычного пиелонефрита. Определяется утолщение стенок лоханки и, иногда, чашечек, отек клетчатки почечного синуса, размытости и нечеткости его рисунка.
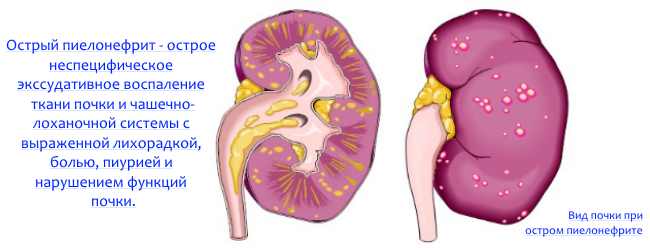
Вид почки при остром пиелонефрите
При отсутствии своевременного лечения возможно вовлечение паренхимы, что проявляется в появлении очагов повышенной эхогенности со сниженным кровотоком. Изменения касаются, как правило, только одной пораженной почки. Но увеличиваются обе почки, с преимущественным увеличением пораженной. К тому же имеются изменения со стороны анализов мочи, крови, клиническая картина, что позволяет без труда установить диагноз.
Кроме впервые выявленных пиелонефритов, часто происходит обострение уже имеющейся хронической патологии. При обострении хронического пиелонефрита, на фоне повышения температуры и болевого синдрома, появляются изменения в анализах мочи.
При сонографии определяется типичный глубокий рубец в паренхиме над уплощенной чашечкой. При длительно текущем процессе происходит уменьшение органа. При использовании режима цветовой дуплексной сонографии определяется увеличение конечной диастолической скорости кровотока в почечных артериях, увеличение систола-диастолического соотношения.
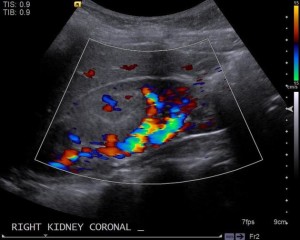
Признаки пиелонефрита: округлое образование, лишенное кровоснабжения. Остальная часть почки снабжается кровью нормально. Диагноз — пиелонефрит.
При отсутствии своевременной диагностики и лечения, на фоне пиелонефрита может развиться абсцесс почки. Эхографически он визуализируется как неоднородный гипоэхогенный участок с четким эхогенным контуром инфильтрированной паренхимы.
Гидронефроз
Гидронефроз представляет собой стойкое нарушение оттока мочи в лоханочно-мочеточниковом сегменте. Это приводит к расширению лоханки, а при прогрессировании в процесс вовлекаются и чашечки. Следует помнить, что во время беременности лоханка несколько расширена, что не является патологией. Так, в первом триместре размеры допускаются до 18 мм, а во втором триместре – до 27мм.
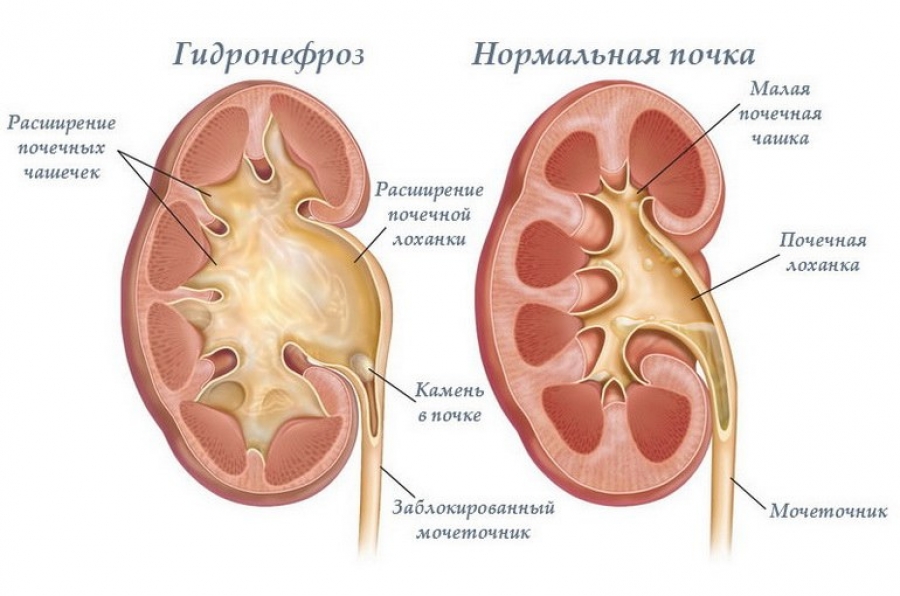
Гидронефроз
При выявлении пограничных показателей ставится диагноз пиелоэктазия и необходимо динамическое наблюдение. Достоверным методом диагностики гидронефроза является рентгенография, но за счет ограниченного использования лучевых методов исследования во время беременности, проводится только УЗ-диагностика.
Диагноз гидронефроз выставляется при расширении лоханки выше допустимых значений, расширении чашечек и истончении паренхимы почки. Определение степени гидронефроза носит лишь ориентировочный характер, к тому же данная патология зачастую носит временный характер и после рождения ребенка изменения постепенно уходят.
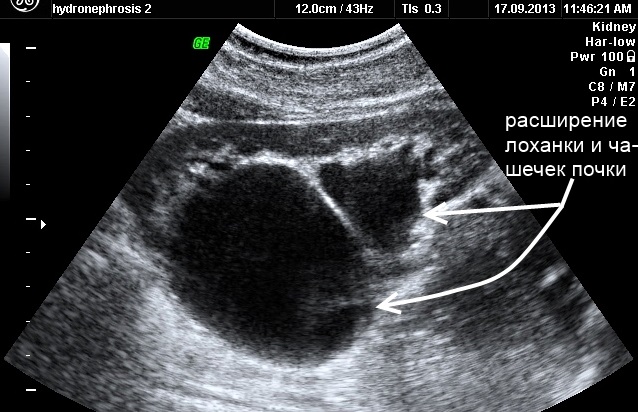
Гидронефроз на узи
Мочекаменная болезнь
Мочекаменная болезнь не часто встречается при физиологическом течении беременности, однако пиелонефрит, пиелоэктазия, гидронефроз увеличивают риск образования конкрементов в несколько раз. Клиника и ультразвуковая картина практически не отличается от типичной.
УЗИ при мочекаменной болезни.Камни в почках, выявленные при УЗИ (конкремент показан красной стрелкой)
При ультрасонографии конкремент визуализируется в виде эхогенной структуры округлой или овоидной формы. Позади его определяется акустическая тень, однако у конкрементов небольшого размера (до 6-7 мм) может не определяться. Дополнительным диагностическим признаком является артефакт мерцания при использовании цветовой допплерографии, и выглядит в виде быстро изменяющегося цветового комплекса в проекции конкремента. Быстро растущие камни могут быстро заполнять весь просвет чашечно-лоханочной системы и иметь вид коралла.
За счет облитерации чашечек и лоханки, при коралловидных конкрементах часто возникает обструкция мочевых путей и развивается гидрокаликоз, что требует оперативного вмешательства. Остальные типы камней требуют, как правило, только динамического наблюдения.
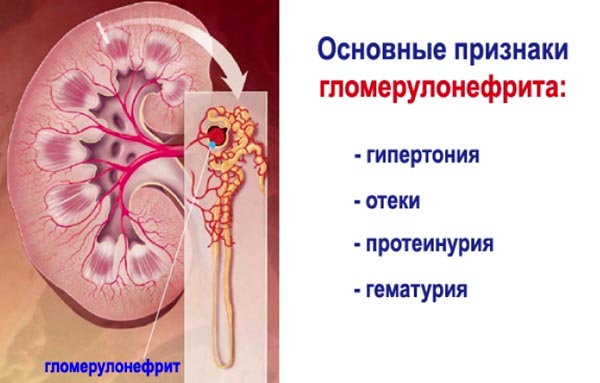
Гломерулонефрит
Гломерулонефрит – иммуновоспалительное заболевание с двухсторонним поражением клубочков и канальцев почки. Может протекать в острой и хронической форме.
Острый гломерулонефрит встречается достаточно редко у беременных, возникает после перенесенной бактериальной инфекции (чаще стрептококковой), и характеризуется бурным и острым началом.
Гломерулонефрит
На фоне клинической картины (отеки, гематурия, протеинурия, повышение артериального давления) ультрасонографически определяется симметричное увеличение почек, утолщение паренхимы, эхогенность ее повышенна. При этом, контуры остаются четкими и ровными, а центральный эхокомплекс не изменяется. По мере лечения и угасания клиники, происходит нормализация ультразвуковой картины.
Хронический гломерулонефрит встречается чаще острого, однако и его частота не велика. Преимущественно он протекает в виде латентной формы. УЗИ-признаки вариабельны и зависят от стадии и длительности течения. На начальной стадии изменений может не определяется. По мере прогрессирования происходит уменьшение размеров почек, повышение эхогенности паренхимы, контур остается ровным. Ключевое значение в динамическом наблюдении имеет контроль азотовыделительной функции почек (мочевина, креатинин, остаточный азот).
Травма почек
Травма почек у беременных обычно сочетается с травмами других органов брюшной полости и забрюшинного пространства и, как правило, имеет легкую степень. Чаще травма проявляется ушибом и формированием гематомы.
При ушибе в паренхиме определяются участки слегка повышенной эхогенности. Гематома визуализируется в виде серповидного гипоэхогенного или анэхогенного скопления жидкости в подкапсульном пространстве. При разрыве паренхимы определяются линейные гипоэхогенные структуры в паренхиме почки. При цветовом допплеровском исследовании зоны разрыва гипо- или аваскулярные.
Аномалии развития
Аномалии развития почек могут выявляться только во время беременности. Обычно отсутствие жалоб до беременности сменяется клиникой тянущих болей в области поясницы и изменениями в анализах мочи во время, так как аномалии увеличивают риск развития пиелонефрита, гидронефроза, мочекаменной болезни.
Поэтому совместно с воспалительными изменениями определяются аномалии и особенности развития. Наиболее частыми находками являются: полное и неполное удвоение почек, подковообразная почка, кисты почек.
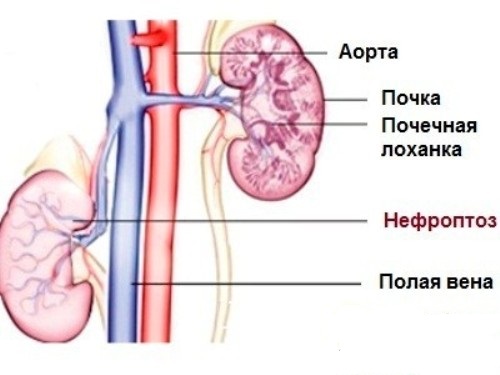
Нефроптоз
Нефроптоз может быть уже имеющейся патологией или может возникнуть во время беременности в следствие снижении тонуса мышц, интенсивного роста и давления матки. Клиническая картина при незначительном опущении почек может отсутствовать, либо может иметь место болевой синдром в поясничной области тянущего характера. Определяется по смещении нижнего полюса при выполнении ортостатической пробы.
Нефроптоз
В норме допустимые значения до 3 см. Степень нефроптоза при ультразвуковом исследовании определяется неточно, а так экскреторная урография противопоказана, то проводится динамическое наблюдение. В случае затруднения оттока мочи вследствие перегиба мочеточника решается вопрос об экстренном родоразрешении или оперативном лечении. В послеродовый период возможно восстановление нормального положения и подвижности почки.
Несмотря на то, что УЗИ почек во время беременности не является обязательным скрининговым методом исследования, проведение данного обследования необходимо. Даже при отсутствии жалоб со стороны мочевыделительной системы возможно выявление органической патологии, которая требует наблюдения или лечения. Доступность, безопасность метода, а также несложная подготовка позволяют проводить исследование с необходимой частотой без вреда для будущего ребенка и его матери.
Источник
Почечные заболевания занимают второе место по частоте обострений в период беременности после сердечно-сосудистых. В этом нет ничего удивительного, если учесть степень возрастающей нагрузки на почки в этот период. Почки беременной женщины в прямом смысле работают за двоих, ведь выводят продукты жизнедеятельности и матери, и ребенка. И чем больше срок, тем более интенсивно им приходится работать.
Кроме того, с увеличением срока усиливается давление матки на почки и мочевой пузырь. Растущий плод занимает все больше пространства в брюшной полости, раздвигая окружающие органы по сторонам и сдавливая их. Особенно большое давление приходится как раз на почки и мочевой пузырь, что не может проходить бесследно.
Снижение иммунитета и постоянные гормональные колебания приводят к тому, что обостряются почечные заболевания в период беременности. Если прежде вы имели любые проблемы с выделительной системой, то с большой долей вероятности они дадут о себе знать сейчас. А во многих случаях бактериурия при беременности появляется впервые.
Сказанное выше говорит о том, почки беременной женщиной становятся довольно уязвимыми , и за их состоянием необходимо постоянно следить.
Показания для УЗИ почек
УЗИ почек не предписывается всем без исключения беременным. Для обследования требуются определенные предпосылки:
- Потемнение мочи, наличие кровяных примесей, признаков выходящего песка или камней, резкого неприятного запаха мочи.
- Повышенная отечность, которая усиливается в первой половине дня.
- Рост показателей артериального давления.
- Травма (или подозрение на травму) живота или поясницы.
- Ощущения дискомфорта (зуда, жжения), боли при мочеиспускании.
- Учащение мочеиспусканий.
- Болезненные ощущения в области поясницы, нижней части живота, спине, повышение температуры тела.
- Признаки симптоматических обострений хронических эндокринных заболеваний.
- Врожденные аномалии развития органов мочевыделительной системы.
- Опухолевые процессы, хронические болезни, поражающие почки (гломерулонефрит, пиелонефрит).
- Наличие белка, крови в моче, бактериальных возбудителей, признаков воспалительных процессов (выявляются по результатам лабораторных анализов).

Повышенная отечность может стать показанием для УЗИ почек
Если присутствует один или несколько из перечисленных выше факторов (симптомов), врач может дать направить пациентку на УЗ-обследование.
Возможная патология
Наиболее частой патологией, выявляемой во время беременности, является гидронефроз и пиелонефрит.
Пиелонефрит
Пиелонефрит возникает у более чем 12 % беременных. Ультразвуковая картина практически не отличается от обычного пиелонефрита. Определяется утолщение стенок лоханки и, иногда, чашечек, отек клетчатки почечного синуса, размытости и нечеткости его рисунка.
Вид почки при остром пиелонефрите
При отсутствии своевременного лечения возможно вовлечение паренхимы, что проявляется в появлении очагов повышенной эхогенности со сниженным кровотоком. Изменения касаются, как правило, только одной пораженной почки. Но увеличиваются обе почки, с преимущественным увеличением пораженной. К тому же имеются изменения со стороны анализов мочи, крови, клиническая картина, что позволяет без труда установить диагноз.
Кроме впервые выявленных пиелонефритов, часто происходит обострение уже имеющейся хронической патологии. При обострении хронического пиелонефрита, на фоне повышения температуры и болевого синдрома, появляются изменения в анализах мочи.
При сонографии определяется типичный глубокий рубец в паренхиме над уплощенной чашечкой. При длительно текущем процессе происходит уменьшение органа. При использовании режима цветовой дуплексной сонографии определяется увеличение конечной диастолической скорости кровотока в почечных артериях, увеличение систола-диастолического соотношения.
Признаки пиелонефрита: округлое образование, лишенное кровоснабжения. Остальная часть почки снабжается кровью нормально. Диагноз — пиелонефрит.
При отсутствии своевременной диагностики и лечения, на фоне пиелонефрита может развиться абсцесс почки.
Эхографически он визуализируется как неоднородный гипоэхогенный участок с четким эхогенным контуром инфильтрированной паренхимы.
Гидронефроз представляет собой стойкое нарушение оттока мочи в лоханочно-мочеточниковом сегменте. Это приводит к расширению лоханки, а при прогрессировании в процесс вовлекаются и чашечки. Следует помнить, что во время беременности лоханка несколько расширена, что не является патологией.
Так, в первом триместре размеры допускаются до 18 мм, а во втором триместре – до 27мм.
При выявлении пограничных показателей ставится диагноз пиелоэктазия и необходимо динамическое наблюдение. Достоверным методом диагностики гидронефроза является рентгенография, но за счет ограниченного использования лучевых методов исследования во время беременности, проводится только УЗ-диагностика.
Диагноз гидронефроз выставляется при расширении лоханки выше допустимых значений, расширении чашечек и истончении паренхимы почки. Определение степени гидронефроза носит лишь ориентировочный характер, к тому же данная патология зачастую носит временный характер и после рождения ребенка изменения постепенно уходят.
Виды УЗИ почек
В зависимости от обнаруженной симптоматики может проводиться эхография и допплерография (ультрасонография).
Эхография – часто применяемый ультразвуковой диагностический метод, позволяющий сделать заключение о расположении, размерах, структурных особенностях, подвижности органа, наличии патологических образований, камней. Эхография базируется на способности объектов разной плотности (в том числе, почек) отражать волны ультразвукового диапазона.

Существует два вида УЗИ почек
При проведении допплерографии анализируется состояние кровеносных сосудов почек. На экран ультразвукового аппарата выводится графическое изображение, называемое допплерограммой, по которому врач может судить о направлении кровотока. Подаваемые УЗ-аппаратом звуковые сигналы указывают на изменения, касающиеся кровообращения почек.
Расшифровка
Расшифровкой полученного результата должен заниматься врач, который имеет опыт работы с беременными женщинами. Так как параметры почек у женщин, ожидающих ребенка, несколько отличаются от размеров органов небеременной женщины. В норме будущая мамочка должна иметь следующие показатели:
- почки должны быть расположены в забрюшинном пространстве на уровне 2 поясничного и 12 грудного позвонка. Расположение правой почки незначительно ниже левой;
- подвижность почек должна быть ограничена. Причем она должна наблюдаться лишь в вертикальном расположении. Наличие повышенной подвижности является признаком патологии;
- нормальные размеры почек должны быть длиной не более 12 см, шириной – не более 6 см, толщиной – не более 5 см. Эти показатели имеют важное значение, поскольку указывают на наличие ряда заболеваний. Например, увеличенный орган говорит о воспалительных процессах, новообразованиях. Уменьшенный – о хронических патологиях, дистрофии;
- толщина почечной ткани должна быть в пределах 2,5 см с однородной структурой. Утолщенная почечная ткань встречается при воспалении, уменьшенная – пиелонефрите, сахарном диабете, дистрофии;
- почечная лоханка должна быть свободной без наличия каких-либо включений, которые встречаются при МКБ;
- структуры фиброзной капсулы должна быть ровными.
После проведения обследования женщине выдается бланк с результатами, по которым производится оценка состояния мочевыводящей системы. В бланке с результатами могут быть написаны следующие изменения:
- микрокалькулез, эхогенное образование. Это обозначает наличие камней;
- неоднородность эхоструктуры, наличие эхотеней – опухоли;
- гиперэхогенность, однородное образование – липомы;
- анэхогенное образование, однородное анэхогенное содержимое без наличия внутреннего эха – кисты;
- гнойные полости – пиелонефрит, абсцесс;
- увеличенная лоханка – закупорка мочевыводящих путей.
При необходимости оценки почечного кровотока производится УЗИ с Допплером. Данный вид диагностики оценивает объем и скорость кровотока. Этот показатель дает возможность контролировать функциональные возможности почек. Если в ходе диагностики обнаружено понижение кровотока, то выдвигается версия застойного явления, кистозного образования, воспалительного процесса. Повышенная скорость кровотока характерна для злокачественного образования.

Размеры почечного аппарата плода также подлежат анализу
Подготовка к обследованию
УЗ-исследование почек может проводиться вне зависимости от срока беременности. При склонности к метеоризму за несколько дней до процедуры рекомендуется прекратить употребление газированных напитков, свежего молока, бобовых, минимизировать потребление сладостей, фруктово-овощных блюд и других продуктов, способных усилить газообразование, что в итоге исказит результаты.
Если, несмотря на диетологические ограничения, метеоризм активно проявляется, по согласованию с врачом используются препараты (энтеросорбенты, эспумизан).

Подготовка к дальнейшему обследованию
С целью предотвращения изменения тонуса матки перед УЗИ не нужно применять лекарства со слабительным эффектом, очищающие кишечник клизмы.
За час до начала процедуры нужно выпить около одного литра негазированной жидкости, воздерживаясь от мочеиспускания до окончания обследования.
Перед началом процедуры необходимо снять одежду выше пояса, украшения и другие предметы, которые могут привести к усложнению процесса обследования и искажению результатов.
Если проводилась рентгенологическая диагностика, в ходе которой применялось контрастное вещество (например, барий), то УЗИ почек во время беременности можно проводить не ранее чем через несколько дней после указанного обследования. Еще фактором, затрудняющим проведение процедуры, является ожирение (избыточный вес).
Лечение
После подтверждения диагноза назначают соответствующее лечение. На начальном этапе развития патологии специфическую терапию не проводят. В критических случаях требуется оперативное вмешательство. Одно и самое главное показание – нарушение деятельности органа.
Имеются и противопоказания к проведению хирургической терапии. Первое – развитие двустороннего гидронефроза. Второе – наличие сопутствующего опасного заболевания внутреннего органа у малыша в утробе. По мнению доктора Комаровского, единственный выход – преждевременное прерывание беременности.
Полноценную терапию заболевания проводят после появления на свет ребенка. Если после рождения патологию диагностировали на начальном этапе развития, лечебные мероприятия не назначают. Для профилактики осложнений требуется лишь систематическое контрольное прохождение ультразвукового исследования (на протяжении первых 3 лет – 1 раз в 4 месяца, впоследствии – 1 раз в 12 месяцев).
Важно знать! На поздних этапах развития патологии назначают оперативное вмешательство. Особенно это касается случаев, когда у новорожденного значительно нарушен процесс выведения урины, замедлена или полностью прекращена работа парного органа.
Если выявили рефлюкс, диагностированный еще во время внутриутробного развития, проводят лечебные мероприятия, которые позволяют предотвратить инфицирование органов мочевыводящих путей. Как правило, такая патология исчезает самостоятельно по мере взросления ребенка. Если отсутствует положительная динамика, назначают оперативное вмешательство.
Для того чтобы определиться с тактикой лечения, пиелэктазию разделяют на три степени: легкую, среднюю и тяжелую. При легкой степени требуется лишь только мониторинг. При средней степени сроки мониторинга увеличиваются, вероятность благополучного исхода высока. Мочеиспускательный канал развивается, и болезнь проходит самостоятельно. Наблюдение осуществляется посредством узи.
Тяжелая степень предполагает только хирургическое вмешательство. Операцию проводят при помощи инструментов очень маленького размера, чтобы не повредить ткани. Введение самого инструмента проводят через мочеиспускательный канал малыша. Перед оперативным лечением во избежание осложнений малышам дают противовоспалительные средства, разрешенные к употреблению новорожденным. В итоге операции восстанавливается отток мочи, исчезает заброс мочи из мочеточника в мочевой пузырь.
После проделанного оперативного лечения назначается особая диета с исключением продуктов, раздражающих слизистую мочеточников.

Степени расширения почечной лоханки
Лечение медикаментами не применяется, т.к. оно не является эффективным.

Прогноз для такого ребенка не предполагает никаких гарантий, патология может напомнить о себе через много лет. Именно поэтому таких маленьких пациентов нужно очень тщательно наблюдать. Они состоят на диспансерном учете всю жизнь. Особенно тщательно следят за такими пациентами во время так называемых опасных в плане рецидива периодов.
Аномалия, обнаруженная во внутриутробном периоде, нуждается в наблюдении. Доктор оценивает увеличение лоханок плода в динамике, присваивает патологии одну из трех степеней. При легкой и средней форме патологии прогноз благоприятный: лоханки приходят в норму в течение первого года жизни по мере роста младенца. При тяжелой форме, двухсторонней прогрессирующей пиелоэктазии показана операция. Ее делают в 30% случаев.
Вмешательство проводят под наркозом с помощью лапароскопии, которая исключает большие разрезы. Через мочеиспускательный канал вводят миниатюрные хирургические инструменты и проводят манипуляции под контролем ультразвука. Цель врача – восстановить нормальный отток мочи и ликвидировать ее обратный заброс в лоханки. После операции младенцу назначают противовоспалительные препараты.
Операция не гарантирует стопроцентного выздоровления, и маленького пациента обязательно наблюдает уролог до школы, а затем – до момента полового созревания. В периоды, когда ребенок активно растет, возможен рецидив патологии.
Специальных мер, способных предотвратить пиелоэктазию, не существует. Специалисты рекомендуют женщинам планировать беременность, лечить мочеполовые инфекции и болезни почек до зачатия, предупреждать рецидивы хронических патологий. С этой целью до и после беременности нужно соблюдать диету, питьевой режим и личную гигиену.
Во время беременности важно избегать воздействия токсинов, пребывания в экологически загрязненных местах. По рекомендации доктора следует принимать мочегонные средства, необходимые для улучшения оттока мочи и предотвращения отеков. Если патологию у плода все же обнаружили, важно скорректировать диету и питьевой режим, тщательно соблюдать рекомендации доктора. Умеренная физическая активность мамы в этой ситуации положительно повлияет на состояние плода.
Описание процедуры
Пациентке, расположившись на кушетке, следует принять рекомендуемую врачом-диагностом позу (лежа на боку или на спине, реже – стоя). В положении лежа на животе процедуру проводить нецелесообразно, поскольку пациентка будет испытывать дискомфорт.
В определенные моменты специалист просит задержать дыхание или вдохнуть. Области прикосновения датчика обрабатываются гелеобразным веществом, которое удаляется с кожной поверхности после завершения диагностики.

При помощи аппарата УЗИ можно сделать оценку размеров, структуры, подвижности, положения почек
В ходе обследования врач с помощью специального оборудования проводит оценку размеров, структуры, подвижности, положения почек, исследует отделы мочеточника, чашечно-лоханочную систему, мочевой пузырь (в случае необходимости). После ультразвукового исследования пациентке выдаются результаты (заключение), анализируемые лечащим врачом и другими специалистами.
Можно ли делать
Нередко будущие мамы задаются вопросом, не вреден ли ультразвук ребенку, не опасно ли делать Узи на поздних сроках. Ученые утверждают, что во время Узи ультразвуковые волны не проникают так глубоко, чтобы нанести вред здоровью эмбриона. Хотя исследований касательно этого вопроса не проводилось. Но нет и жалоб на то, что после диагностики у ребенка появлялись какие-либо нарушения.
Риск развития осложнений от невыявленной вовремя патологии почек в разы существеннее и реальнее, нежели теоретический вред от ультразвуковой процедуры. Нарушения в работе почек способны провоцировать спазмирование сосудов
, которые поставляют кровь к эмбриону. Это негативно отражается на развитии плода. Также повышается риск инфицирования малыша, отслойки плаценты и гибели ребенка.
Источник
