Угроза прерывания во втором триместре беременности
Угроза прерывания беременности или самопроизвольного аборта является патологическим состоянием, при котором возможна потеря плода в первые 22 недели. Беременность может прерваться и позже, но это будет уже не выкидыш, а преждевременные роды. Причины данного состояния весьма многообразны и зачастую связаны с гормональным статусом женщины.
По утверждению некоторых источников, хромосомные аномалии зародышей занимают лидирующие позиции среди основных причин прерывания вынашивания плода
Тревожные признаки
Предвестниками угрозы выкидыша являются 3 характерных симптома – боль внизу живота, гипертонус матки и кровянистые выделения из влагалища. Болевой синдром может локализоваться только внизу живота или отдавать в поясницу, левый или правый бок, а также иметь опоясывающий характер.
Тип боли варьируется от тянущего и тупого до схваткообразного и пульсирующего. Болезненность не зависит от движений, положения тела, мочеиспускания или дефекации. Она не снижается в моменты отдыха, а только усиливается.
Согласно статистике, на ранних сроках в первые 3 месяца прерывается каждая пятая беременность, что в цифрах составляет 170 тысяч выкидышей в год.
Маточный гипертонус проявляется уплотнением передней стенки живота, который слегка приподнимается и становится более округлым. Матка напряженная на ощупь, возможно ощущение распирания в наружных половых органах и промежности. Если тонус матки повышается во втором триместре, это говорит о высокой возбудимости гладкой мускулатуры и реальной угрозе выкидыша.
Выделения с кровью – самый опасный симптом, появление которого должно стать поводом для неотложного обращения за медицинской помощью. При мажущих и скудных выделениях есть все шансы спасти малыша при условии своевременной терапии. Обильное кровотечение, особенно со сгустками, представляет опасность не только для беременности, но и для здоровья матери в целом. В этом случае очень важно предотвратить осложнения и сохранить репродуктивную функцию женщины.
Гормональный сбой
Это самая распространенная причина, по которой беременность может прерваться. Определяющее значение имеет уровень гормона прогестерона, который снижается при недостаточной фазе желтого тела, гипотиреозе, имеющихся опухолях и кистах яичников. Прогестерон необходим для подавления спонтанных маточных сокращений, при его нехватке матка начинает сокращаться и буквально выталкивает плод.
Синтез прогестерона снижается при увеличении выработки пролактина на фоне гормонозависимых новообразований гипофиза.
Угроза прерывания беременности возможна также при высоком уровне андрогенов – гиперандрогении, из-за которой плодное яйцо может не удержаться в матке.
Истмико-цервикальная недостаточность – ИЦН
Данным термином называют преждевременное укорочение перешейка и шейки матки, приводящее к неспособности противостоять внутриматочному давлению и удерживать растущий плод в полости матки. Причиной такого состояния являются аборты, включая самопроизвольные, роды и диагностические выскабливания, перенесенные женщиной до беременности.
На протяжении всей беременности женщина испытывает самые разнообразные ощущения. Некоторые из них могут быть симптомами приближающегося выкидыша
Симптомы ИЦН возникают чаще всего ближе к середине срока, и беременность прекращается. Для предотвращения подобного исхода предпочтительнее применять нехирургический метод коррекции, при котором во влагалище вводятся специальные поддерживающие устройства – силиконовые или пластиковые пессарии.
Хромосомные мутации
Более половины всех выкидышей случается именно из-за хромосомных мутаций плода. Подобные генетические сбои могут приводить к грубым порокам развития плода, которые делают его нежизнеспособным. Сохранять такую беременность не имеет смысла, поскольку это своего рода естественный отбор.
Стоит отметить, что генетические мутации носят не наследственный характер, а формируются в половых клетках родителей под влиянием вредных факторов – радиации, производственной интоксикации, вирусов и пр.
Иммунные нарушения
Это, в первую очередь, резус-конфликт, когда резус-факторы матери и отца не совпадают. В организме матери начинают вырабатываться защитные антитела, которые в определенных концентрациях способны вызвать отторжение плода и создать угрозу прерывания беременности.
Иммунный фактор срабатывает также в случае родственных браков, когда материнский организм отвергает плод, принимая его клетки за чужеродные.
Болезни матери
Создать угрозу преждевременного прерывания беременности могут общие и гинекологические патологии, а также заболевания, передающиеся половым путем. Факторами повышенного риска являются следующие болезни:
- краснуха, вирусный гепатит, грипп – самые распространенные и потенциально опасные вирусы для будущего ребенка;
- ангина, воспаление легких;
- пиелонефрит;
- аппендицит;
- антифосфолипидный синдром;
- поликистоз яичников;
- эндокринные расстройства;
- аномалии развития половых органов (двурогая матка, матка с перегородкой, удвоение матки);
- высокая степень ожирения;
- травмы живота в анамнезе;
- сифилис, трихомониаз, хламидиоз, токсоплазмоз и прочие распространенные заболевания, передющиеся половым путем;
- герпес, цитомегаловирус.
Отдельно следует сказать о возрасте. Риск самопроизвольного аборта возрастает после 40 лет почти на 41%.
Лекарства и фитолечение
В период беременности следует проявлять особую осмотрительность при приеме лекарств. Идеально не принимать их вовсе, а при необходимости советоваться с врачом и пить наиболее безопасные средства. Спровоцировать выкидыш могут цитостатики (например, Метотрексат), антикоагулянты: Фенилин, Неодикумарин, Варфарин, Синкумар. Резко повышает маточный тонус препарат Эрготамин, который используется в акушерской практике для остановки маточных кровотечений.
При необходимости лечения нужно обязательно советоваться с врачом
Фитолечение может быть не менее, а иногда и более опасным, чем лекарства. Некоторые травы обладают тератогенным, канцерогенным и токсическим эффектом. В список запрещенных растений входит тимьян, можжевельник, хмель, мята, розмарин, пижма, полынь и др.
Как ставится диагноз
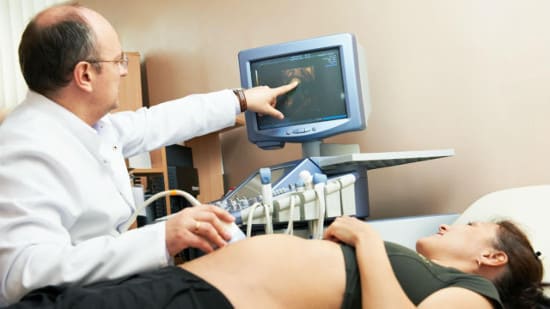
Важнейшим диагностическим методом является ультразвуковое исследование, позволяющее следить за протеканием беременности и своевременно выявлять возникающие патологии. Посредством УЗИ можно установить повышенный тонус матки, отклонения в частоте сердечных сокращений, недоразвитие хориона и наличие ретрохориальной гематомы.
При постановке диагноза обязательно учитывается частота сердечных сокращений плода. Его сердце начинает биться с 5 – 6 недели, и вплоть до родов количество ударов в минуту составляет 140 – 160. Отклонение этих показателей в ту или иную сторону может быть критичным. Говорить об угрозе выкидыша будут при снижении количества сокращений до 100 или повышении до 200.
Ретрохориальная гематома выявляется, как правило, на плановом УЗИ, когда еще нет никаких симптомов. В противном случае беременность может прерваться. При недоразвитии хориона плод может погибнуть вследствие нарушения питания.
Методы терапии
Терапевтические мероприятия отличаются на разных сроках и проводятся по неделям. В первые 3 месяца женщине необходима моральная поддержка, щадящий режим с минимальными физическими нагрузками и половой покой.
В случае необходимости назначается медикаментозное лечение, которое может включать следующие препараты:
- Дюфастон, Праджисан, Утрожестан, восполняющие дефицит прогестерона;
- Валериана, Пустырник в форме драже или настойки;
- Магнелис В6 пьют обычно по следующей схеме: по 1 таблетке утром и днем, 2 на ночь;
- ректальные свечи с Глицерином, микроклизмы Миролакс для нормализации стула.
Наличие кровянистых выделений является показанием для лечения в стационаре, где внутривенно вводится транексамовая кислота ТХА. Дополнительно она может назначаться в таблетках.
Если срок беременности больше 12 недель, обязательно выполняется токолиз – подавляется сократительная деятельность матки. С этой целью используются инфузии сульфата магния 25% – магнезии. Благодаря магнезиальному лечению можно не только нормализовать маточный тонус, но и убрать отеки за счет его мочегонного действия.
В большинстве случаев беременность удается сохранить, если вовремя начать лечение
Самое важное
Каждая беременная женщина должна знать, что делать в случае явной угрозы выкидыша. При появлении первых подозрительных признаков (болей, крови, уплотнения живота), необходимо вызвать скорую помощь. До приезда медиков разрешается выпить Но-шпу или ввести ректальную суппозиторию Папаверина.
Читайте также: аллергический ринит при беременности
Источник
Автор статьи – Созинова А.В., практикующий акушер-гинеколог. Стаж по специальности с 2001 года.
Продолжается второй триместр беременности от 14 по 26 недели гестации.
Список опасных состояний
Занимает первое место анемия беременных (как правило, железодефицитная анемия) и ее частота составляет 21-80% в зависимости от географического места проживания женщины.
На втором месте стоит угроза прерывания беременности или позднего выкидыша, хотя во 2 триместре беременности риск возникновения данного осложнения несколько ниже, чем в первом и достигает 5-10%.
Третье место отводится предлежанию плаценты и его частота во втором триместре достигает 10% (в третьем значительно снижается).
Причины опасных состояний
К факторам, вызывающим угрозу позднего выкидыша, относятся:
- развитие истмико-цервикальной недостаточности (как анатомической, так и функциональной);
- дефекты матки (пороки развития матки, опухоли);
- резус-конфликтная беременность;
- инфекционные процессы, в том числе и половые инфекции;
- преждевременный разрыв плодных оболочек, подтекание вод.
Анемию беременных провоцируют:
- неудовлетворительные бытовые условия;
- плохое питание;
- хроническая интоксикация (вредные условия труда, нарушенная экология);
- хроническая соматическая патология (почечные заболевания, гастрит, сахарный диабет, хронические инфекции, сердечно-сосудистые заболевания);
- имеющаяся анемия до беременности;
- кровотечения во время беременности;
- многоплодная беременность;
- большое количество родов;
- частые роды;
- наследственность.
Достаточно высокая частота предлежания плаценты во 2 триместре беременности объясняется быстрым ростом матки, особенно с 18 по 22 неделю. К предрасполагающим факторам относят:
- отягощенный акушерско-гинекологический анамнез (аборты, выскабливания, осложненные роды);
- оперативные вмешательства на матке;
- генитальный инфантилизм;
- гинекологическая патология (миома, эндометриоз, хронический эндометрит).
Симптомы
Признаками угрозы прерывания во 2 триместре являются:
- появление тянущих/ноющих болей внизу живота;
- гипертонус матки, как постоянный, так и периодический (матка как «камень»);
- появление темных кровянистых выделений;
- шейка матки при осмотре пропускает кончик пальца или весь цервикальный канал проходим для пальца).
Анемия беременных характеризуется
- возникновением слабости, утомляемости,
- изменением вкуса,
- пониженным артериальным давлением, головокружениями и склонностью к обморокам,
- кожные покровы и волосы склонны к сухости,
- волосы и ногти становятся ломкими,
- беременная выглядит очень бледной, появляется синева под глазами.
Предлежание плаценты протекает на фоне часто повторяющихся кровотечений из половых путей, которые приводят к анемизации беременной. Интенсивность кровотечений зависит от срока беременности и от характера предлежания (боковое или полное). Кровотечения безболезненны, могут возникать в состоянии покоя и характеризуются появлением алой крови из влагалища.
Осложнения
Все перечисленные угрожаемые состояния 2-го триместра беременности способствуют развитию следующих осложнений:
- фетоплацентарная недостаточность;
- отставание в развитии амниона и хориона;
- усугубление анемии при предлежании плаценты и угрозе прерывания;
- внутриутробная задержка развития плода;
- анемия способствует возникновению угрозе прерывания и низкой плацентации;
- хроническая гипоксия плода;
- самопроизвольное прерывание беременности;
- аномалии родовых сил;
- осложненное течение послеродового периода;
- анемия увеличивает риск возникновения гестозов в 1,5 раза;
- неправильное положение и предлежание плода при предлежании плаценты.
Лечение и профилактика
Лечение анемии беременных заключается в назначении диеты, богатой белками и железом, а также препаратов железа. При анемии 2 и 3 степени женщина подлежит госпитализации, где ей назначаются препараты железа перорально (в таблетированной форме железо лучше усваивается организмом). К таким препаратам относятся: тардиферон, сорбифер-дурулес, фенюльс и прочие. Количество принимаемых таблеток зависит от содержания железа в препарате. Кроме того, показано профилактическое лечение угрозы прерывания и фетоплацентарной недостаточности. В случае непереносимости пероральных железосодержащих препаратов или при нарушении всасывания железа в кишечнике назначаются препараты железа парентерально (феррум-лек, венофер, ектофер). При тяжелой анемии (гемоглобин ниже 60 г/л) показаны гемотрансфузии эритроцитарной массы.
В случае возникновения кровотечения при предлежании плаценты, беременная обязательно госпитализируется. В стационаре ей назначается строгий постельный режим и психоэмоциональный покой. Проводится терапия, направленная на снижение тонуса матки и предупреждающая угрозу прерывания беременности. Назначаются спазмолитики (но-шпа, папаверин, сернокислая магнезия) и токолитики (гинипрал, партусистен). Также показано профилактическое лечение железодефицитной анемии препаратами железа. Гемотрансфузии эритроцитарной массы и свежезамороженной плазмы проводится по показаниям (при выраженном и/или повторяющемся кровотечении, резком снижении гемоглобина). Параллельно проводится лечение, улучшающее маточно-плацентарный кровоток (трентал, курантил, актовегин, магне-В6, витамины Е, С и группы В). Прерывание беременности проводится по жизненным показаниям со стороны матери.
Угрозу позднего выкидыша также лечат стационарно, где назначается постельный режим, спазмолитики, токолитики, витамины и метаболические препараты (улучшение маточно-плацентарного кровотока). В случае истмико-цервикальной недостаточности показано хирургическое лечение – наложение шва на шейку матки (с 13 по 27 неделю).
В профилактике анемии особое внимание уделяется правильному и сбалансированному питанию, профилактическому приему поливитаминов и минералов, нормализации режима дня отдыха.
Для предупреждения возникновения кровотечений при предлежании плаценты или угрозе прерывания женщине рекомендуется воздерживаться от тяжелых физических нагрузок и подъема тяжестей, избегать стрессовых ситуаций и проходить профилактические курсы лечения.
Прогноз
Железодефицитная анемия подлежит излечению почти в 99% случаев, а прогноз при данном состоянии благоприятный для женщины, родоразрешение ведется через естественные родовые пути.
Прогноз при предлежании плаценты всегда серьезный, а процент успешного завершения беременности зависит от вида предлежания (хуже прогноз при полном предлежании), частоты повторяющихся кровотечений, развития сопутствующих осложнений беременности (анемия, задержка развития плода) и прочих факторов. В 90% случаев при неполном предлежании роды заканчиваются оперативным путем, при полном – абсолютное показание к кесареву сечению.
Процент благополучного завершения беременности при угрозе прерывания во втором триместре зависит от причины, ее вызвавшей, своевременного и адекватного лечения. Однако в большинстве случаев угроза прерывания во втором триместре успешно купируется и достигает 75-80%.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Источник
Второй триместр беременности акушеры-гинекологи называют «золотой серединой», поскольку в этот период эмоциональное состояние женщины стабилизируется, уменьшается токсикоз, и налаживаются биологические процессы во всем организме.
Риск самопроизвольного прекращения беременности сводится к минимуму, но все же такова вероятность не исключается. Что же выступает причиной выкидыша на втором триместре беременности? Если в первые несколько месяцев вынашивания плода ключевыми факторами, провоцирующими самопроизвольный аборт, выступают генетические дефекты, то на более поздних сроках причины совершенно другие.
Причины угрозы прерывания беременности во втором триместре
В 60-70% случаев прерывание беременности на 13-24 неделе беременности случается из-за анемии беременных. Это состояние, как правило, подразумевает дефицит железа в организме женщины.
Второй причиной выступает предлежание плаценты. Характеризуется патология низким расположением детского места от внутреннего маточного зева. Также отдельно выделяют разрыв плодных оболочек в результате постоянного подтекания околоплодных вод.
И третья причина – истмико-цервикальная недостаточность анатомической и функциональной этиологии. Упругость шейки матки нарушена, поэтому плод не удерживается в ее полости.
Это три основные причины, но есть ряд факторов, провоцирующих развитие подобных патологий:
- Различные инфекции мочеполовых органов
- Плохое питание и ненадлежащие условия проживания (холодное и сырое помещение)
- Соматические патологии (сахарный диабет, проблемы с ЖКТ, почками)
- Наследственный фактор
- Многоплодная беременность или слишком крупный плод
- Операции гинекологического характера, к ним относят и медицинские аборты
- Хронический эндометрит
- Врожденные и функциональные патологии половых органов
- Резус-конфликтная ситуация при вынашивании плода
Если не тянуть время, а обратиться к специалисту при проявлении первичных симптомов угрозы прерывания беременности, то есть шанс сохранить ребенка.
Симптомы угрожающего выкидыша во втором триместре
Во втором триместре любые неблагоприятные изменения не могут протекать бессимптомно, поэтому женщине достаточно прислушиваться к тревожным звоночкам организма.
Рассмотрим общие признаки угрозы прерывания беременности во втором триместре:
- Выделения из половых путей, имеющие коричневый или красноватый оттенок, наличие в них прожилок или слизи
- Маточное кровотечение
- Умеренные или сильные судороги
- Ноющие болевые ощущения в поясничном отделе, в нижней части живота
Это главные признаки, к которым следует отнестись серьезно. Сконцентрируйтесь на лечении и не переживайте безосновательно.
Как же избежать развития опасной патологии? Обратите внимание на признаки, характеризующие предлежание плаценты, анемию, ИЦН другие опасные для беременности патологии:
- Рвотные позывы или расстройство кишечника в виде диареи
- Матка в постоянном гипертонусе («каменная»)
- Слабость и быстрая утомляемость без особых физических нагрузок
- Головокружение
- Сухие волосы, болезненно бледные кожные покровы
- Синие мешки под глазами
- Появление крови из половых путей
- Плохое самочувствие, беспокойное состояние
Игнорировать подобные симптомы нельзя, поскольку они характеризуют серьезные отклонения, способные привести к осложнениям и спровоцировать выкидыш.
Методы лечения
Комплексное лечение угрозы прерывания беременности во втором триместре предусматривает не только сон и прием таблеток, но и другие процедуры, ориентированные на восстановление иммунитета, гормонального фона и минерально-витаминного баланса женского организма.
- Диета, предполагающая полноценное насыщение организма необходимыми минералами и витаминными органическими соединениями
- Употребление железа в таблетированной форме или парентерально («Тардиферон», «Тотема», «Феррум-Лек», «Сорбифер» и другие)
- Психоэмоциональный покой
- Назначение препаратов токолитического действия («Гинипрал», «Фенотерол», «Индоцид» и прочие бета-аденомиметики)
- Терапия маточно-плацентарного кровотока («Курантил», «Магне-В6», «Трентал»)
- Наложение шва на шейку матки или установка кольца Мейера при выявлении истмико-цервикальной недостаточности
- Воздержание от физических нагрузок
При выявлении угрозы выкидыша на 13-24 неделе беременности не нужно паниковать. Медицинская статистика отображает положительные данные – в 75-80% случаев беременность удается сохранить. Главная задача женщины – не заниматься самолечением, обратиться к специалисту и обязательно соблюдать все его предписания. Не затягивайте с консультацией, так как всего лишь несколько часов промедления могут решить судьбу вашего будущего малыша.
Источник
