Синдром эдвардса при беременности на узи

Большинство женщин хорошо знают, что такое синдром Дауна. И во время беременности многие узнают, что очень редко, но встречается и другое хромосомное нарушение, называемое Синдром Эдвардса. И многие обеспокоены, как узнать насколько высок риск рождения ребенка с синдромом Эдвардса и как диагностируется такая патология при беременности?
Что такое Синдром Эдвардса?
Синдром Эдвардса — это генетическое заболевание, характеризующееся дублированием (трисомией) ХVIII хромосомы и проявляющееся целым рядом характерных пороков развития у плода во время беременности, часто приводящих к смерти ребенка или его инвалидизации. То есть у ребенка вместо 46 хромосом образуется 47, эта лишняя хромосома дает другое название болезни — трисомия 18. Синдром был назван в честь исследователя Джона Эдвардса, который впервые описал его в 1960 году.
Почему возникает синдром Эдвардса — причины патологии
Даже если родители здоровы, и в семейном анамнезе нет такой патологии, ребенок с 18 хромосомой может родиться у любой женщины.
Как известно, в каждой человеческой клетке находится 46 хромосом, а в женских и мужских половых клетках по 23 хромосомы, которые, соединяясь при оплодотворении яйцеклетки, также дают в сумме 46 хромосом. Если говорить о синдроме Эдвардса, причины его появления неизвестны.
В настоящее время известно только то, что в результате определенных генетических мутаций появляется лишняя 47–я хромосома (дополнительная хромосома в 18–й паре хромосом, которых таким образом становится не 2, а 3). 
В 95% всех случаев развития синдрома Эдвардса в клетках находится именно лишняя 18–я хромосома (трисомия), однако в 2% наблюдается только «удлинение» 18–й хромосомы (транслокация), когда общее число хромосом остается нормальным и равняется 46.
В 3% случаев синдрома Эдвардса имеет место «мозаичная трисомия», когда дополнительная 47–я хромосома обнаруживается в организме не во всех клетках, а лишь определенной его части. Клинически все 3 варианта синдрома Эдвардса протекают практически одинаково, однако первый вариант может отличаться более тяжелым течением заболевания.
Как часто встречается эта патология?
Дети с синдромом Эдвардса погибают на этапе внутриутробного развития приблизительно в 60% случаев. Несмотря на это, среди генетических заболеваний данный синдром у выживших младенцев является достаточно распространенным, по частоте встречаемости уступая только синдрому Дауна. Распространенность синдрома Эдвардса составляет 1 случай на 3 — 8 тысяч детей.
Считается, что у девочек данное заболевание встречается в 3 раза чаще, а риск синдрома Эдвардса значительно возрастает, если беременной женщине 30 и более лет.
Смертность при синдроме Эдвардса на первом году жизни составляет около 90%, причем средняя продолжительность жизни при тяжелом течении заболевания у мальчиков — 2–3 месяца, а девочек — 10 месяцев, а до взрослого состояния доживают лишь единицы. Чаще всего дети с синдромом Эдвардса умирают от удушья, пневмонии, сердечно–сосудистой недостаточности или кишечной непроходимости — осложнений, вызванных врожденными пороками развития.
Как проявляется синдром у ребенка?
Признаки синдрома Эдвардса можно разделить на несколько больших групп:
К первой группе относятся симптомы, характерные для внешнего вида ребенка:
- При рождении низкая масса тела (около 2 100 – 2200 граммов)
- Непропорционально маленькая голова
- Дефекты развития верхней или нижней челюстей (микрогнатия)
- Искажение формы лица и формирование неправильного прикуса
- «Волчья пасть» (расщелина твердого неба) или «заячья губа» (расщелина верхней губы)
- Пальцы кисти сжаты, в кулаке располагаются неровно
- Низкая посадка ушей
- Перепончатость или полное слияние пальцев нижних конечностей
- Врожденная косолапость
- «Стопа–качалка»
- Относительно малых размеров ротовая щель (микростомия)
Ко второй группе можно отнести признаки нарушения работы внутренних органов, моторики и нервно–психического развития:
- Наличие врожденных пороков сердца, например, открытого овального отверстия, дефекта межжелудочковой перегородки, открытого артериального протока и т.п.
- Развитие паховых или пупочных грыж.
- Органы пищеварения: гастроэозофагиальная рефлюксная болезнь, нарушение глотательного и сосательного рефлекса, атрезия пищевода или заднего прохода, меккелев дивертикул, нарушение расположения кишечника.
- Центральная нервная система: задержка нервно–психического развития, умственная отсталость, недоразвитость мозжечка, мозолистого тела, сглаживание или атрофия мозговых извилин.
- Мочеполовая система: крипторхизм, гипоспадия у мальчиков, гипертрофия клитора, недоразвитость яичников у девочек, независимо от пола — подковообразная или сегментированная почка, удвоение мочеточников.
- Косоглазие, сколиоз, атрофия мышц.
Как узнать патологию во время беременности — диагностика
Синдром Патау, Эдвардса и другие трисомии лучше всего выявить до рождения малыша. Как правило, пренатальная диагностика данного синдрома проводится в 2 этапа:
- На сроке в 11–13 недель (скрининг, в основе которого — проведение различных биохимических анализов у женщины).
- Определение кариотипа плода у беременных их группы риска.
В 11–13 недель в крови женщины определяется уровень некоторых белков крови: β–ХГЧ (β–субъединица хорионического гормона человека) и плазменного протеина А ассоциированного с беременностью. Затем с учетом этих данных, возраста беременной женщины рассчитывается риск рождения ребенка с синдромом Эдвардса, и формируется группа риска беременных.
Далее в группе риска на более позднем сроке берется материал у плода для постановки точного диагноза: в 8–12 недель это биопсия ворсин хориона, в 14–18 — амниоцентез (изучение околоплодных вод), спустя 20 недель — кордоцентез (внутриутробное взятие крови из пуповины плода с УЗИ–контролем). После этого в полученном материале определяют наличие или отсутствие дополнительной 18–й хромосомы с помощью КФ–ПЦР (количественной флуоресцентной полимеразной цепной реакции).
Если беременная не прошла генетическое скрининг–обследование, то на более поздних сроках предварительная диагностика синдрома Эдвардса осуществляется с помощью УЗИ. Прочие косвенные признаки, на основании которых можно заподозрить синдром Эдвардса на более поздних сроках:
- Наличие аномалий развития костей и мягких тканей головы («волчья пасть», микроцефалия, низкая посадка ушных раковин, «заячья губа» и т.п.).
- Обнаружение пороков со стороны сердечно–сосудистой , мочеполовой системы, а также опорно–двигательного аппарата.
Диагностические признаки синдрома у ребенка
После рождения ребенка опорными диагностическими признаками наличия синдрома Эдвардса являются следующие:
- Микроцефалия, малый вес при рождении

- Наличие «заячьей губы» или «волчьей пасти»
Признаки характерной дерматографической картины:
- неразвитая на пальцах дистальная сгибательная складка
- наличие в 1/3 случаев поперечной ладонной борозды
- дуги на подушечках пальцев рук
- изменение кожного рисунка ладони: дистальное расположение осевого трирадиуса и увеличение гребневого счета.
Далее диагноз также подтверждается с помощью определения кариотипа ребенка методом КФ–ПЦР.
Синдром Эдвардса на УЗИ — кисты сосудистых сплетений
На ранних сроках синдром Эдвардса на УЗИ заподозрить крайне трудно, однако в 12 недель беременности уже выявляют характерные для него симптомы косвенного характера:
- Признаки задержки развития плода
- Брадикардия (снижение у плода частоты сердечных сокращений)
- Омфалоцеле (наличие грыжи брюшной полости)
- Отсутствие визуализации косточек носа
- В пуповине одна, а не 2 артерии
Также на УЗИ могут быть обнаружены кисты сосудистых сплетений, представляющих собой полости с содержащейся в них жидкостью. Сами по себе они не несут угрозу для здоровья и исчезают к 26–недельному сроку беременности. Однако такие кисты очень часто сопровождают различные генетические заболевания, например, синдром Эдвардса (в данном случае кисты обнаруживаются у 1/3 детей, страдающих этой патологией), поэтому при обнаружении таких кист врач направит беременную женщину на обследование в генетическую консультацию.
Лечение
Так как дети с синдромом Эдвардса редко доживают до года, то сначала лечение направлено на коррекцию тех пороков развития, которые опасны для жизни:
- восстановление прохода пищи при атрезии кишечника или анального отверстия
- кормление через зонд в случае отсутствия глотательного и сосательного рефлексов
- антибактериальная и противовоспалительная терапия при воспалении легких
При относительно благоприятном течении заболевания происходит коррекция некоторых аномалий и пороков развития: хирургическое лечение «волчьей пасти», пороков сердца, паховой или пупочной грыжи, а также симптоматическое медикаментозное лечение (назначение слабительных при запорах, «пеногасителей» при метеоризме и т.п.). 
Дети с синдромом Эдвардса склонны к таким заболеваниям, как:
- средний отит
- рак почки (опухоль Вильмса)
- пневмония
- конъюнктивит
- легочная гипертензия
- апноэ
- повышенное артериальное давление
- фронтиты, синуситы
- инфекции мочеполовой системы
Поэтому лечение больных с синдромом Эдвардса включает своевременную диагностику и терапию данных заболеваний.
Прогноз для ребенка
В большинстве случаев прогноз неблагоприятный. Единицы детей с синдромом Эдвардса, которые доживают до взрослого возраста, имеют серьезные умственные отклонения и постоянно требуют постороннего ухода и контроля. Однако при соответствующих занятиях они способны реагировать на утешение, улыбаться, самостоятельно принимать пищу, а также взаимодействовать с воспитателями, приобретая различные умения и навыки.
Источник
Синдром трисомии по 18 хромосоме (синдром Эдвардса) – наличие добавочной хромосомы 18 проявляется множественными пороками развития. Впервые был установлен в 1960 г. группой английских ученых (Edwards и соавт.) и назван по имени исследователя, описавшего синдром. Большинство случаев, как правило, спорадические, повторный риск—не более 1 %. Частота встречаемости синдрома Эдвардса, поданным разных авторов, составляет 1:3000-1:8000 (0,14:1000), чаще наблюдается у девочек.
Он занимает второе место среди всеххромосомных аберраций после синдрома Дауна у новорожденных. Синдром Эдвардса характеризуется крайне неблагоприятным перинатальным исходом, высокой летальностью. Известно, что более, чем в 60 % случаях беременность при трисомии 18 заканчивается антенатальной или интернатальной гибелью плода. Менее 10 % детей доживают до возраста, когда возможно оценить значение IQ. 30 % детей умирают на 1-м месяце жизни, 50%-на 2-м, менее 10% доживают до года. В связи с этим особенно актуальным является вопрос максимально ранней и точной антенатальной диагностики этой патологии.
Нами проанализировано 8 клинических наблюдений, в которых удалось у беременных женщин диагностировать синдром Эдвардса у плода. Пациентки были направлены в НЦ АГ и П РАМН в связи с выявлением по месту жительства при УЗИ многоводия (5 наблюдений) или подозрением на пороки развития плода: головного мозга, конечностей (3 наблюдения). Срок беременности на момент обращения составил 20-24 недели беременности (7 женщин) и 37-38 недель (1 женщина).
Из 8 женщин 3 были первобеременными, 2 – первородящими повторнобеременными, 3 – повторнородящими.
Средний возраст пациенток составил 30 лет (25-36 лет). Средний возраст их мужей – 34,5 года (29-47 лет).
Всем женщинам в Центре помимо общеклинического обследования была произведена эхография, допплерометрия, исследование сывороточных маркеров крови матери: хорионического гонадотропина (ХГ), альфа-фетопротеина (АФП), эстрадиола(Е3), 17-оксипрогестерона(17-ОП) по общепринятым методикам.
Для оценки степени риска рождения детей с хромосомной патологией во всех наблюдениях использовали компьютерную программу PRISCA.
У одной пациентки в сроке беременности 23-24 недели с целью уточнения диагноза было произведено магнитно-резонансное томографическое исследование (МРТ) плода. Семи женщинам был произведен трансабдоминальный амниоцетез с последующим кордоцентезом в сроки беременности 20-23 недели. Процедуры выполняли по общепринятым методикам. В амниоточеских водах определяли уровень АФП, Е3,17-ОП; в крови – кариотип плода. Наличие трисомии по 18 хромосоме явилось основанием для прерывания беременности по медицинским показаниям, которое было произведено у 7 женщин при сроках беременности 24-26 недель с последующим патологоанатомическим исследованием абортуса и последа.
У одной пациентки, обратившейся в III триместре беременности, инвазивные процедуры не проводились. Цитогенетический анализ был выполнен по крови новорожденного. У всех супружеских пар после окончания беременности было произведено исследование кариотипа. Таким образом, частота встречаемости синдрома Эдвардса составила, по нашим данным, 1 случай беременности на 1250 родов (0,08%).
У наблюдавшихся женщин не было тяжелых экстрагенитальных и гинекологических заболеваний. Акушерский анамнез у 3-хженщин был отягощен самопроизвольными выкидышами и рождением ребенка с пороком сердца, у других 3-х женщин были здоровые дети.
Ультразвуковое исследование, проводимое в динамике, выявило во всех случаях пороки развития плода, начиная с 19 недель беременности. В большинстве наблюдений у плода регистрировали аномалии строения черепа: долихоцефалия, низко расположенные ушные раковины, микрофтальмия (5 наблюдений); изменения в головном мозге: кисты сосудистых сплетений боковых желудочков, гидроцефалия (5 наблюдений); деформация конечностей: стоп и кистей (2 наблюдения). Задержка внутриутробного развития плода отмечена в 5 наблюдениях и сопровождалась у 3 женщин резким снижением фетоплацентарного кровотока, по данным допплерометрии. Аномальное количество вод отмечалось в 5 наблюдениях: многоводие – у 3 женщин; маловодие – у 2. Гипоплазия плаценты была в 3 наблюдениях.
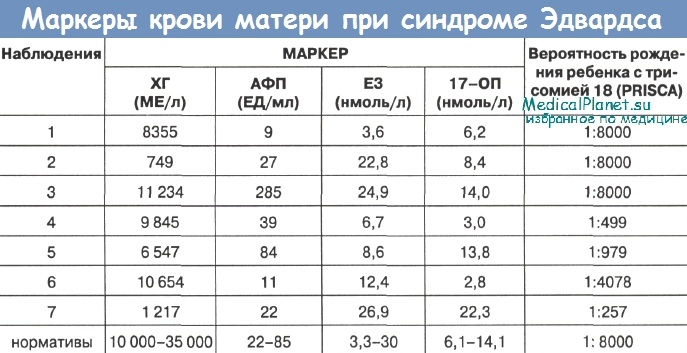
Анализ данных исследования маркеров в сыворотке крови беременных при синдроме Эдвардса у плода выявил их изменения во всех случаях.
Как видно из таблицы, уровень ХГ оказался сниженным у 5 женщин. Значение этого показателя колебались от 749 -до 845 МЕ/л. Содержание АФП было повышено у 1 беременной и снижено у 2-х. Концентрация 17-ОП была высокой у одной пациентки и снижена в 2 раза у 2-х женщин. Е3 у всех женщин был в пределах нормативных значений. Каких-либо закономерностей сочетаний изменения этих параметров отмечено не было.
По данным компьютерной программы PRISCA, у 4 женщин вероятность рождения ребенка с трисомией была высока и составила 1:499; 1:979; 1:257 и 1:478 соответственно.
С помощью магнитно-резонансной томографии у одной женщины было установлено, что боковые желудочки головного мозга плода расширены, ассиметричны. В боковых желудочках отмечается наличие кист, вероятнее всего сосудистых сплетений, почти полностью выполняющих просвет желудочков, с четкими ровными контурами, неоднородной структуры, размерами 2,28×0,97×0,86 см слева и 2,16×0,74×0,76 см справа. Объем полушарий головного мозга (преимущественно теменных и затылочных долей) снижен. Мозжечок умеренно гипоплазиро-ван. Субарохноидальные конвекситальные пространства и цистерны головного мозга умеренно расширены.
В результате проведения инвазивной цитогенетической диагностики во всех случаях определен кариотип плода 47,ХУ+ 18 (3 наблюдений) или 47ХХ+18 (5 наблюдений), то есть трисомия 18 (синдром Эдвардса).
По данным паталогоанатомического исследования (7 наблюдений) и визуального осмотра (1 случай), практически у всех детей отмечены различные сочетания аномалий строения черепа, головного мозга, конечностей. Пороки сердца диагностированы в 3 случаях, в 2-х из них присутствовал дефект межжелудочковой перегородки. У одного плода он сочетался с гипоплазией аортального клапана и удвоением аорты. Гидронефроз обнаружен у 1 ребенка.
Следовательно, практически во всех случаях первоначально заподозрить наличие у плода какие-либо аномалии развития позволили данные ультразвукового исследования, выполненного при сроке 18-23 недели беременности. Анализируя представленные нами наблюдения, следует обратить внимание на количество окоплодных вод (маловодие или многоводие), размеры и строение плаценты (гипоплазия или гипертрофия), внутриутробную задержку развития плода. Поданным литературы, выявление при УЗИ сочетания задержки внутриутробного развития и аномального количества вод повышает вероятность хромосомной патологии до 82,4 %. УЗИ при этом отводится основное значение в формировании показаний для пренатальной диагностики.
В большинстве случаев при проведении эхографии выявились некоторые патогномомичные признаки синдрома Эдвардса: аномалии строения головы, туловища, конечностей. Однако необходимо отметить, что результаты УЗИ не являются строго специфичными в отношении синдрома Эдвардса, поскольку указанные нарушения могут присутствовать при наличии другой хромосомной патологии. Относительно значимости сывороточных маркеров в пренатальной диагностике синдрома Эдвардса можно утверждать отсутствие каких-либо характерных особенностей. Исключение составлял низкий уровень хорионического гонадотропина.
Определяющими факторами, способствующими пренатальной диагностике, можно считать использование УЗИ, компьютерного анализа PRISCA и инвазивных методов (амниоцентеза и кордоцентеза) с последующим определением кариотипа.
– Рекомендуем далее ознакомиться со статьей “Пренатальная диагностика наследственных болезней плода беременной в России”
Оглавление темы “Пренатальная диагностика наследственных и врожденных заболеваний”:
- Эстриол у беременной в норме и патологии
- 17-гидроксипрогестерон у беременной в норме и патологии
- Диагностика синдрома Эдвардса у плода беременной – методы обследования
- Пренатальная диагностика наследственных болезней плода беременной в России
- Диагностика врожденной гиперплазии коры надпочечников из-за недостаточности 21-гидроксилазы (ВГКН-21)
- Алгоритм пренатального мониторинга беременной для профилактики наследственных болезней
- Профилактика врожденных пороков развития у плода при ЭКО (экстракорпоральном оплодотворении)
- Редукция плодов при многоплодной беременности – показания, сроки
- Возможности определения отцовства у плода до родов – пренатальное определение отцовства
- Внутриутробная коррекция врожденных пороков развития плода
Источник
Добрый день всем. Решила написать здесь свою историю, потому что еще несколько месяцев назад я, как сумасшедшая, перекапывала интернет в поисках историй со счастливым концом при диагнозе схожим с моим. И я очень надеюсь, что кого-то моя история успокоит и вселит надежду.
Беременность была абсолютно не запланированная. На тот момент у нас уже было 4 детей (3 своих мальчишек и приемная дочка). Две полоски были как обухом по голове, но так как аборты мы не приемлем, то оставалось только привыкнуть к этой мысли и постараться начать радоваться. Потом жуткий токсикоз, когда головы от подушки невозможно было оторвать… И наконец 12 неделек, когда медленно, но верно стало возвращаться нормальное состояние. Около 2-х недель я была очень счастливой, и в мыслях очень робко мечтала о девочке, хотя нам с мужем казалось, что девочки – это у кого угодно, но только не у нас)))
В 13,5 недель меня отправили на скрининг. На УЗИ шла как на праздник, надеясь, что вдруг нам скажут пол. Но узист Шамугия В.В. в 26-м роддоме мрачно изрек, что у нас повышено ТВП, 3.2 мм при норме до 2,8. Сначала мы с мужем не придали значения. Что за ТВП? Но по мере того, как он объяснял, что это может быть признаком Дауна, я почувствовала, что у меня земля уходит из-под ног. Он направил нас в ЦПСиР к светиле Шеховцову, лучшему специалисту по скринингу. Еще оставалась надежда, что это ошибка, и светила скажет, что все нормально. Мы приехали в ЦПСиР, а там в коридоре конвейер из таких же, с плохим диагнозом. Мы отсидели в очереди больше 2-х часов и наконец попали в кабинет. Если Шамугия хотя бы старался поймать нужное положение, чтобы поточнее измерить эти несчастные миллиметры, то Шеховцов поводил аппаратом минут 5 и сказав, что вредный ребенок никак не хочет лечь, как нужно, насчитал еще более страшные цифры – 3,8. Что-то там ввел в свою умную программу, и она выдала риски: 1 к 4, т.е. из 4 детей с такими данными 1 родится Дауном (может быть еще синдром Эдвардса).
Там же отправились на консультацию к генетику. Молоденькая врачиха говорила заученный текст, как робот, и не могла ответить на вопросы, которые не были ее заучены. Ответ для таких как я один – прокол (биопсия хориона, амнеоцентез). Это не страшно, ну правда, выкидыш может случиться, но процент маленький, примерно 1,5-2%. А где гарантия, что я не войду в эти проценты????
18-ое августа стало самым жутким днем в моей жизни. Всю ночь я не спала, то рыдая, то впадая в состояние ступора, не понимая, что это все происходит наяву. На следующий день мы пошли сдавать анализы для прокола. Днем я без всякой надежды позвонила в Сеченовку. Я очень хотела (еще до всего этого) попасть на прием к врачу, о котором много читала – Мекша Ю.В, но он был в отпуске. И вдруг мне повезло, он вышел раньше планированного срока, и я умолила медсестру записать меня на следующий день, объяснив ситуацию.
Я влюбилась в этого доктора с первого взгляда и почему-то сразу успокоилась. Он сделал мне УЗИ, и сказал, что ТВП не 3,8, а 3 мм, что немного превышает норму. Выслушав мои страхи насчет прокола, он сказал: а зачем его делать? есть безопасный метод – неинвазивный пренатальный тест. Правда, он дорогой, но не менее эффективный, чем прокол.
Я ожидала, что “дорогой” – это тысяч 10. Когда мне по телефону в Геномеде озвучили сумму 35000, я была, мягко говоря, в шоке. Но я готова была выложить и больше, лишь бы не рисковать жизнью ребенка и успокоиться, получив результат.
В общем, сдала я кровь. Ждать нужно было 12-14 дней. Мы приехали домой в приподнятом настроении….. и тут раздался звонок. Звонил Шамугия (первый врач-узист, проводивший скрининг). Узнав, что я отказалась от биопсии, он почти закричал в трубку: Как вы посмели? Я направил вас к лучшему узисту Москвы. Если он послал на прокол, нужно было делать.
Я стала оправдываться, рассказала про тест, на что он отчитал меня, как школьницу, утверждая, что этот тест- полная фигня. Что делают его в Америке, и никто не следит за тем, насколько качественно его выполняют, и ни один врач у нас не принимает его всерьез. Я попыталась объяснить, что я все равно не буду делать прокол. Какой смысл рисковать ребенком, если я не смогу сделать аборт, даже если там Даун… Шамугия замолчал, видимо, пытаясь осознать степень моего идиотизма, потом сухо попрощался и повесил трубку… А я снова впала в состояние нереальности, то воя белугой от страха, то ощущая ступор и безразличие ко всему.
Мы, конечно, приняли решение оставить ребенка в любом случае, но я прекрасно понимала, что имея еще 4-х, мы просто не потянем его, ни физически, ни материально.
Пока мы ждали результатов теста, пришел скрининг по крови. Я поехала в ЖК, чтобы узнать цифры. Гинекологиня и медсестра курили около входа. Я рассказала им про тест. “Ааа, это та фигня, которую сделала ***** (фамилия пациентки)” – сказала медсестра врачу. “Ей этот тест показал, что все в норме, а на втором скрининге, ей сказали, что у нее 100% урод, и она делала искусственные роды на 24-ой неделе. Зачем нужно было деньги выкидывать?”
Понимали ли они в тот момент, ЧТО они говорили? Вряд ли, иначе бы, наверное, пощадили мои чувства. Потом, увидев мое выражение лица, медсестра сжалилась и дала направление в 17-ый роддом со словами, что там очень хороший генетик. Кстати, кровяной скрининг у меня был идеальный.
Генетик мне понравилась. Видно было, что она пытается вникнуть в ситуацию, а не просто заучила фразы из книжки. Она сказала, что американский тест – это хорошая вещь, и врачи, в том числе, в нашей стране ему верят. Посоветовала дождаться его результатов и не паниковать.
31-го августа пришли результаты. Это были страшные 12 дней, очень страшные. Я теперь понимаю, что ощущают люди, ожидающие приговора. Когда на электронку пришло письмо, я не смогла найти в себе силы его читать, поручила это мужу и ушла на кухню. Однако муж с перепугу открыл английскую версию письма и жалобным тоном сказал, что ничего не понимает. Пришлось идти к нему на помощь. Открыв русскую версию, первые секунды я ничего не могла понять… от страха. Потом увидела заветные строчки: по всем 4-м синдромам, включая Дауна – низкий риск!!! Счастью не было предела… Мы так радовались, что даже забыли посмотреть пол ребенка, который бонусом прилагался к анализу. Я даже не поверила: пол плода женский!!! Это после 3-х мальчишек!
Какое-то время после я пребывала в состоянии умиротворения, дети пошли в школу, завертелись уроки, работа, заботы…Но к 20-ти неделям, когда подошло время 2-го скрининга у меня снова стал где-то в глубине подвывать страх. История про ту, которая тоже сделала тест, не выходила у меня из головы. О том, чтобы делать скрининг в ЖК, даже речи не могло быть. Мне посоветовали Центр медицины плода. Я выбрала врача-узиста Батаеву Розу Саидовну, просто потому, что только она могла сделать эхокардиографию плода. А мне нужно было ее сделать, потому что ТВП мог указывать еще и на пороки развития сердца. Цены там кусаются, конечно. УЗИ обошлось нам в 8 тысяч, но зато я снова успокоилась, потому что Роза Саидовна просмотрела меня всю досконально и заверила, что и с сердцем у малыша все в порядке, и не видит она ничего, что походило бы на Дауна. Кстати, она подтвердила нам девочку)))
Остальное время беременности прошло более спокойно, но я продолжала как маньяк читать рассказы про увеличенное ТВП и приходила к выводу, что в 95-ти% случаев врачи ошибались. Однако не смотря на все истории, тесты и УЗИ, мерзкий страх все равно сидел где-то глубоко, время о времени вылезая наружу и погружая меня в состояние депрессии.
Итог: абсолютно здоровая девочка (здоровее моих мальчишек), но оооочень нервная. Первые 3 месяца мы с ума сходили от постоянного крика. Думали колики, однако невролог сказала, что больше похоже именно на повышенную возбудимость. А когда узнала историю моей беременности, сказала, что не удивительно: девочка истерила вместе со мной внутри.
Когда в месяц я пришла подстричься к своему парикмахеру, она ахнула: “Да у тебя вся голова сверху седая! А в последний раз, еще до беременности, не было ни одного седого волоска” Вот так.
Так хочется кого-нибудь обвинить во всех моих слезах, выброшенных на ветер деньгах, седых волосах, нервном ребенке! Но я виню не конкретных людей, хотя им явно не хватает человечности (что, в общем-то не удивительно). Я виню того, кто придумал эти скрининги, но не довел их до ума. Ведь сколько я читала историй, когда девочки, сделав прокол, теряли ребенка, здорового ребенка. А были и такие, кто сразу шел на аборт и убивали здоровых детей. За сухими цифрами этих скринингов стоят искалеченные жизни и море слез (в ЦПСиРЕ я видела много рыдающих женщин).
Забыла сказать, что в страшные дни ожидания я часто ходила в церковь и ездила к Матушке Матроне. После этого приходило облегчение. Батюшка говорил мне, что Бог не посылает нам того, что мы не сможем вынести. Я очень рада, что он пощадил меня в этот раз!
Источник
