Рубец на матке норма его толщины при беременности
Эту статью я написал скорее для врачей и для самого себя в попытке разобраться в этом вопросе.
Для течения беременности и прогноза предстоящих родов с рубцом на матке важное значение имеет характер заживления рубца. В зависимости от характера заживления рубец может считаться полноценным, или состоятельным, и неполноценным, или несостоятельным.
Формирование неполноценного рубца на матке является хоть и не частым, но опасным последствием родов путём операции кесарево сечение, которое может стать причиной осложнений в последующие беременности. Эти осложнения могут включать: беременность в рубце на матке; приращение плаценты; расхождение или разрыв рубца.
На сегодняшний день существует неопределенность в отношении факторов, которые приводят к формированию неполноценного рубца и в отношении того, как распознать такой рубец.
В последние годы было проведено немало исследований с использованием ультразвука, которые описывают рубцы как неудовлетворительно, или плохо, неполно или неадекватно зажившие, но при этом совсем немного данных, чтобы связать морфологию рубца с функциональной целостностью нижнего сегмента матки.
Используется различная терминология, методы оценки и, как следствие, регистрируются различные результаты, однако до сих пор не существует консенсуса относительно распространенности, клинического значения и наиболее подходящего метода для оценки рубцов на матке.
Учитывая рост количества родов путём операции кесарево сечение (КС), становится все более важной разработка единого стандарта, который поможет выявить женщин с высоким риском осложнений, связанных с рубцом после КС.
Состоятельный рубец на матке — одно из главных условий консервативного ведения родов у строго отобранной группы женщин, перенесших кесарево сечение и реконструктивно-пластические операции на матке. Наличие состоятельного поперечного рубца на матке (что морфологически соответствует практически нормальному состоянию миометрия нижнего сегмента) обусловливает значительное уменьшение частоты развития акушерских и перинатальных осложнений.

С другой стороны, на сегодняшний день не достаточно исследований, позволяющих прийти к пониманию, может ли визуальная оценка рубца с помощью УЗИ рассказать нам что-нибудь о его состоятельности.
Это не значит, что специалисты УЗД расписались в собственной беспомощности. Многое уже сделано в этом направлении.
Но прежде, чем обсуждать ультразвуковые особенности оценки рубца на матке, давайте разберёмся, а что собственно мы должны/хотим увидеть?
Мне казалось, что лучше всего о полноценности и неполноценности рубца нам может рассказать гистологическое исследование.
Морфологическая характеристика заживления рассеченной стенки матки
При изучении характера восстановительного процесса в матке после миомэктомии, резекции двурогой матки, перфорации её и кесарева сечения было показано, что заживление рассеченной стенки матки может происходить путем как субституции (неполноценная регенерация), так и реституции (полноценная регенерация). При последнем виде заживления рубец в месте повреждения не выявляется.
Результаты экспериментальных исследований показывают, что в месте разреза тела матки через 1 сутки происходит слипание краев раны за счет фрагментов коллагеновых пучков, нитей фибрина, содержащих эритроциты, лейкоциты, лаброциты (тучные клетки), макрофаги, полибласты. В начале регенерации миометрия происходит размножение миоцитов и новообразование лимфатических и кровеносных сосудов. В стенках последних на 5—7-е сутки появляются эластические волокна, а фибробласты начинают продуцировать коллаген. К 20-му дню завершается врастание миоцитов в поврежденную область и восстанавливается аргирофильный каркас миометрия.
При неполноценном восстановительном процессе в гистологических препаратах среди участков миометрия нормального строения обнаруживали выраженные разрастания гиалинизированной ткани, среди которых располагались пласты атрофированных мышечных волокон. Отмечена также выраженная дезорганизация соединительной ткани: очаговый отек и разволокнение её, особенно вокруг сосудов, отек сосудистой стенки, ее значительный очаговый склероз и деформация.
Проведенные гистохимические исследования подтверждали прогрессирующий склероз соединительной ткани. Склеротические процессы выявляли также в прилежащих к рубцу тканях.
В работах многих авторов было убедительно показано, что на характер заживления рассеченной стенки матки влияет большое число факторов: состояние организма беременной перед родами, характер микрофлоры генитального тракта, длительный безводный промежуток, локализация разреза на матке и методика его ушивания, использованный шовный материал, продолжительность оперативного вмешательства, степень кровопотери и адекватность ее восполнения, проведенная в послеоперационном периоде инфузионно-трансфузионная и профилактическая антибактериальная терапия, послеоперационные гнойно-септические заболевания. Некоторые акушерские осложнения и экстрагенитальные заболевания (тяжелые формы гестозов, предлежание и преждевременная отслойка нормально расположенной плаценты, ожирение, анемия, хронические инфекции) приводят к развитию вторичного иммунодефицита, в условиях которого происходит неполноценная репарация рассеченной стенки матки.
При осложненном течении послеоперационного периода существенно ухудшается заживление рассеченной стенки матки, отмечается замещение гладкомышечных клеток пучками грубой волокнистой соединительной, нередко гиалинизированной ткани. В миоцитах выявляются признаки дистрофии. Установлены выраженные изменения сосудистой системы на участках бывшего повреждения миометрия: новообразованные кровеносные сосуды мелкого калибра с тонкими ломкими стенками (нередко отмечались экстравазаты).
Эластические волокна обнаруживали в небольшом количестве, нередко они были фрагментированными. В наиболее тяжелых случаях в месте бывшего повреждения передней стенки матки обнаруживали соединительнотканную пластинку, состоявшую из грубой волокнистой соединительной ткани с коллагеновыми волокнами, кровеносные сосуды и миоциты на данном участке отсутствовали.
В работах ряда исследователей установлено, что в отдаленном послеоперационном периоде в рубце могут прогрессировать склеротические процессы: мукоидное набухание, фибриноидные изменения и гиалиноз соединительной ткани и сосудов, деструкция и распад коллагеновых волокон на белковую и полисахаридную составные части. Вследствие этого врастающие в рубец мышечные волокна с течением времени подвергаются атрофии, т.е. происходит демускуляризация рубца. Все это свидетельствует о прогрессирующей неполноценности заживления данного разреза матки.
Следует уточнить, что клиницисты и морфологи вкладывают разный смысл в понятие «рубец на матке». В клиническом аспекте этим термином обозначают ситуацию, которая возникает у женщин после кесарева сечения или реконструктивно-пластических операций независимо от характера заживления рассеченной стенки матки.
Как я уже говорил, заживление разреза матки может происходить в виде полной (реституции) и неполной (субституции) регенерации. Именно при последнем варианте репарации рассеченной стенки матки речь может идти о наличии морфологического понятия «рубец на матке», т.е. в случае гистологического обнаружения выраженного разрастания гиалинизированной или фиброзной ткани.
Ну вот, казалось бы, и всё понятно!
Если заживление разреза матки произошло по типу реституции, то во время УЗИ рубец будет либо невидим, либо плохо различим на фоне неизменённого миометрия, и такой рубец следует считать полноценным. Если же область рубца явно выделяется за счёт своей гипер или гипоэхогенности, неоднородности по эхоструктуре и толщине, то значит, заживление тканей шло по типу субституции, и такой рубец следует считать неполноценным.
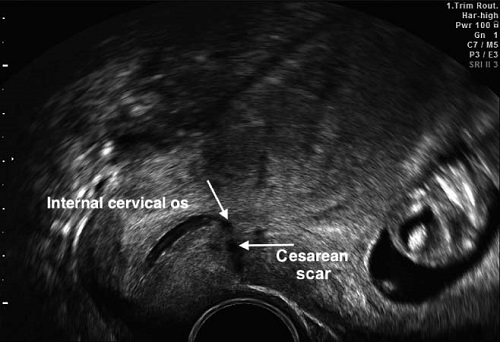
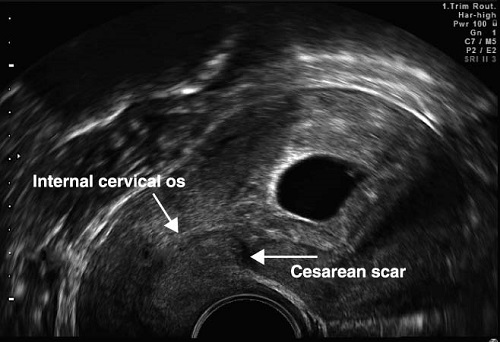
Проблема заключается в том, что при таком подходе подавляющее большинство женщин с рубцом на матке увидит заключение «НЕСОСТОЯТЕЛЬНЫЙ РУБЕЦ НА МАТКЕ!» со всеми вытекающими последствиями в виде «Какой ужас!!!! Вам вообще нельзя было беременеть, а эту беременность лучше прервать!!! За этим нужно ежедневно следить!!!! Это очень опасно!!!!»
Там где тонко, там и рвётся
Помимо эхоструктуры рубца, можно оценивать его толщину. И если рубец тонкий, то считать его несостоятельным. Но тут мнения учёных тоже расходятся. Когда измерять (до беременности, на раннем сроке, перед родами), как измерять (трансабдоминально, трансвагинально, с использованием метода гидросонографии), какую толщину считать границей между нормой и ненормой?
По данным проведенного клинико-морфологического анализа под руководством А.Н. Стрижакова и В.А. Лебедева (материал для исследования получали во время повторных операций кесарево сечение):
Полноценным следует считать нижний сегмент матки при:
• его толщине не менее 4—5 мм;
• четко определяемом слое миометрия по всей длине бывшего разреза на матке;
• отсутствии локальных истончений в этой области.
К признакам несостоятельности поперечного рубца следует относить:
• толщину ткани нижнего сегмента менее 3 мм;
• наличие в ней рубцовых изменений по всей длине или локальных.
Исследование Rozenberg показало, что на сроке 36-38 недель беременности толщина миометрия в области нижнего сегмента ≥3,5мм говорит о высокой (99.3%) безопасности вагинальных родов. Толщина истмуса <3,5мм не позволяет спрогнозировать разрыв матки, самопроизвольные роды возможны, но в 11,8% случаев они получили осложнения.
В Канаде и Швейцарии в последние годы измерение толщины нижнего сегмента матки проводится на сроке 36-39 недель, только тем женщинам с рубцом на матке, у которых рассматривается возможность родов через естественные родовые пути, и нижней границей считается толщина истмуса 2мм в Канаде и 2,5мм в Швейцарии.
Ряд исследований показал, что для полного заживления тканей после операции кесарево сечение требуется не менее 6 месяцев, и что оптимальным временем для оценки рубца на матке является период 6-9 месяцев после КС.
Так же исследования показали, что трансвагинальное исследование предпочтительнее трансабдоминального при оценке нижнего сегмента матки.
Сообщается, что использование 3D УЗИ улучшает надёжность измерений толщины миометрия в области рубца у беременных женщин. Однако его использование требует специальной подготовки, больше времени для исследования и УЗИ аппараты с возможностью проведения 3D исследований. Одной из проблем при оценке рубца с помощью технологий 3D вне беременности и при низком расположении головы плода во 2-3 триместре, является отсутствие хорошего контраста между стенкой матки и окружающими тканями, что необходимо для оптимального 3D изучения рубца.
Вне беременности возможно проведение гидросонографии, когда в полость матки вводится физиологический раствор или специальный гель. Исследования показали, что толщина миометрия в области рубца на матке при проведении гидросонографии спустя 6-9 месяцев после КС ≤2,5мм повышает риск разрыва рубца на матке в последующие беременности.
Методика оценки рубца на матке:
В целом, существует три слоя, которые могут быть идентифицированы в области нижнего сегмента матки во время беременности, используя B-режим: хориоамниотическая мембрана с децидуальным эндометрием; мышечный слой; пузырно-маточная складка.
При проведении операции КС поперечный разрез производится на 2-3см ниже верхнего края пузырно-маточной складки, а в случае экстренного КС при полном открытии, разрез часто смещается гораздо ниже, к внутреннему зеву.
Рубец обычно хорошо определятся вне беременности и в первом триместре беременности, чаще как гипо или, реже, гиперэхогенная линия на передней стенке нижнего сегмента, лежащая между пузырно-маточной складкой и внутренним зевом шейки матки.
Большинство исследователей предлагают измерять только мышечный слой, используя термин Толщина Остаточного Миометрия (ТОМ).
Есть работы, посвящённые оценке «ниши» под рубцом, или «дефект рубца», как её ещё называют.
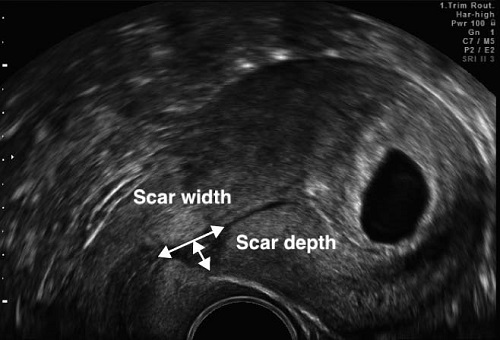
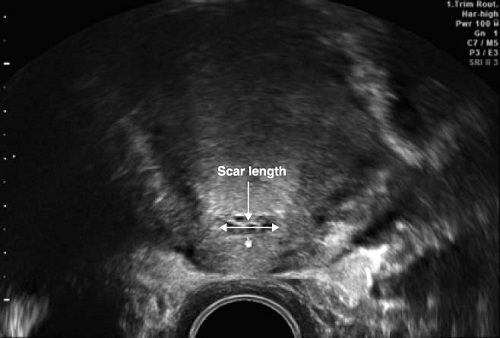
Считается, что если глубина «ниши/дефекта» более 50% по отношению к ТОМ, то риск осложнений со стороны рубца во время беременности и родов повышен.
Заключение
И так, отправляя беременную женщину на УЗИ рубца на матке, акушер-гинеколог должен понимать, что:
УЗИ в данном вопросе является лишь вспомогательным методом обследования, позволяющим выявить группу женщин, у которых риск осложнений, связанных с рубцом выше, чем у большинства.
Исследование рубца более объективно вне беременности и в первом триместре беременности. Адекватно оценить толщину рубца в конце второго – третьем триместре, тем более на всём его протяжении очень часто не представляется возможным.
Решение о возможности ведения родов через естественные родовые пути при наличии рубца на матке принимается акушером-гинекологом в родильном доме в сроке близком к доношенному на основании целого ряда данных анамнеза и клинико-лабораторных обследований, а не на основании измеренной с помощью УЗИ в каком-то месте толщины нижнего сегмента матки.
Если вопрос о самопроизвольных родах не стоит, то динамическое УЗИ рубца на матке во 2-3 триместрах не целесообразно, так как, во-первых, до сих пор нет понимания того, может ли визуальная оценка рубца с помощью УЗИ рассказать нам что-нибудь о его состоятельности, а во-вторых, даже угрожающий разрыв матки по рубцу сопровождается определенным симптомокомплексом (тошнота, рвота, боли в эпигастрии, мигрирующие в нижние отделы, боли в пояснице, по типу почечной колики, прогрессирующее паническое состояния, чувство жара, тахикардия, снижение АД, нарастающая локальная болезненность в надлобковой области). В приказе № 572н, приложение 5, есть пункт “УЗ-контроль состояния рубца”, но регламента каким образом это делать или как часто контролировать, на законодательном уровне, не существует, поэтому давайте не будем сами себе создавать проблемы и перекладывать ответственность.
УЗ оценка состояния рубца после консервативной миомэктомии невозможна.
Врачам УЗД в заключении следует избегать оценки состоятельности или несостоятельности рубца на матке, а правильнее говорить о том, что “Риск разрыва матки по рубцу при беременности и в родах повышен”.
Источники информации:
https://medbe.ru/materials/kesarevo-sechenie/morfologicheskaya-kharakteristika-zazhivleniya-rassechen…
https://onlinelibrary.wiley.com/doi/10.1002/uog.10077/full
Источник

Женщины, которые перенесли кесарево сечение, вполне могут выносить и родить еще одного, двух, трех и более детей. Правда, вынашивание плода, его благополучие, возможность в будущем рожать самостоятельно, без помощи хирургов, прогнозы на планирование последующей беременности напрямую зависят от такого понятия, как рубец на матке. Рубец остается, это неизбежно. В этой статье мы расскажем, как формируется рубец, от чего зависит его состоятельность или несостоятельность, как обследоваться и каковы нормы толщины рубца.

Как формируется?
При проведении кесарева сечения плод и послед извлекаются через разрез на матке. Разрез может быть вертикальным, если ребенка нужно извлечь как можно быстрее (в некоторых случаях при экстренном КС) либо горизонтальным в нижнем сегменте матки при плановой операции. После рассечения края в области разреза стягиваются и ушиваются специальными саморассасывающимися хирургическими нитями. В месте рассечения с этого момента и в течение примерно 2 лет формируется рубец.
Уже через сутки после операции кесарева сечения коллагеновые пучки и нити фибрина приводят к слипанию разрезанных краев. В месте слипания начинают образовываться новые миоциты – клетки маточной ткани, образуются мелкие кровеносные сосуды. Через неделю появляются эластические волокна, вырабатывается коллаген. Процесс формирования новых маточных клеток завершается примерно через три недели после операции. Это идеальный сценарий, но на практике все может быть несколько иначе.
При воздействии негативных факторов среди новых миоцитов обнаруживаются участки разрастания гиалинизированной ткани. Доля грубой соединительной ткани преобладает. Порой наблюдаются склеротические процессы вокруг образовавшихся кровеносных сосудов и в соседних тканях. Это нередко приводит к формированию патологического келоидного рубца.

При этом уже неважно, продольный он или поперечный. Такой рубец не только неприглядно выглядит (это видно докторам диагностики), но и является нежелательным для планирования беременности. Причины, по которым формирование рубца идет с преобладанием соединительной грубой ткани, либо выработка миоцитов недостаточна, многочисленны и до конца не изучены. Принято считать, что на этот процесс могут влиять:
- осложнения в послеоперационном периоде, инфекции, воспалительный процесс;
- состояние микрофлоры половых путей родильницы;
- общее состояние здоровья женщины еще до родов;
- место разреза и техника наложения внутренних швов, мастерство хирурга.
Также повышается риск формирования несостоятельного рубца у женщин, причинами к проведению операции у которых стали преждевременная отслойка плаценты, полное ее предлежание, долгий безводный период, а также тяжелый гестоз, ожирение и длительная анемия. Все эти нюансы после хирургического вмешательства приводят к состоянию временного тяжелого иммунодефицитного кризиса, что ведет к неправильному заживлению места разреза на матке.
Состоятельность и несостоятельность – нормы
Когда кесарево было относительной редкостью, вопрос о состоятельности или несостоятельности рубца почти не стоял. Сейчас доля оперативных родов увеличилась, поэтому и количество повторнородящих с рубцом на матке тоже равно примерно 15-20%. Несмотря на эти впечатляющие цифры, нет в России единого стандарта, по которому можно было бы считать рубец состоятельным или неполноценным. Пока этот вопрос оставляется на усмотрение врача, а мнения у докторов могут быть весьма различными.
Сходны они только в том, что состоятельным нужно считать рубец, который на всей своей протяженности однородный, не содержит истончений, участков патологического разрастания соединительной ткани. Во всем остальном к единому мнению лучшие медицинские умы планеты на сегодняшний день пока не пришли.
Российские ученые и практикующие хирурги Лебедев и Стрижаков несколько лет посвятили клинико-морфологическому исследованию иссеченной рубцовой ткани, которую получали во время повторных операций КС. Результатом их труда стали такие данные о допустимой толщине рубца в норме:

Всемирная организация здравоохранения (ВОЗ), опираясь на результаты европейских исследований, утверждает, что минимально допустимой толщиной состоятельного рубца, при котором вполне возможны даже повторные естественные роды (если ранее было сделано только одно кесарево сечение), – 3.5 мм (на сроке от 36 до 38 недель). Образование меньшей толщины не рекомендуется считать несостоятельным, но самостоятельные роды нежелательны.
В Канаде, например, общепринята практика измерения рубца только тем беременным, которые собираются рожать вполне физиологическим способом – через родовые пути. На 38 неделе считается допустимой толщина 2 мм. А в Швейцарии допустимой толщиной перед родами считаются 2.5 мм. Для небеременных женщин, которые еще только задумываются о рождении еще одного малыша, в России по умолчанию принято считать нормальной толщину более 2.5 мм. Все, что меньше, существенно увеличивает риск разрыва матки не только при схватках, но и задолго до них – во время вынашивания ребенка.
Некоторые диагносты пребывают в полной уверенности, что толщина сама по себе мало влияет на вероятность разрыва репродуктивного органа, важна именно однородность по всей длине. Косвенно это подтверждается и практикой: порой женщины с рубцом в 2 мм отлично вынашивают ребенка, который появляется в срок путем повторного КС, а с рубцом в 5 мм, но неоднородным, возникают серьезные проблемы.

Нужно отметить, что любой рубец на матке повышает вероятность патологической беременности. Распространенные патологии из-за рубца таковы:
- невынашивание;
- бесплодие;
- задержка развития плода;
- предлежание плаценты;
- риск ранней отслойки «детского места»;
- фетоплацентарная недостаточность;
- тотальное врастание плаценты в рубцовую область может потребовать удаления «детского места» вместе с маткой.
Самым опасным считается разрыв матки. Детородный орган растет вместе с малышом, маточная ткань растягивается, в области рубца коллагена и миоцитов меньше, а потому растягивается сам рубец очень и очень плохо. Разрыв матки при беременности приводит к сильному внутреннему кровотечению, часто – к гибели матери и плода. Если разрыв происходит в родах, шансы на спасение есть.

Диагностика
С диагностикой состояния рубца и в России, и в мире все обстоит не лучшим образом. Преобладает гипердиагностика, когда женщине с хорошим состоятельным рубцом в 6 мм доктор говорит о вероятности разрыва и уговаривает сделать аборт, чтобы не рисковать. Это вполне понятное следствие отсутствия единой стандартизации в определении состоятельности рубцов.
Тем не менее обследовать его состояние нужно. И желательно приступить к этому уже через 8-9 месяцев после операции. Считается, что именно на этом сроке рубец «раскрывает» диагносту все свои «сюрпризы». В любом случае перед планированием беременности желательно посетить врача и настоять на обследовании внутреннего шва на матке.

Во второй половине беременности рекомендуется узнавать толщину и структуру рубца не реже, чем раз в 3 недели, а в последний месяц – раз в 10 дней.
Какие методы диагностики существуют?
УЗИ
Этот метод – один из самых распространенных, хотя его эффективность для данных целей вызывает немало вопросов в профессиональном сообществе. Тем не менее обследование рубца на состоятельность и возможность выдержать еще одну беременность стоит начинать именно с ультразвуковой диагностики. Проводится обследование и трансабдоминальным, и трансвагинальным датчиком. Более достоверными считаются показатели внутривлагалищного исследования.
Доктор определит протяженность рубца, сможет измерить толщину остаточного мышечного слоя, а также определить нишевое пространство под рубцом. О несостоятельном рубце врач заявит в том случае, если ниша будет на 50% и более по глубине соотноситься с остаточным мышечным слоем.
Нельзя считать результаты УЗИ достоверными на 100%. Сами специалисты ультразвуковой диагностики говорят о том, что делают лишь предварительный или вспомогательный вклад в дело диагностики рубцовой ткани.


Но запретить женщине рожать или настаивать на прерывании беременности из-за тонкого рубца по результатам УЗИ явно не стоит. Более подробную информацию на УЗИ о состоянии рубца после кесарева можно получить до беременности и в первом триместре. В конце беременности адекватная оценка затруднена.
Гистерография
Довольно эффективный метод оценки рубца, но со своими нюансами. Проводится только небеременным, поскольку подразумевает контакт с рентгеновским излучением. По сути метод представляет собой рентген матки и ее труб с применением контрастного вещества.
Процедура с точностью до 97% дает возможность увидеть признаки патологического рубцевания, но определить истинную причину происходящего и делать прогнозы метод не позволяет. Например, диагноз «эндометриоз послеоперационного рубца» на основании полученного рентгеновского снимка поставить не получится, не исключено, что понадобится сделать МРТ матки. На несостоятельный рубец могут указывать небольшое смещение матки вперед по результатам гистерографии, неровность и зазубренность контуров, дефекты наполнения матки контрастным раствором.


Гистероскопия
Этот метод подразумевает также отсутствие беременности на момент обследования. Оптический прибор (часть гистероскопа) вводят в матку, и на экране доктор видит все, что происходит внутри репродуктивного органа. Этот метод считается одним из наиболее точных на сегодняшний день. Несостоятельный рубец на матке выглядит как беловатая полоса (если соединительная ткань преобладает), могут быть заметны втяжения (если рубец тонкий).


Лечение
Лечить рубец не принято, методик не существует. Если будет установлено, что плодное яйцо прикрепилось именно к нему, то будет настоятельно рекомендован аборт. В остальных случаях врачи будут учитывать особенности рубца, чтобы вести беременность и спланировать технику родов. Грубые несостоятельные рубцы могут убрать только хирургическим путем. Для этого женщине понадобится еще одна операция по иссечению, но никто не даст гарантий, что сформировавшийся через пару лет новый рубец будет более состоятельным.
По отзывам женщин и врачей, такое осложнение, как разрыв матки встречается на практике не так уж и часто. Но было бы безответственно игнорировать этот риск. Отчаиваться женщина не должна даже в том случае, если врачи говорят о том, что она обладательница шва несостоятельного. Есть клиники и отдельные врачи, которые специализируются на ведении беременности с проблемными швами на матке. Поскольку стандартов, как мы выяснили, нет, всегда есть надежда.

Важно лишь выдерживать временной интервал – не беременеть раньше, чем через 2 года после предыдущего кесарева сечения, соблюдать все рекомендации доктора в послеоперационном периоде. Это существенно повысит шансы на успешную повторную беременность.
О рубце на матке после кесаревого сечения при последующей беременности смотрите в следующем видео.
Источник
