Рак шейки матки во время беременности
Рак шейки матки при беременности — это злокачественное новообразование, которое происходит из трансформационной зоны, экзоцервикса, эндоцервикса и выявляется в период беременности. Более чем в двух третях случаев протекает бессимптомно. При манифестном течении проявляется контактной кровоточивостью, спонтанными влагалищными кровотечениями, лейкореей, болью внизу живота, нарушением функции тазовых органов. Диагностируется на основании данных гинекологического осмотра, ПЦР, цитологического анализа, кольпоскопии, гистологии биоптата. Для лечения используют органосохраняющие и радикальные хирургические вмешательства, лучевую и химиотерапию.
Общие сведения
Рак шейки матки (РШМ) — самая распространенная онкопатология, выявляемая у беременных. 1-3% расстройства диагностируется именно в гестационном периоде. В зависимости от региона распространенность заболевания составляет от 1,2 до 10 случаев на 10 000 беременностей. Гестация наступает у 3,1% пациенток с ранее установленным диагнозом РШМ. Болезнь чаще выявляют у сексуально активных курящих женщин, которые начли интимную жизнь до 16 лет, имеют более 2-3 половых партнеров в год, инфицированы вирусом папилломатоза человека (ВПЧ, HPV), а зачастую и другими генитальными инфекциями (хламидиозом, трихомонозом, сифилисом, гонореей, уреаплазмозом).

Рак шейки матки при беременности
Причины
В подавляющем большинстве случаев злокачественное перерождение слизистой экзо- и эндоцервикса начинается задолго до гестации. Неоплазия ассоциирована с вирусами папилломатоза человека, передаваемыми при половых контактах. ДНК-содержащие папилломатозные вирусы определяются у 95% пациенток с подтвержденным диагнозом рака шейки матки. В 65-75% случаев провоцирующим фактором считаются вирусные агенты 16 и 18 серотипов, реже — HPV 31, 33, 35, других типов высокого и среднего риска. Инфицированность ВПЧ в женской популяции составляет 5-20%. У большинства пациенток вирус длительно персистирует без каких-либо клинических проявлений.
Факторы, способствующие повышению его патогенности и началу онкопроцесса, пока не выявлены. Несмотря на теоретическую возможность ускорения канцерогенеза на фоне физиологического снижения иммунитета при беременности, убедительные данные о негативном влиянии гестации на течение злокачественного процесса в шейке матке на сегодняшний день отсутствуют. Более того, по наблюдениям специалистов в сфере онкогинекологии, у двух третей беременных отмечается регресс предраковых состояний.
Обнаружению РШМ в период гестации благоприятствует ряд обстоятельств. Во-первых, многие пациентки из группы риска вне беременности крайне редко посещают медицинские учреждения с профилактической целью. Постановка на учет в женской консультации с целью получения медицинской помощи и социальных выплат предполагает регулярное наблюдение специалиста и выполнение скрининговых обследований, в ходе которых может быть обнаружен рак. Во-вторых, к 20-й неделе гестационного срока у большинства беременных происходит смещение кнаружи зоны трансформации и стыка цилиндрического шеечного эпителия с плоским влагалищным. В результате участок слизистой шейки, чаще всего поражаемый раком, становится хорошо заметным и доступным для проведения цитологического скрининга, кольпоскопии и других исследований.
Патогенез
Хотя вероятность заражения папилломавирусной инфекцией достигает 75%, у 90% женщин иммунная система быстро элиминирует возбудителя. В 10% случаев вирусные частицы персистируют в базальных эпителиальных клетках и могут регрессировать. Лишь у некоторых пациенток под влиянием неустановленных факторов ВПЧ начинает прогрессировать. ДНК вирусов встраивается в геном клеток эпителия шейки, что приводит к нарушению механизмов апоптоза и злокачественной морфологической трансформации — от легкой и умеренной дисплазии до выраженных диспластических изменений и карциномы in situ. Вирусные гены Е5 и Е6 оказывают блокирующий эффект на антионкогены p53 Rb нормальных клеточных элементов шейки матки.
Из-за инактивации опухолевого супрессора запускается бесконтрольная пролиферация опухолевых клеток. Кроме того, под влиянием белка, в синтезе которого участвует ген Е6, активируется теломераза, что способствует возникновению бессмертных клеточных клонов и развитию опухолей. Одновременно за счет блокирования циклинзависимой киназы р21 и р26 белком, производимым геном Е7, начинается активное деление поврежденных клеток. В последующем раковые клетки распространяются со слизистой на другие ткани маточной шейки, опухоль прорастает в смежные органы и метастазирует.
Классификация
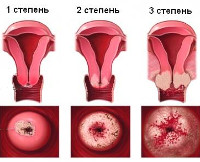
Систематизация форм рака шейки матки при беременности основана на тех же критериях, что и у небеременных пациенток. С учетом типа пораженного эпителия опухоли могут быть экзофитными плоскоклеточными, происходящими из экзоцервикса (выявляются у 53,6% беременных), эндофитными аденокарциноматозными, образованными клетками эндоцервикса (диагностируются у 25,7% пациенток). В 20,7% случаев неоплазия шейки при гестации является смешанной. Для разработки оптимальной тактики ведения беременности важно учитывать стадию рака:
- Стадия 0. При прекарциноме (опухоли in situ) процесс локализован в эпителиальном слое, атипия клеток соответствует пограничному состоянию между дисплазией III степени и истинной злокачественной неоплазией. Прогноз для вынашивания беременности наиболее благоприятен, после родов возможны малоинвазивные операции.
- Стадия I. Рак не выходит за пределы шейки. Опухолевый очаг определяется микроскопически (IA, микроинвазивный рак) или макроскопически (IB). Возможно продолжение гестации и естественное родоразрешение по согласию пациентки с выполнением консервативных или радикальных вмешательств в послеродовом периоде.
- Стадия II. Карцинома распространилась на тело матки, верхнюю часть влагалища (IIA) и параметрий (IIB). Стенки таза и нижняя треть вагины в процесс не вовлечены. При гестационном сроке свыше 20 недель беременность можно пролонгировать не более чем на 8 недель до достижения плодом жизнеспособности и завершить кесаревым сечением.
- Стадия III. Рак распространился на нижнюю треть влагалища (IIIA), доходит до стенок таза, возможно блокирование почки и возникновение гидронефроза (IIIB). Лечение рекомендуется начинать как можно раньше. В 1 триместре беременность прерывают, во 2-3 —выполняют кесарево сечение с расширенной экстирпацией матки.
- Стадия IV. В онкопроцесс вовлечена слизистая прямой кишки и мочевого пузыря либо опухоль вышла за пределы таза (IVA), имеются отдаленные метастазы (IVB). При беременности встречается редко. Обнаружение неоперабельной опухоли является основанием для проведения кесарева сечения при жизнеспособном плоде с последующей лучевой и химиотерапией.
Симптомы РШМ при беременности
Преинвазивные и малоинвазивные формы неоплазии, выявляемые у 70% беременных, протекают бессимптомно. У женщин с начальными стадиями инвазивного рака (IB, IIA) отмечаются контактные кровянистые выделения после вагинального осмотра, полового акта. Кровотечения из поврежденных сосудов неоплазии в I триместре часто ошибочно расцениваются как угрожающий спонтанный выкидыш, во II-III — как преждевременная отслойка или предлежание плаценты. Возможно появление прозрачных белей. При опухолях с распадом выделения становятся зловонными.
Боль в нижней части живота, принимаемая за угрозу прерывания беременности, возникает редко. Появление болезненности в пояснично-крестцовой области, ягодице, задней поверхности бедра обычно свидетельствует об инфильтрации тазовой клетчатки. При сдавливании опухолью мочеточников нарушается отток мочи, при прорастании мочевого пузыря, прямой кишки наблюдаются появление примесей крови в моче и кале, их отхождение через вагину.
Осложнения
При инвазивных видах рака повышается вероятность самопроизвольного прерывания гестации выкидышем или преждевременными родами. Значительная деформация органа опухолью может спровоцировать развитие истмико-цервикальной недостаточности. У пациенток, имеющих кровоточащие неоплазии, сильнее выражена анемия беременных. Уровень перинатальной смертности повышается до 11,5%. Завершение беременности естественными родами при наличии крупного объемного новообразования существенно увеличивает вероятность разрывов маточной шейки, массивных послеродовых кровотечений, гематогенного метастазирования рака. Поэтому в таких случаях рекомендовано кесарево сечение.
Диагностика
Основные задачи диагностического поиска — исключение или подтверждение злокачественности патологического процесса и точное определение стадии рака. В период гестации рекомендуется использовать методы обследования, не представляющие угрозы для плода, что усложняет постановку правильного диагноза. Наиболее информативными являются:
- Осмотр на кресле. Исследование в зеркалах позволяет обнаружить макроскопически видимые изменения экзоцервикса, трансформационной зоны, обнаружить новообразования, выступающие в полость влагалища из цервикального канала. Возможно выявление контактной кровоточивости неоплазии.
- ПЦР скрининг на ВПЧ. Хотя инфицированность вирусом папилломы не свидетельствует об опухоли шейки, получение положительного анализа повышает онконастороженность. ПЦР-диагностика дает возможность определить спектр серотипов возбудителя, провести их типирование.
- Цитология соскоба шейки матки. При беременности забор материала проводится с осторожностью, чтобы предупредить кровотечение, сохранить шеечную пробку, исключить повреждение плодных оболочек. Исследование направлено на определение дисплазии, атипии, малигнизации.
- Кольпоскопия. Дополняет результаты цитологического теста. Расширенная кольпоскопия производится при наличии лабораторных признаков предракового или ракового состояния для обнаружения в слизистой оболочке шейки патологического очага перед выполнением прицельной биопсии и контроля над забором материала.
- Гистологическое исследование биоптата. Применяется для определения вида опухоли и степени ее дифференцировки. Для снижения травматизации маточной шейки и уменьшения вероятности кровотечения беременным обычно проводят клиновидную биопсию. По мнению многих акушеров-гинекологов, забор материала не следует осуществлять ранее 2 триместра.
Для оценки состояния прямой кишки, тазовой клетчатки, мочевого пузыря, регионарных лимфоузлов могут быть рекомендованы УЗИ малого таза, цистоскопия, ректороманоскопия, МРТ отдельных органов, МРТ лимфатических узлов. При подозрении на метастазы предпочтительным методом обследования является МРТ всего тела. Лучевые методы диагностики беременным женщинам с подозрением на рак маточной шейки назначают ограниченно из-за возможного повреждающего воздействия на плод. Заболевание дифференцируют с эрозиями, полипами, кондиломами, кистами, цервицитом, эктопией, эктропионом, дисплазией, опухолями влагалища, спонтанным выкидышем, предлежанием плаценты. Пациентку осматривает онкогинеколог, по показаниям — уролог, проктолог.
Лечение РШМ при беременности
Выбор врачебной тактики зависит от гестационного срока, стадии неопластического процесса, репродуктивных планов пациентки. Сохранение гестации вне зависимости от срока выявления рака возможно только при новообразованиях 0 и IA стадий (со стромальной инвазией до 3 мм). При опухоли IA стадии с инвазией стромы на глубину от 3 до 5 мм, неоплазиях IB и II стадии в 1-ом триместре показано прерывание беременности, с 13 по 20 неделю — выполнение радикальной операции, после 20-и недель — пролонгация беременности до 28-32 недельного срока с мониторингом состояния, оперативным родоразрешением и одномоментной радикальной гистерэктомией. Пациенток, решивших продолжить гестацию, сопровождает онкогинеколог.
Рак III-IV стадии является показанием для прерывания гестации на любом сроке. До 20-й недели назначается наружная лучевая терапия, провоцирующая спонтанный выкидыш при дозе 4000 сГр. После 20-недельного срока выполняется кесарево сечение и субтотальная резекция матки независимо от жизнеспособности плода. Основные методы лечения при раке маточной шейки у беременных такие же, как и вне гестационного периода:
- Органосохраняющие операции. Показаны молодым пациенткам с карциномой in situ и раком IA стадии (при проникновении в строму не глубже 3 мм), желающим сохранить фертильность. Конизация выполняется спустя 4-8 недель после медицинского аборта или через 7-9 недель после влагалищных или абдоминальных родов.
- Простая гистерэктомия. Удаление матки с сохранением придатков рекомендовано женщинам с преинвазивным и малоинвазивным раком, которые не имеют репродуктивных планов. Операция проводится как самостоятельное вмешательство в I-м триместре и одномоментно с кесаревым сечением при решении выносить беременность.
- Расширенная гистерэктомия. Является операцией выбора при раке IB-II стадий. В 1-м триместре осуществляется, в том числе, для прерывания беременности, во 2 и 3-м производится одновременно с хирургическим родоразрешением. Спустя 2-3 недели женщине рекомендована адъювантная лучевая терапия.
- Сочетанная химиолучевая терапия. Применяется при злокачественном новообразовании шейки матки III-IV стадий. Внешнее облучение позволяет не только воздействовать на опухолевый процесс, но и прервать гестацию до 20 недели. Химиопрепараты и радиометоды не используют при решении женщины сохранить плод.
Прогноз и профилактика
При диагностике у беременной рака шейки матки прогноз всегда серьезный. Наилучших результатов удается достичь при неинвазивных формах неоплазии. Пятилетняя выживаемость пациенток с раком I стадии, выявленным во время беременности, не отличается от аналогичного показателя для небеременных женщин и достигает 88%. При опухоли II стадии на протяжении 5 лет выживает до 54% онкобольных (против 60-75% женщин с диагностированным раком маточной шейки вне беременности), при III стадии — до 30-45%. При инвазивных опухолях отсрочка лечения в связи с желанием сохранить беременность ухудшает прогноз выживаемости на 5% на каждый месяц пролонгированной гестации.
После органосохраняющих операций рак рецидивирует у 3,9% пациенток, а новая беременность наступает у 20,0-48,4%. Отдаленными последствиями конизации являются истмико-цервикальная недостаточность, бесплодие, формирование ректовагинальных, уретро- и пузырно-влагалищных свищей. Профилактика предусматривает соблюдение правил сексуальной гигиены с использованием методов барьерной контрацепции, отказом от беспорядочных половых связей, регулярное диспансерное наблюдение ВПЧ-инфицированных пациенток, своевременное лечение предраковых состояний.
Источник
Как часто встречается рак шейки матки у беременных женщин?
Рак шейки матки при беременности встречается почти с такой же частотой, как аппендицит и почечные камни. Это лидирующая причина смерти среди женщин 35–54 лет. Из всех новых случаев рака шейки матки 1–3 % случаев обнаруживают во время беременности. В США частота рака шейки матки составляет 1,2 случая на 10 000 беременных. В целом у 5 % беременных находят отклонения в цитологическом мазке, что практически не превышает уровни отклонений у небеременных женщин.
Ухудшает ли беременность предраковые состояния шейки матки (интраэпителиальное поражение, дисплазии)?
Клинические исследования показывают, что беременность не ухудшает предраковые состояния шейки матки — CIN 2 и 3. Наоборот, отмечается обратный процесс (регресс) таких состояний в 70 % случаев.
Имеются ли изменения на шейке матки, характерные для беременности?
При беременности наблюдаются физиологические изменения шейки матки, которые характеризуются повышением кровоснабжения матки, в том числе шейки матки, и увеличением количества сосудов (васкуляризация), увеличением размеров шейки матки (гипертрофия) и усиленным ростом желез канала шейки матки (гиперплазия). Разрастание железистой ткани может выходить за пределы канала шейки матки и выглядеть как полипы, что не требует лечения, хотя может сопровождаться травматизацией и кровотечениями.
Также при беременности зона трансформации и стык двух видов эпителия (плоского и цилиндрического) нередко смещается наружу, то есть на поверхность влагалищной порции шейки матки, и к 20 неделям беременности становятся заметными практически у всех беременных женщин.
При беременности в материал цитологического мазка часто попадают клетки измененного (децидуального) эндометрия и трофобласта (часть плаценты), что может быть ошибочно принято за дисплазию. Поэтому необходимо учитывать факт роста ложноположительных результатов цитологического исследования с увеличением срока беременности.
Влияет ли вид родоразрешения на возникновение рака шейки матки в будущем?
Еще не так давно в медицинской литературе можно было найти публикации, которые утверждали, что при естественных родах увеличивается уровень травматизации шейки матки, а значит, это повышает риск возникновения рака шейки матки, особенно у женщин с изменениями в этой зоне. Многочисленные клинические исследования не подтверждают такие утверждения. Наоборот, полученные данные весьма противоречивые.
Согласно одним данным, влагалищные роды понижают риск возникновения рака почти на 60 %. Такое понижение объясняется включением механизма иммунологической защиты и улучшения процессов заживления шейки матки после влагалищных родов (при них всегда имеются микротравмы и разрывы шейки матки).
Согласно другим данным, разница в регрессе предраковых состояний шейки матки при естественных родах и после кесарева сечения не наблюдалась.
Недостатком всех исследований было небольшое количество участников, что понижает уровень их достоверности. Однако до сих пор дисплазия шейки матки, независимо от ее степени, не является показанием для кесарева сечения.
Какие виды рака шейки матки встречаются у беременных?
Статистика показывает, что у беременных женщин в 80–87 % случаев встречается плоскоклеточная карцинома, а в 7–16 % случаев — аденокарцинома шейки матки.
Как протекает рак шейки матки у беременных женщин?
У 70 % беременных женщин рак шейки матки протекает бессимптомно. Наиболее частой жалобой являются кровянистые выделения из влагалища, реже боль внизу живота, что может быть принято за угрозу прерывания беременности.
Легко ли диагностировать рак шейки матки у беременных?
У беременных женщин диагностика рака шейки матки может быть проведена на более ранних сроках, потому что беременные наблюдаются врачами чаще и регулярнее. Так как во время беременности происходит физиологический выворот зоны трансформации шейки матки, где наиболее часто возникает злокачественный процесс, цитологический скрининг, кольпоскопию и другие исследования проводить легче, особенно со второго триместра.
Можно ли проводить забор цитологического мазка во время беременности?
Забор цитологического мазка во время беременности не противопоказан, однако врачи должны избегать проведения эндоцервикального кюретажа (соскоб с внутренней стенки шеечного канала) и введения инструментов в канал шейки матки, что приводит часто к возникновению кровотечения, повреждению околоплодных оболочек, разрушению шеечной пробки.
Современные щеточки для забора материала, предназначенного для цитологического исследования, безопасны и удобны. Если лечебное учреждение не оснащено современными инструментами, то от цитологического исследования можно воздержаться при отсутствии четких показаний для его проведения.
Также важно придерживаться современных рекомендаций скрининга на предраковые и раковые состояния шейки матки, которые гласят следующее: если последнее цитологическое исследование проведено не позже 2–3 лет и его результаты в норме, повторное обследование можно не проводить. Таким образом, если в течение двух-трех лет до планирования беременности женщина проходила цитологическое исследование и у нее не находили дисплазии, то при отсутствии видимых изменений на шейке матки цитологическое исследование не рекомендуется.
Можно ли проводить кольпоскопию во время беременности?
Кольпоскопия является безопасным методом диагностирования заболеваний шейки матки во время беременности. Но так как во время беременности в шейке матки могут проходить процессы, напоминающие раковые, кольпоскопия должна проводиться очень опытным врачом. В то же время очень часто врачи недооценивают найденные изменения. Поэтому кольпоскопия у беременных должна проводиться врачами, имеющими специальную подготовку по теме изменения эпителия шейки матки у беременных женщин.
Кольпоскопия также должна проводиться строго по показаниям — при наличии предракового состояния, обнаруженного с помощью цитологического исследования, и при проведении биопсии.
Можно ли проводить забор тканей шейки матки (биопсию) во время беременности?
Если простую биопсию проводить прицельно, то есть с помощью кольпоскопии, то можно избежать многих негативных последствий такого обследования. Конусовидная биопсия тканей может привести к прерыванию беременности, если проводится в первом триместре беременности, или быть причиной преждевременных родов, если проводится во втором или третьем триместрах. Умеренное кровотечение является серьезным побочным эффектом конусовидной биопсии. Некоторые врачи предлагают проводить клиновидную биопсию у беременных, что позволяет уменьшить травматизацию шейки матки и предотвратить ряд осложнений этой процедуры. Однако при проведении любого вида биопсии необходимо всегда помнить, что для нее должны быть серьезные показания — тяжелая дисплазия и подозрение на рак.
Многие врачи рекомендуют проводить биопсию не раньше второго триместра.
Необходимо ли проводить ВПЧ-тестирование у беременных женщин?
Тестирование на ВПЧ (вирус папилломы человека) рекомендуется проводить у тех беременных, в результатах цитологического исследования которых найдены отклонения, в том числе атипические клетки плоского эпителия невыясненного значения (ASCUS). Но необходимо помнить, что медикаментозного лечения ВПЧ не существует.
Ухудшает ли состояние беременности протекание рака шейки матки?
Данные по поводу влияния состояния беременности на прогресс рака шейки матки противоречивы. Теоретическое предположение, что беременность может усугублять протекание рака шейки матки, не подтверждено на практике.
Какое лечение рака шейки матки применяется у беременных женщин?
Лечение беременных женщин, у которых обнаружен рак шейки матки, практически такое же, как и небеременных, и зависит от стадии заболевания, глубины поражения, распространенности злокачественного процесса. На ранних стадиях рака шейки матки возможно проведение органосохраняющего удаления опухоли. Если рак шейки матки обнаружен до 20 недель беременности, женщине обычно предлагают удаление матки вместе с плодом во избежание сильных кровотечений. Если рак шейки матки обнаружен после 20 недель, женщине предлагают сначала завершить беременность, а потом сделать операцию по удалению матки. Во избежание распространения рака через кровь таких женщин необходимо родоразрешать путем кесарева сечения.
Можно ли отложить лечение рака шейки матки в период беременности?
Результаты ряда исследований показали, что во многих случаях на начальных стадиях рака шейки матки лечение можно отложить до того момента, когда плод будет достаточно зрелым для выживания, однако решение о лечении или выжидании должно приниматься после серьезного анализа всех факторов риска в каждом случае рака шейки матки.
Можно ли проводить химиотерапию во время беременности?
Существует очень мало данных о безопасности химиотерапии при лечении рака шейки матки у беременных. В медицинской практике имеются только единичные случаи применения химиотерапии у женщин во втором и третьем триместре беременности. У таких женщин наблюдалась задержка роста плода и потеря слуха у новорожденных. Химиотерапия не может применяться у женщин, кормящих грудью, так как медицинские препараты легко проникают в грудное молоко и могут вызвать у новорожденного осложнения.
Можно ли применять облучение как метод лечения рака шейки матки у беременных?
Применение облучения у беременных не рекомендуется, однако этот метод лечения можно применять в послеродовом периоде. Данные исследований говорят о том, что существует риск отставания в умственном развитии детей, чьи матери проходили облучение в 8–15 недель беременности. После 20 недель беременности радиация может повредить костный мозг ребенка, вызвать развитие у него злокачественных процессов, задержку развития плода и быть причиной бесплодия у этих детей в половозрелом возрасте.
Может ли женщина с раком шейки матки рожать естественным путем через влагалище?
Предпочтение отдается кесареву сечению из-за повышенного риска развития сильного кровотечения шейки матки и возможного распространения злокачественного процесса через кровь или лимфу по всему организму женщины. По некоторым данным, выживаемость женщин, рожавших естественным путем, ниже выживаемости женщин, у которых проводилась операция кесарева сечения.
Каков прогноз выживаемости женщин, у которых обнаружен рак шейки матки во время беременности?
5-летняя выживаемость женщин, у которых рак шейки матки был обнаружен во время беременности, приблизительно такая же, как и у небеременных женщин, и составляет 88 % для рака I стадии, однако она ниже для II стадии рака шейки матки (54 %).
Больше про рак шейки матки читайте в цикле статей Елены Березовской
Эрозия, ВПЧ и рак шейки матки: О вирусе папилломы человека
Эрозия, ВПЧ и рак шейки матки: О ВПЧ-вакцине
Эрозия, ВПЧ и рак шейки матки: О раке шейки матки
Эрозия, ВПЧ и рак шейки матки: О цитологических мазках
Эрозия, ВПЧ и рак шейки матки: Что же делать?
Источник
