После беременности болит низ живота после секса
Таз – место повышенного внимания во время беременности. С первых месяцев организм подготавливает связки выработкой гормона релаксина, а размеры растущей матки начинают сдвигать соседние структуры. Меняется тонус мышц, положение костей таза и органов, что отражается на ощущениях во время секса.
Причины тянущих болей после секса во время беременности
 Причиной тянущих болей внизу живота после секса во время беременности часто является новое состояние матки:
Причиной тянущих болей внизу живота после секса во время беременности часто является новое состояние матки:
- Эндокринные причины. Гормон окситоцин, который вырабатывается в ответ на стимуляцию половых органов, а также вещества простагландины в сперме партнера вызывают небольшие сокращения матки. Они быстро утихают, не причиняя вреда ребенку. Но при осложнениях беременности или риске преждевременных родов нужно обратиться к врачу при появлении дискомфорта.
- Сокращения мышц. Оргазм сопровождается сжатием вагинальной мускулатуры, что при изменениях в малом тазу ощущается интенсивнее. Влагалище по сторонам крепится к кардинальным связкам матки, которые подвешиваются к подвздошным костям и растягиваются во время беременности. Натяжение может сделать сокращения мышц болезненным.
- Ложные схватки Брекстона-Хикса – это «тренировочные» сокращения на поздних месяцах беременности. Гормональная стимуляция усиливает их после секса. Сокращение мышц матки вызывает болезненность. Если схватки повторяются каждые 10-12 минут в течение часа, нужно связаться с акушером.
- Венозный застой. Отток крови из малого таза ухудшается во время беременности под весом плода и матки. После стимуляции слизистая набухает. Компрессия вен вызовет дискомфорт из-за переполнения сосудов, поэтому у женщин будет тянуть внизу живота.
- «Гипертонус» матки – неврологическая реакция мышечных стенок на стимуляцию нервов симпатического сплетения, которые выходят из последних грудных позвонков. Там же крепится диафрагма. Матка подпирает ее со второго триместра беременности. При волнениях мускулатура спазмирует в ответ на выброс адреналина. Сокращение диафрагмы раздражает нервы, формирующие маточное сплетение. Повышается напряжение в мускулатуре тазового дна, что вызывает боли после полового акта. Страх потерять ребенка – причина этого дискомфорта.
- Инфекции и вагиниты. У беременных кровь застаивается в малом тазу, меняется положение крестца, что ухудшает питание стенок влагалища. Растет риск размножения условно-патогенной микрофлоры. Появляется молочница, хламидиоз, трихомониаз, и боли после секса как симптом воспаления.
Психологический фактор – одна из форм защиты ребенка. Женщина подсознательно боится навредить ему, доставляя удовольствие себе, поэтому не расслабляется, прислушивается. Адреналин принуждает мышцы сокращаться: живот начинает болеть во время полового акта и после него.
Синдром тазовой боли – это комплекс симптомов, среди которых есть и боли внизу живота после секса. Они связаны с изменением силы мышц таза, ног и живота в процессе беременности. Женщины испытывают дискомфорт в пояснице, тазобедренных суставах, на внутренней поверхности бедра и в крестце.
Диагностика
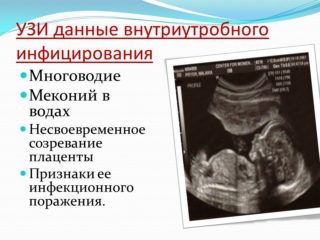 Обязательно необходимо сообщить акушеру о том, что низ живота тянет после полового акта. Во время осмотра врач делает мазок, чтобы определить инфекцию и воспаление. УЗИ может показать многоводие, особенности закрепления плаценты и другие причины давления на шейку матки и влагалище, перегрузки связок. При гипертонусе исследуют гормональный фон.
Обязательно необходимо сообщить акушеру о том, что низ живота тянет после полового акта. Во время осмотра врач делает мазок, чтобы определить инфекцию и воспаление. УЗИ может показать многоводие, особенности закрепления плаценты и другие причины давления на шейку матки и влагалище, перегрузки связок. При гипертонусе исследуют гормональный фон.
Женщины должны знать признаки преждевременных родов: острые боли внизу живота и более пяти приступов сокращений матки в час, подтекание вод, давление в области таза и дискомфорт в крестце, спазмы кишечника.
На ранних этапах беременности необходимо знать опасные симптомы выкидыша: кровотечение, диарея, головокружение и тошнота, спазмы матки, тянущие боли в шее.
Причины застоя в тазу выявляются при опросе пациентки гинекологом. Боли внизу живота возникают из-за длительного сидения, обезвоживания, запоров.
Методы терапии
 Женщине назначают седативные средства, чтобы снизить влияние симпатической нервной системы и стресса на сокращения матки. Боли, вызванные повышением тонуса, на ранних сроках могут требовать гормональной терапии. Используются препараты для повышения уровня прогестерона. На поздних сроках тонус корректируют назначением витаминов группы В и магния, достаточным отдыхом и постельным режимом.
Женщине назначают седативные средства, чтобы снизить влияние симпатической нервной системы и стресса на сокращения матки. Боли, вызванные повышением тонуса, на ранних сроках могут требовать гормональной терапии. Используются препараты для повышения уровня прогестерона. На поздних сроках тонус корректируют назначением витаминов группы В и магния, достаточным отдыхом и постельным режимом.
При выявлении в бакпосеве патогенной флоры назначают вагинальные свечи, ванночки с ромашкой, содой. При многоводии обследуют более глубоко, чтобы исключить инфицирование околоплодных вод. Антибиотики прописывают по показаниям, взвешивая риски.
Самостоятельно снять напряжение в связках и мышцах тазового дна можно несколькими способами:
- Сесть по-турецки, подпереться подушками. Положить ладони на нижнюю часть ребер, подышать, раскрывая грудную клетку в стороны.
- Лечь на бок, положить одну ладонь на крестец, а другую – на нижнюю часть живота, подержать 1-2 минуты.
- При ощущении напряжения в матке (без других симптомов выкидыша и родовой деятельности) положить одну ладонь на область сердца, другой накрыть пупок. Подержать 1-2 минуты.
Чтобы снизить риск застойных явлений, нужно ходить по 1-2 часа в день, использовать бандаж для поддержки живота на поздних сроках, при сидении стягивать поясом кости таза на уровне середины крестца.
Источник
Восстановление сексуальных отношений после родов порой может быть связанно с различными проблемами. Одна из них — диспареуния — дискомфорт или боль, которые испытывает женщина при половом акте. В чем причина этих неприятных ощущений и как с ними бороться?
Что такое диспареуния?
Сексуальные отношения в супружеской паре рекомендуется возобновлять не ранее чем после окончания послеродового периода, который длится 6-8 недель. В течение этого времени происходит восстановление нормальных размеров матки, приходит в исходное состояние тонус мышц влагалища и тазового дна, прекращаются кровянистые выделения из половых путей. Также в течение этого срока происходит заживление ссадин на слизистой влагалища и половых губ, завершается заживление швов на шейке матке и промежности, заканчивается формирование рубца после операции кесарева сечения.
Однако даже по прохождении указанного срока при половых контактах после родов многие женщины испытывают дискомфорт или даже болезненные ощущения. При длительном существовании подобные симптомы могут значительно снизить качество жизни, ухудшить отношения в супружеской паре. Данные клинические проявления принято называть термином «диспареуния».
В более широком смысле диспареуния — это разновидность сексуальной дисфункции в паре. Она характеризуется неспособностью достигать оргазма при нормальном течении полового акта с постоянным половым партнером. В более узком аспекте под этим термином понимают различные болевые и неприятные ощущения в половых органах, возникающие при половом контакте. После родов диспареуния встречается достаточно часто — от 20 до 40% случаев.
Диспареуния подразделяется на поверхностную и глубокую. При поверхностной диспареунии неприятные и болевые ощущения возникают в момент входа полового члена во влагалище. При глубокой диспареунии дискомфорт возникает, как правило, во влагалище, внизу живота, в поясничной области.
Травмы и хирургические вмешательства
Причиной боли при входе во влагалище могут быть травмы влагалища, промежности, а также хирургические вмешательства на наружных половых органах во время родов. На мышцы влагалища и промежности во время родового акта приходится особенно высокая нагрузка. Они принимают участие в формировании родового канала, по которому проходит плод. Довольно часто наблюдаются разрывы шейки матки, влагалища, промежности. Нередко во время родов возникает угрожающий разрыв промежности, который является показанием для рассечения промежности.
При последующем наложении швов на поврежденные участки не всегда удается полностью восстановить анатомическую целостность половых органов, нередко происходит рубцевание тканей, возникают воспалительные процессы в области послеоперационных швов. Все это ведет к нарушению кровоснабжения и иннервации половых органов и, соответственно, возникновению болевых ощущений при половом контакте.
Для укрепления мышц тазового дна и улучшения кровообращения в них рекомендуются специальные упражнения. При этом в положении лежа или сидя женщина быстро сокращает мышцы влагалища на 1-2 секунды, затем расслабляет. Рекомендуется делать по 25-30 сокращений 3-4 раза в день. Неприятные ощущения могут сохраняться в области рубца до нескольких месяцев. Как правило, при хорошем результате заживления (без инфицирования, формирования грубой рубцовой ткани) дискомфортные ощущения проходят самостоятельно. Гимнастика, использование различных косметологических рассасывающих средств могут несколько ускорить реабилитацию. Если же на месте разреза (разрыва) образовался грубый рубец в результате инфицирования, воспаления, то по окончании периода лактации или не ранее чем через 6 месяцев после родов можно проконсультироваться по поводу хирургического лечения — иссечения рубцовой ткани.
Профилактикой образования грубых рубцов является соблюдение правил гигиены в послеродовом периоде. При наличии швов на промежности производится их ежедневная обработка с растворами антисептиков (йода, раствора бриллиантового зеленого), выполняются физиотерапевтические процедуры (лазеротерапия, магнитотерапия, ультразвуковая терапия на область швов). Не рекомендуется садиться на промежность в течение первого месяца после родов.
Половые инфекции
Боль у входа во влагалище может быть вызвана местными урогенитальными инфекциями (микоплазмами, уреаплазмами, кандидами, гарднереллами, хламидиями, вирусами полового герпеса и т.д.), которые вызывают воспалительные процессы слизистой оболочки вульвы, влагалища и шейки матки, а также тела матки и ее придатков. При наличии воспалительного процесса в половых органах ткани этой области легко травмируются, малейшее трение вызывает болезненные ощущения и дискомфорт. Проявлениями воспалительного процесса в области половых органов являются: жжение, зуд в области вульвы и влагалища, обильные слизистые или слизисто-гнойные выделения из половых путей, иногда с неприятным запахом.
Причиной диспареунии может быть психологический конфликт между супругами.
Для устранения этой причины необходимо проведение обследования на наличие урогенитальных инфекций (мазок из влагалища на флору, ПЦР-диагностика, бактериальные посевы из влагалища и канала шейки матки). По результатам проведенного обследования обычно назначается общая и местная антибактериальная и противовоспалительная терапия: туалет половых органов с растворами антисептиков, влагалищные свечи с противовоспалительным эффектом. При отсутствии грудного вскармливания назначаются курсы антибактериальной терапии с учетом чувствительности возбудителя к антибактериальным препаратам. Если женщина кормит грудью, возможно назначение курса антибактериальной терапии до 7 дней. Во время приема антибиотиков рекомендуется перерыв в грудном вскармливании. При этом женщина сцеживает образующееся у нее молоко, а ребенка временно переводят на кормление адаптированными молочными смесями. Однако наиболее часто во время грудного вскармливания назначается лечение местными средствами (влагалищные свечи, таблетки). При этом антибактериальная терапия проводится уже после окончания грудного вскармливания.
Более серьезное лечение с прерыванием грудного вскармливания необходимо, если воспаление во влагалище вызвано микроорганизмами, которые без серьезного антибактериального лечения могут привести к распространению инфекции, развитию осложнений. К таким микроорганизмам можно отнести гонококки, трихомонады, хламидии и т.п.
Гормональные изменения
Боль в самом влагалище при половом контакте чаще всего наблюдается при гормональных изменениях после родов: недостаточной выработке женских половых гормонов — эстрогенов на фоне грудного вскармливания. Данные гормональные особенности приводят к дистрофическим изменениям или недостаточной любрикации (выработке смазки) слизистой влагалища. Полость влагалища при этом не удлиняется и не расширяется в ответ на возбуждение, поэтому при половом акте возникают неприятные ощущения. С целью устранения данной проблемы рекомендуется использовать во время полового акта увлажняющие гели для интимных целей (любриканты), которые устраняют сухость во влагалище. После прекращения грудного вскармливания подобные симптомы, как правило, проходят самостоятельно.
Разрыв связок
Иногда боль при введении полового члена во влагалище ощущается внизу живота. Такое явление нередко наблюдается, если в родах произошел разрыв связок, поддерживающих матку. Крестцово-маточные связки являются основным аппаратом, фиксирующим матку в полости малого таза. Во время беременности нередко происходит ослабление связочного аппарата матки, а в процессе родов возможно такое осложнение, как разрыв крестцово-маточных связок. При этом в дальнейшем возникает ограничение подвижности шейки матки, что и обусловливает развитие болевого синдрома при половом контакте. Для лечения подобного осложнения назначаются лекарственные препараты, физиотерапевтические процедуры (электрофорез на область матки и придатков, лазеротерапия, магнитотерапия), обладающие рассасывающим действием, направленным на спайки — тяжи соединительной ткани, окутывающие ткани и органы малого таза. Спайки могут быть причиной болей. Физиотерапия помогает добиться уменьшения выраженности спаечного процесса в органах малого таза, увеличить подвижность тела и шейки матки, что и приводит к исчезновению или уменьшению болевого синдрома.
Патологии позвоночника
Боли, обусловленные патологией пояснично-крестцового отдела позвоночника, обычно начинают беспокоить женщину еще со второй половины беременности (после 20 недель). Подобные боли возникают при изменении положении тела (поворотах, наклонах, ходьбе), нередко отдают в ноги. Чаще всего такие боли носят непостоянный характер, могут усиливаться при половом акте. Возникновение их связано с изменением анатомии органов малого таза во время беременности (удлинение связок матки, увеличение размеров матки), по окончании послеродового периода подобные боли обычно бывают обусловлены смещением позвонков в пояснично-крестцовом отделе позвоночника, ущемлением нервов, растяжением мышц поясничной области и передней брюшной стенки.
Для профилактики возникновения подобных болей рекомендуется ношение дородового и послеродового бандажа, который препятствует ослаблению мышц брюшного пресса, смещению центра тяжести при увеличении размеров матки. После родов рекомендуются плавание, физические упражнения, направленные на укрепление мышц брюшного пресса, мышц спины, бедер. Также полезно спать на ортопедическом матрасе, способствующем поддержанию нормального мышечного тонуса, снижающем нагрузку на позвоночник. При выраженном болевом синдроме в поясничной области рекомендуется обязательно консультация невролога, прием витаминов группы В, препаратов, улучшающих микроциркуляцию (циркуляцию крови по мелким сосудам) во всех органах и тканях, успокаивающих средств. После уменьшения выраженности болевого синдрома хороший эффект дает также проведение курса мануальной терапии, который обычно направлен на восстановление нормального анатомического строения пояснично-крестцового отдела позвоночника.
Воспалительные заболевания
В некоторых случаях болевые ощущения беспокоят женщину не во время полового акта, а уже после него. В подобных случаях половой акт, как правило, не сопровождается возникновением оргазма. Причиной данных болей является застой крови в органах малого таза, обычно сопровождающий хронические воспалительные процессы в половых органах. После родов может развиться такое осложнение, как эндометрит — воспаление полости матки, реже — сальпингоофорит — воспаление придатков матки. Это связано со снижением иммунитета после родов, повышенной физической и нервно-психической нагрузкой на организм женщины, изменением анатомии органов малого таза, образованием раневой поверхности в полости матки после отделения последа.
После родов важно своевременное и проведенное в полном объеме лечение воспалительных заболеваний. После проведения курса антибактериальной, противовоспалительной терапии для уменьшения застойных явлений в органах малого таза рекомендуется использование гинекологического массажа, направленного на улучшение кровообращения в области женских половых органов, иглорефлексотерапии, физиотерапевтических процедур. Гинекологический массаж, как и любой другой курс массажа, включает несколько сеансов. Во время массажа женщина лежит на гинекологическом кресле, одна рука доктора или акушерки, обученной технике массажа, введена во влагалище, другая с помощью ряда специальных приемов массирует органы малого таза через переднюю брюшную стенку. Массаж достаточно эффективен при ряде гинекологических заболеваний, но в настоящее время используется редко в связи с временными затратами, которые нужны для процедур. Из перечисленных методик чаще назначают физиотерапию.
Независимо от причины, вызывающей боль или дискомфорт при половом контакте, женщине необходимо обратиться к врачу акушеру-гинекологу. После подробного расспроса, осмотра и обследования доктор сможет подобрать индивидуальное лечение. В целом, с терапевтической целью при диспареунии широко используются гинекологический массаж, иглорефлексотерапия, физиотерапевтические методики, гимнастические упражнения. В комплексное лечение включаются также занятия с психотерапевтом-сексологом. Помощь этого специалиста важна, так как причиной диспареунии может быть психологический конфликт, неприятие между половыми партнерами, связанное с возможным изменением взаимоотношений в семье после родов, изменением ролей супругов, ставших родителями. Кроме того, даже при наличии других физиологических причин помощь психолога может понадобиться, чтобы преодолеть страх женщины, связанный с ожиданием боли, который она испытывает перед каждым половым актом.
Первопричину выявить достаточно сложно, но если это удается, то лечение направлено, в первую очередь, на ее устранение. В некоторых случаях требуются консультации смежных специалистов — уролога, проктолога, невролога, эндокринолога и т.д. Это помогает в выявлении истинной причины сексуальных нарушений и выборе наиболее эффективного в каждом конкретном случае метода лечения.
Людмила Спицына, врач акушер-гинеколог, г. Москва
Источник
