Инфекция мочевыводящих путей лечение при беременности

У беременных часто происходит обострение имеющихся инфекционных заболеваний или появление новых. Причины развития инфекции мочевыводящих путей во время беременности связаны с особенностями гормонального фона, анатомическими изменениями и перестройками организма, нацеленными на вынашивание плода. Но их лечение является обязательным, а игнорирование может привести к появлению осложнений.
Особенности мочевыводящих путей у беременных
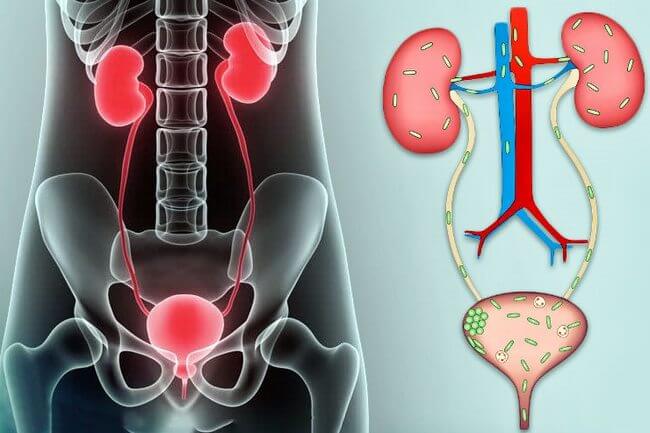
Инфекционное поражение мочевыводящих путей является частым сопутствующим осложнением беременности. Оно может протекать в виде бессимптомного появления в анализах мочи бактериальной флоры или с клиническими проявлениями цистита. Частота возникновения зависит от наличия патологии мочевого пузыря или уретры до зачатия, а также от имеющихся камней в почках или других патологических состояний.
Прогестерон не только снижает тонус миометрия, но влияет и на остальную гладкую мускулатуру. Это проявляется:
- расширением почечно-лоханочной системы;
- уменьшением тонуса мочеточников;
- небольшим расслаблением сфинктера мочевого пузыря.
Перечисленные изменения приводят к замедленному пассажу мочи из почек. Мочевой пузырь опорожняется не полностью. Сниженный тонус и наличие остаточной мочи способствует рефлюксу обратно в мочеточники. Это становится причиной проникновения возбудителей в почки восходящим путем.
Расширенные почечные лоханки приводят к развитию физиологического гидронефроза беременных, как дополнительного фактора инфекционной патологии.
Изменения происходят и в химических свойствах мочи. Ее рН увеличивается, возрастает концентрация эстрогенов. Наличие у женщин склонности к повышению сахара крови или гестационного диабета является провоцирующим фактором для размножения микробов.
Изменения в составе микрофлоры влагалища, снижение местной иммунологической защиты приводит к активации условно-патогенной инфекции в половых путях. Возбудители способны легко проникнуть в уретру и дальше восходящим путем распространиться на мочевой пузырь и почки.
Основные возбудители
Циститы и пиелонефриты неинфекционной природы у беременных развиваются редко. Инфекционные заболевания развиваются на фоне активации условно-патогенной микрофлоры. Причиной чаще выступают следующие возбудители:
- кишечная палочка;
- клебсиелла;
- стафилококки;
- стрептококки;
- энтерококки;
- протей.
Причиной поражения мочевыводящих путей могут стать возбудители инфекции, передаваемой половым путем:
- хламидии;
- уреаплазмы;
- микоплазмы;
- гонококки.
В редких случаях возбудителями являются микобактерии туберкулеза или бледная трепонема.
Механизм развития патологии и осложнений гестации
Распространение инфекции происходит несколькими путями:
- восходящим;
- нисходящим;
- гематогенным;
- лимфогенным;
- контактным.
Чаще всего у беременных реализуется восходящее инфицирование. Возбудители проникают в уретру из влагалища. Это обусловлено их близким расположением, а также анатомическими особенностями самого мочеиспускательного канала, который у женщин короткий и широкий.

Восходящее инфицирование
Слизистая оболочка мочевого пузыря эффективно противостоит развитию воспаления, но во время беременности увеличивается влияние дополнительных факторов риска:
- иммуносупрессия;
- гиповитаминоз;
- переутомление;
- гормональные изменения;
- переохлаждение;
- беспорядочные половые связи;
- несоблюдение личной гигиены;
- анатомические аномалии;
- оперативные вмешательства и манипуляции.
Если у женщины до беременности имелся хронический цистит, то в большинстве случаев в период гестации произойдет его обострение. С увеличением срока гестации риск также повышается. Механическое сдавление маткой мочевого пузыря и мочеточников мешает нормальному оттоку мочи. Поэтому цистит может приобретать рецидивирующее течение.
Любая инфекция в организме увеличивает риск развития осложнений гестации. После инфицирования нижних мочевых путей возбудители легко проникают выше. Это обусловлено естественным отсутствием устойчивости мозгового вещества почек к микробным агентам. Для этой среды характерно гипертоническое состояние, которое препятствует проникновению лейкоцитов, фагоцитов, ограничено действие системы комплемента, что и вызывает отсутствие устойчивости перед инфекцией.
На фоне воспаления мочевыводящих путей повышается вероятность самопроизвольного прерывания беременности, рождения недоношенного ребенка. Риск преждевременных родов увеличивается из-за местного синтеза простагландинов, которые являются медиаторами воспаления и усиливают маточные сокращения.
Воспаление мочевыводящих путей может развиться как осложнение послеродового периода. Во время родов происходит сдавление мочевого пузыря, нарушается его иннервация и кровоснабжение. Это дополнительный фактор задержки мочеиспускания. Если имеется инфекция преддверия влагалища, вагинит, то возбудителей в мочевой пузырь можно занести во время обязательной катетеризации.
Бессимптомная бактериурия
У 6% беременных в зависимости от социального положения регистрируется бессимптомная бактериурия. При этом в анализе мочи выявляется большое количество микробных клеток, а клинические проявления воспаления мочевыводящих путей отсутствуют. Это состояние имеет прямую зависимость с половой активностью: чем чаще происходят интимные контакты, тем большее число нарушений в анализах выявляется.
При глубоком обследовании у таких пациенток может выявляться нефролитиаз или врожденные пороки развития мочевых путей.
Признаки заболевания не проявляются. Отклонения в анализах чаще всего регистрируются уже в начальном сроке беременности, значительно реже – на поздних сроках. Осложнениями гестации являются следующие патологические состояния:
- анемия;
- угроза прерывания;
- гестоз;
- плацентарная недостаточность;
- задержка развития плода;
- внутриутробная гибель плода.
Уменьшить риск осложнений гестации можно с помощью своевременной диагностики и лечения.
Методы обследования
Обязательное диспансерное наблюдение беременных позволяет своевременно провести диагностику этого состояния и подобрать метод лечения.

Анамнез поможет выявить случаи острого течения инфекции мочевых путей или наличие предрасполагающих факторов. Диагностика инфекции мочевыводящих путей при беременности включает следующие анализы и методы обследования:
- общий и биохимический анализ крови;
- клинический анализ мочи;
- моча по Нечипоренко;
- бактериологическое исследование мочи.
Посев мочи на определение флоры производится при первом поступлении женщины в консультацию при желании встать на учет. Мочу собирают с соблюдением правил асептики в стерильную тару, приобретенную в аптеке. Для посева необходима средняя порция мочи. Бессимптомная бактериурия диагностируется, если в двух последовательных посевах с промежутком 3-7 дней было выявлено более 100 000 КОЕ/мл одного и того же микроорганизма.
В качестве скринингового исследования применяется реакция с тривинилтетразолийхлоридом. Этот метод в 90% случаев может показать наличие истинной бактериурии.
Для углубленного исследования и исключения органической причины появления бактериурии применяется УЗИ почек с допплерографией, которая позволяет оценить состояние почечного кровотока. Для контроля состояния плода также необходимо выполнение УЗИ.
По показаниям может быть проведена экскреторная или обзорная урография. Дополнительно назначается консультация уролога или нефролога.
В каких случаях необходимо лечение
При выявлении истинной бессимптомной бактериурии у беременных лечение является обязательным. Это фактор риска развития полноценного инфекционного процесса в мочевыводящих путях, который может проявиться на любом этапе гестации.
Используются методы немедикаментозного лечения, направленные на увеличение пассажа мочи. Для этого рекомендуется употребление не менее 2 л жидкости в сутки. Также необходимо с помощью питья подкислять мочу. В этом хорошо помогает клюквенный морс. Полезно употребление отваров трав с мочегонным эффектом. К ним относятся листья брусники, кукурузные рыльца.
Но опираться только на лечение без антибиотиков нельзя. Принципами лекарственной терапии являются следующие:
- Лечение проводят короткими курсами антибиотиков.
- Однократный прием большой дозировки препарата при беременности недостаточно эффективен.
- Лекарственное средство выбирается эмпирически из разрешенного списка, ни одно из них не имеет преимуществ перед другими.
- При выявлении бактериурии лечение назначают в течение трех суток, затем необходим ежемесячный бактериологический контроль анализа мочи, чтобы вовремя выявить рецидив.
- Если бактериурия выявлена повторно, то назначают поддерживающее лечение в виде однократного приема антибиотика вечером после еды. Такой режим сохраняется до момента родов и еще на протяжении двух недель после них.
- Чем лечить патологию на протяжении поддерживающего курса решается на основании определения чувствительности микроорганизмов к антибиотикам.
- В курс лечения могут включаться короткие приемы уросептиков.
Антибактериальная терапия инфекционных заболеваний мочевыводящих путей проводится следующими препаратами:
- Амоксициллин;
- Амоксиклав;
- Цефуроксим;
- Цефтибутен;
- Цефалексин;
- Нитрофурантоин.
Для поддерживающей терапии применяют Амоксициллин или Цефалексин в виде ежедневного прием. Допускается прием раз в 10 суток препарата Фосфомицин.
Своевременное лечение бессимптомной бактериурии на 70-80% уменьшает риск развитие пиелонефрита, а также снижает вероятность рождения недоношенного ребенка. При развитии осложнений гестации выбирается метод терапии в соответствии со сроком вынашивания.
Эффективность лечения оценивается по проведению бактериальных посевов:
- Выздоровление – если в бакпосеве мочи выявлено менее 10 КОЕ/мл.
- Персистенция – в анализе определяется более 10 КОЕ/мл одного и того же возбудителя.
- Реинфекция – в бакопсеве выявляется больше 10 КОЕ/мл любого другого микроорганизма.
Бактериурия не является показанием для родов путем кесарева сечения. Только наличие акушерских осложнений требует изменения тактики ведения родового процесса.
Цистит
Воспаление мочевого пузыря является одним из самых частых инфекционных поражений мочевыводящих путей у беременных. Классификация может быть проведена по разным признакам патологии.

По течению различают острый и хронический. В зависимости от локализации и распространенности он может быть:
- шеечный;
- диффузный;
- тригонит.
Морфологическая классификация основывается на характерных изменениях в стенке мочевого пузыря. Цистит может быть:
- катаральный;
- геморрагический;
- язвенный;
- фибриноязвенный;
- гангренозный;
- инкрустирующий;
- опухолевый;
- интерстициальный.
Инфекционное поражение мочевых путей может развиваться первично или вторично.
Клинические проявления
Во время беременности может развиться острый или обостриться хронический цистит. Симптомы инфекции мочевыводящих путей при остром течении развиваются внезапно. Первыми из них являются болезненные и частые позывы на мочеиспускание. Боль острая, режущая, локализуется внизу живота. Ее интенсивность постепенно нарастает.
Неприятные ощущения могут сопровождать только начало мочеиспускания, появляться на всем его протяжении или беспокоить постоянно. Императивные позывы и болевые ощущения приводят к появлению недержания мочи.
Иногда симптомы цистита могут быть не сильно выражены и проходят самостоятельно через 2-3 дня. Но в большинстве случаев он требует проведения лечения, которое может длиться 1-2 недели. Если продолжительность терапии затягивается, и признаки болезни сохраняются долго, это говорит о наличии сопутствующего заболевания, которое помогает поддерживать воспаление.
При тяжелом течении патологии к основным симптомам добавляются:
- повышение температуры тела;
- утомляемость и слабость;
- признаки интоксикации;
- олигоурия.
Судить о локализации воспаления можно по времени появления болевого синдрома. При поражении шейки мочевого пузыря интенсивные ощущения появляются в самом конце акта мочеиспускания. Это связано с появлением тенезмов и судорожных сокращений сфинктера.
Моча может приобретать мутный характер. Иногда присоединяется терминальная гематурия. Она в большинстве случаев не заметна невооруженным глазом. Появление крови в моче связывают с повреждением воспаленных тканей мочевого пузыря в области шейки и треугольника Льето в конце мочеиспускания.
При хроническом цистите клиническая картина не такая яркая. Она зависит от общего состояния, на фоне которого произошло обострение, этиологического фактора и проводимого ранее лечения. В большинстве случаев проявлении патологии аналогичны острому течению, но имеют меньшую выраженность. Иногда хронический цистит сопровождается постоянным обнаружением в моче бактерий, лейкоцитов, но плохо выраженным болевым синдромом.
Острый цистит или обострение хронического увеличивает шанс развития пиелонефрита при распространении возбудителя восходящим путем.
Подходы к диагностике
Обследование при появлении признаков цистита начинается со сбора анамнеза, где могут быть указания на появление признаков воспаления до беременности. Клинические рекомендации при инфекциях мочевыводящих путей у беременных предполагают следующие виды диагностики:
- общий анализ мочи;
- анализ крови;
- глюкоза крови;
- проба по Зимницкому;
- моча по Нечипоренко;
- бакпосев мочи;
- мазок на степень чистоты влагалища;
- ПЦР-диагностика на хламидии, трихомонады, гонококки.
Лабораторная диагностика дополняется инструментальными методами исследования. Обязательно проводится УЗИ мочевого пузыря, эхография органов малого таза.
При необходимости дифференциальной диагностики назначается цистоскопия. Ее не применяют во время острой цистоскопии, чтобы не способствовать распространению инфекции и появлению обострения. При хроническом течении во время исследования определяются отечные гиперемированные ткани мочевого пузыря, они могут быть локально утолщены, покрыты фибриновыми пленками, иметь изъязвления.
С лечебной и диагностической целью проводится катетеризация мочевого пузыря. Это облегчает выведение мочи и дает возможность местного применения антисептиков и антибиотиков. При подозрении на развитие опухолевого процесса необходима биопсия из подозрительных очагов.
Выбор метода лечения
Лечение инфекции мочевыводящих путей у беременных проводится обязательно с применением антибиотиков. Растительные средства, рекомендуемые народной медициной, не способны справиться с бактериальной инфекцией, что приведет к переходу острого процесса в хронический или развитию осложнений.

Препараты применяемые для лечения инфекций мочевыводящих путей у беременных
В качестве основных применяются курсы следующих препаратов:
- Амоксициллин или в сочетании с клавулановой кислотой;
- Цефуроксим;
- Цефтибутен;
- Цефалексин;
- Нитрофурантоин.
После лечения острой фазы переходят на поддерживающую терапию этими же препаратами, которые принимают на ночь.
При катетеризации возможно применение местных средств. Помогает использование растительных уросептиков, которые сочетают с антибиотиками. Назначают курсы по 7 дней следующих препаратов:
- Канефрон;
- Фитолизин;
- отвары мочегонных трав.
При наличии признаков бактериального вагиноза или инфекции, передаваемой половым путем, проводят их лечение. Выбор препарата зависит от срока гестации и типа возбудителя.
Эффективность лечения определяется по исчезновению клинических признаков воспаления и нормализации анализов мочи.
Прогнозы и профилактика
При своевременно начатом лечении течение цистита не оказывает выраженного влияния на беременность. Роды можно вести через естественные родовые пути при отсутствии акушерских показаний.
Профилактика заключается в своевременном обследовании и планировании наступления беременности. Если имеются очаги хронической инфекции в ротовой полости в виде тонзиллита, кариеса, во влагалище, то их необходимо санировать до зачатия.
К развитию цистита предрасполагают запоры. Поэтому беременным женщинам, подверженным нарушениям работы кишечника, необходимо соблюдать диету или принимать дополнительно мягкие слабительные в виде Лактулозы.
Женщинам с хроническим циститом лучше ограничить в рационе острые, кислые продукты, маринады, пряное, жареное. Также не допустимо употребление алкоголя. В послеродовом периоде эти рекомендации сохраняются.
Источник
Каждая десятая женщина страдает от инфекций мочевыводящих путей (ИМП) во время беременности. Это достаточно распространенная проблема, связанная с изменением уровня гормонов и перестройкой всего организма.[1]
ИМП достаточно легко лечатся с помощью антибиотиков на ранних стадиях, но на поздних стадиях они могут быть очень опасны для вас и для ребенка. Обращайте внимание на любые изменения в теле, чтобы быстро распознать любые признаки ИМП и незамедлительно обратитесь к врачу при любых подозрительных симптомах. Врач назначит подходящее лечение, чтобы избавиться от инфекции максимально быстро.
Внимание: информация в данной статье носит исключительно ознакомительный характер. Перед применением любых методов проконсультируйтесь с лечащим врачом.
Медикаментозное лечение
1
Обращайте внимание на любые признаки ИМП. Очень важно обращать внимание на любые признаки и симптомы ИМП, чтобы выявить инфекцию на ранней стадии. Наиболее распространенный признак ИМП — частое мочеиспускание, боль, ощущение жжения при мочеиспускании, неприятный запах мочи, кровь в моче, температура, боль в спине или в области таза.[2]
При первых признаках ИМП обратитесь к врачу.- Помните, что некоторые симптомы ИМП, например, боль в спине и частое мочеиспускание, могут показаться нормальными при беременности. Обращайте внимание на любые изменения в теле, чтобы отличить симптомы болезни от нормального состояния при беременности.
- Иногда ИМП могут протекать бессимптомно, поэтому во время беременности обязательно регулярно посещайте врача и сдавайте необходимые анализы.
- Можете вести дневник своего самочувствия во время беременности. Делайте заметки о том, как часто вы ходите в туалет, где у вас болит и отмечайте любые другие изменения в своем состоянии.
2
Проконсультируйтесь с врачом, прежде чем принимать какие-либо лекарства. Во время беременности немногие лекарственные препараты безопасны — некоторые, даже самые привычные лекарства, могут быть вредны или даже опасны для ребенка. Проконсультируйтесь с врачом, прежде чем принимать какой-либо препарат, даже если он продается без рецепта, и вы его принимали раньше. Не лечите ИМП самостоятельно — вам необходимо наблюдение врача и лечение антибиотиками.
- Ни одно лекарство не считается на 100 % безопасным для беременных, но, тем не менее, все препараты разделяют по степени относительной безопасности. Гинеколог должен знать, какие именно препараты наиболее безопасны для беременных.
3
Примите антибиотики, назначенные врачом. Часто во время беременности приходится принимать антибиотики. Просто проконсультируйтесь с врачом, какой именно антибиотик будет наилучшим. Выбор антибиотика зависит от срока беременности и других факторов.[3]
- Наиболее безопасными антибиотиками при беременности считаются амоксициллин, ампициллин, пенициллин, клиндамицин, эритромицин, цефалексин, сульфисоксазол или нитрофурантоин. Фосфомицин является довольно новым антибиотиком, принимать который необходимо только 1 раз в день.[4]
- Чаще всего для лечения ИМП при беременности используются бактрим (триметоприм-сульфаметоксазол) и тетрациклины (доксициклин и миноциклин).
- Принимайте антибиотики в точности так, как назначил врач. Обычно антибиотики принимают курсом по 7, 10 или 14 дней.[5]
Даже если ваше самочувствие улучшилось, вы должны закончить полный курс. - Не пейте антибиотики, которые могли остаться у вас или у кого-то еще после лечения предыдущей ИМП.
4
Завершив курс антибиотиков, сдайте анализ и посетите врача через 1–2 недели. Очень важно удостовериться, что лечение антибиотиками было эффективным. Пройдя курс лечения ИМП, посетите врача через 1–2 недели. Вам понадобится сдать анализ мочи, чтобы убедиться в том, что инфекция была успешно излечена.[6]
5
Продолжите курс лечения, если ИМП не удалось вылечить. Если анализ покажет, что у вас все еще осталась ИМП, врач назначит вам другой антибиотик, который необходимо принимать в течение 10–14 дней, а после него необходима супрессивная терапия (лечение низкими дозами антибиотиков) в течение 6 недель после родов. Принимайте лекарства строго по назначению и регулярно посещайте акушера-гинеколога во время беременности.[7]
Профилактика ИМП во время беременности
1
Ходите в туалет всякий раз, когда чувствуете нужду. При беременности, скорее всего, вы будете вынуждены ходить в туалет чаще, чем обычно. При кашле или сморкании беременные часто испытывают давление на мочевой пузырь, иногда может даже вытекать небольшое количество мочи. Это нормально! Ходите в туалет всякий раз, когда чувствуете в этом необходимость — это отличный способ профилактики ИМП.
2
Обязательно ходите в туалет после секса. Секс является распространенной причиной ИМП, поскольку при половом контакте бактерии могут попадать во влагалище.[8]
Пусть поход в туалет после полового акта войдет у вас в привычку — так вы сможете “смыть” некоторые вредные бактерии.3
Подмывайтесь спереди назад. Когда подмываетесь, делайте это спереди назад, от влагалища, назад и вниз. Благодаря этому область влагалища будет чистой, и вы не занесете туда бактерии из анальной области.[9]
4
Больше пейте. Пейте больше жидкости, чтобы моча была менее концентрированной и чтобы вы чаще ходили в туалет — так вы с большей вероятностью “смоете” вредные бактерии.[10]
Рекомендуется ежедневно выпивать около 9 стаканов (2,2 литра) жидкости.[11]
Если вы много потеете, занимаетесь спортом или живете в жарком климате, то пейте больше. Жидкостью считаются вода, соки и чаи.5
Пейте клюквенный сок ежедневно. Клюквенный сок хорошо очищает мочевой пузырь и иногда помогает предотвратить развитие ИМП.[12]
Пейте только 100 % клюквенный сок, а не нектар, в котором содержится большое количество сахара.[13]- Не пейте клюквенный сок, если вы принимаете варфарин.
6
Избегайте напитков с кофеином, алкоголя и шоколада. Некоторые продукты раздражают мочевой пузырь и вызывают воспаление, из-за чего вы можете оказаться более восприимчивы к ИМП. Не употребляйте алкоголь (чего вообще не рекомендуется делать при беременности), кофеин-содержащие напитки, шоколад и напитки, содержащие сок цитрусовых.[14]
7
Не делайте спринцевание. Спринцовки, женские интимные спреи и дезодорирующие пудры для интимной гигиены чаще всего вызывают раздражение и иссушают слизистые влагалища и уретры. Из-за этого риск развития ИМП возрастает. Не используйте подобные продукты, особенно во время беременности.[15]
8
Другие полезные советы для профилактики ИМП:
- принимайте душ, а не ванну;
- носите хлопковое нижнее белье;
- не носите слишком тугое нижнее белье.
Предупреждения
- ИМП, распространившаяся на почки, может быть очень опасна для вас и для ребенка.[16]
Не пытайтесь вылечить ИМП народными средствами в домашних условиях. Обязательно обратитесь к гинекологу как можно скорее, вместо того, чтобы пытаться вылечить ИМП самостоятельно.[17]
Об этой статье
Эту страницу просматривали 7521 раз.
Была ли эта статья полезной?
Источник
