Хфпн компенсация при беременности что это

Что это – ХФПН при беременности? Данный недуг диагностируется у каждой третьей женщины, ожидающей ребенка, которая входит в группу риска. Под этой аббревиатурой скрывается медицинский термин, который звучит как “хроническая фетоплацентарная недостаточность”. Патология является результатом сложной реакции плода и плаценты на различные состояния материнского организма. Наблюдаются при этом нарушения транспортной, метаболической, трофической и эндокринной функций плаценты, что негативно сказывается на состоянии здоровья плода и новорожденного.
Факторы риска
Диагноз ХФПН при беременности может быть обусловлен различными факторами, которые гинекологи разделяют на несколько групп: социально-бытовые, особенности акушерско-гинекологического анамнеза, особенности течения конкретной беременности, особенности соматического анамнеза. К социально-бытовым причинам плацентарной недостаточности относятся возраст до семнадцати лет или после 35, работа на вредном производстве, тяжелый физический труд, алкоголизм и курение, психоэмоциональное напряжение.

Нередко факторами риска развития недостаточности являются хронические инфекции, эндокринные патологии матери или экстрагенитальные заболевания (болезни внутренних органов, которые не связаны с нарушениями репродуктивной функции напрямую). Чаще всего во время беременности обостряются пороки сердца, ревматизм, гипертония и гипотония, варикозное расширение вен, анемия, холецистит, сахарный диабет.
К часто являющимся причинам ХФПН относят нарушения менструальной функции, перенесенные ранее гинекологические операции, самопроизвольные или искусственные аборты, мертворождения, рецидивирующие гинекологические заболевания, фибромиома, эндометриоз, рождение маловесных детей, бесплодие. К группе риска относят первородящих старше 35 лет с миомой матки. При том же заболевании, но в возрасте до 30 лет риск развития ХФПН значительно уменьшается.
Осложнениями ХФПН, которые характерны для конкретной беременности, являются гестозы, угроза прерывания, перенашивание, многоплодие, анемия, обострение хронических заболеваний. Степень и характер патологических состояний при подобном диагнозе во многом зависит от срока беременности, состояния механизмов в системе «мать — плацента — плод», а также от длительности воздействия негативных факторов.

Классификация
Беременность на фоне ХФПН — что это? Недуг характеризуется функциональными нарушениями в плаценте, прогрессирование которых может привести к задержке развития, гипоксии или даже внутриутробной гибели плода. Осложнение диагностируется у половины беременных женщин, для которых характерно невынашивание. В трети случаев ХФПН возникает как осложнение гестоза, а после перенесенной на ранних сроках инфекции проявляется в большем случае наблюдений (около 60 %).
Первичная и вторичная
По времени возникновения и механизму различают первичную и вторичную недостаточность функций плаценты. Первичная ХФПН возникает на сроке до шестнадцати недель. Это связано с различного рода нарушениями имплантации и плацентации. Вторичная недостаточность развивается после шестнадцати недель под влиянием внешних факторов, которые негативным образом воздействуют на плод или мать при уже сформированной плаценте.
Острая и хроническая
По клиническому течению ФПН различается на острую и хроническую. Острая чаще возникает на фоне отслойки плаценты. Диагностируется преимущественно в родах, но нельзя исключать возникновения острой недостаточности плаценты на любом сроке. Хроническая недостаточность может диагностироваться на любом сроке беременности. Разделяется на компенсированную, декомпенсированную (дополнительно выделяют степени) и субкомпенсированную.
Компенсированная форма ХФПН при беременности — что это и к чему приводит? Это патология, при которой обменные процессы в плаценте нарушаются, а кровообращение остается в норме. При этом за счет возможностей материнского организма плод не испытывает дискомфорта, так что последствия такой формы ХФПН минимальны. Однако необходимо наблюдение, потому что такая форма патологии при отсутствии терапии переходит в более серьезные.
Субкомпенсированная форма недостаточности — это состояние, при котором ресурсы материнского организма начинают истощаться. Такое случается, если не устранить причины возникновения компенсированной формы ХФПН. Декомпенсированной формой называют прогрессирование патологии с нарушением кровообращения в системе «мать — плацента — плод».
С помощью допплерометрии можно определить степень декомпенсированной формы недостаточности плаценты. ХФПН 1а при беременности характеризуется нарушением кровообращения только в маточно-плацентарном кровотоке. При форме 1б нарушения возникают только в плодово-плацентарном кровотоке. На второй степени определяются нарушения на двух уровнях, но не являются критическими. Третья степень ХФПН — критический уровень нарушений, который ставит жизнь плода под угрозу.

Симптомы
Серьезный диагноз — ХФПН при беременности. Что это за патология и по каким симптомам можно заподозрить патологию? Нарушения в механизме «мать — плацента — плод», которые в самом тяжелом случае могут привести к задержке развития или внутриутробной гибели плода, могут возникать вследствие бактериальных или вирусных инфекций, перенесенных в первом триместре, эндокринных патологий или генетических нарушений. Поэтому особенно внимательным должно быть ведение пациенток, которые входят в группу риска по этим факторам.
Что это – ХФПН с компенсацией при беременности? Об этом опасном состоянии нужно знать всем будущим мамам, чтобы самостоятельно уметь определить тревожные симптомы и обратиться к врачу. Недуг практически никак себя не проявляет. У женщины удовлетворительное самочувствие, а нарушения можно определить только в ходе дополнительных исследований (УЗИ или допплерометрии).
Тревожные симптомы начинают появляться только при декомпенсированной форме плацентарной недостаточности. Сначала отмечаются признаки, характерные для различных заболеваний, на фоне которых обычно развивается ХФПН, а именно отеки при гестозе или головная боль при гипертензии. Параллельно с этим уменьшается частота и интенсивность движение плода.

В случае внутриутробной задержки развития врач может отметить несоответствие высоты дна матки сроку беременности. Это косвенный признак, но и на него следует обратить внимание. Опасным симптомом является появление кровянистых выделений из влагалища на любом сроке вынашивания. Это указывает на преждевременную отслойку плаценты, которая может привести к гипоксии плода. При появлении кровянистых выделений женщина должна немедленно обратиться за медицинской помощью.
Диагностика
Врачам нужно уделять большее внимание женщинам, входящим в группу риска по развитию ХФПН при беременности. Что это за состояние, было описано выше. Так, при каждом осмотре гинеколог должен обращать внимание на прибавку в весе, определять высоту дна матки и окружность живота. Сигналом для проведения дополнительных исследований являются уменьшение количества шевелений плода, глухость тонов сердцебиения, несоответствие ВДМ сроку беременности.
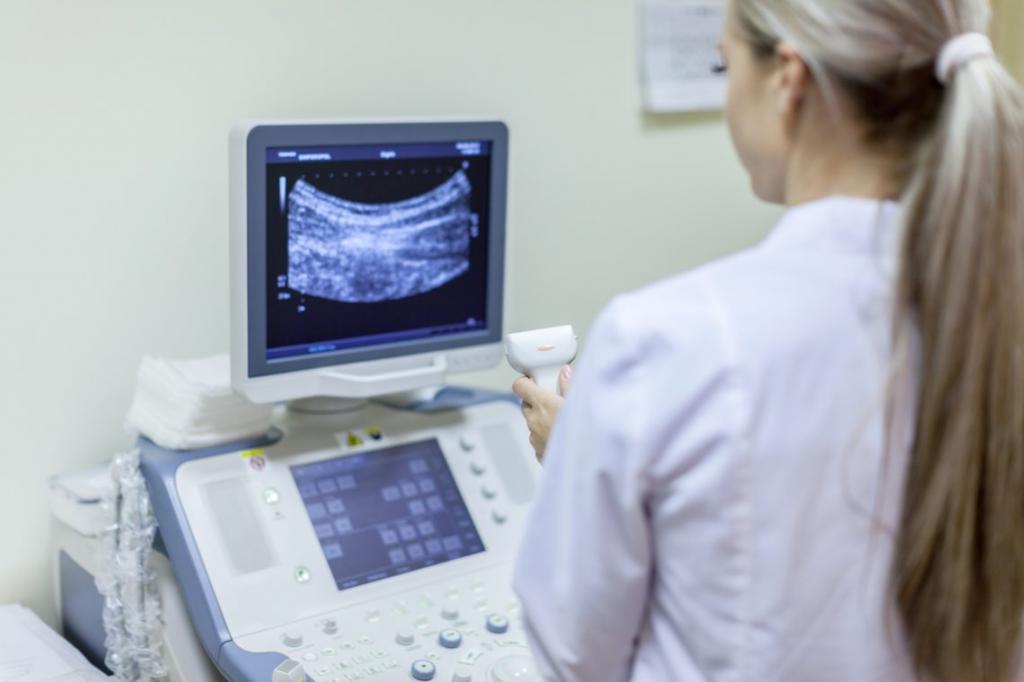
Определить патологию можно при помощи УЗИ, допплерометрии или кардиотокографии. Ультразвуковая диагностика позволяет оценить состояние плаценты и плода, измерить количество околоплодных вод. По результатам допплерометрии определяется степень и уровень нарушений в системе «мать — плацента — плод». Также эта диагностическая процедура позволяет подобрать оптимальную терапию. Косвенно судить о состоянии плода можно по сердечной деятельности, которая определяется в ходе кардиотокографии.
Лечение
ХФПН при беременности может лечиться амбулаторно при условии постоянного наблюдения и частых визитов в женскую консультацию, но только в том случае, если патология протекает в компенсированной форме. В остальных случаях необходимо наблюдение в стационаре. Все существующие на сегодняшний момент способы лечения не позволяют в полной мере восстановить строение и функции плаценты, а только способствуют стабилизации процесса и предотвращают дальнейшее прогрессирование патологии.
Препараты
ХФПН лечится с помощью препаратов, улучшающих кровообращение в сосудах, активизирующих обменные процессы в тканях плода. Нередко патология сопровождается повышенным тонусом матки, при чем назначаются «Но-шпа», сульфат магния, «Гинипрал». Все терапевтические мероприятия проводятся в течение не менее двух недель. Контролировать состояние женщины и плода можно с помощью КТГ, ультразвуковой диагностики или допплерометрии.
Роды при ХФПН
Если состояние плода удовлетворительное, то даже с таким диагнозом женщина может родить естественным путем. В противном случае ХФПН является показанием для кесарева сечения. КС проводится при угрозе прерывания беременности или ранней отслойке плаценты на поздних сроках (когда плод уже жизнеспособен), при длительной гипоксии плода, зафиксированной в родах. Может быть назначено как плановое, так и экстренное КС. Все зависит от конкретного случая.

Риски и последствия
Последствия ХФПН при беременности для ребенка могут быть очень серьезными, но риски зависят от типа и стадии патологии. Плацентарная недостаточность может привести к самопроизвольному прерыванию, задержке роста и развития плода, гипоксии. Также возрастает риск внутриутробной гибели плода. Последствия ХФПН при беременности серьезные, но этот диагноз еще не означает, что ребенок родится с задержкой развития или раньше срока. При раннем выявлении патологии и адекватном лечении прогноз для матери и плода благоприятный.
Профилактика
Итак, было определено, что это – ХФПН при беременности. Основной профилактической мерой является соблюдение здорового образа жизни как на этапе планирования, так и во время беременности, отказ от вредных привычек, полноценное питание, прием витаминов. При планировании необходимо пройти обследование у гинеколога, пролечить хронические заболевания и половые инфекции. Во время беременности следует не игнорировать визиты в женскую консультацию и рекомендованные диагностические процедуры, а именно анализы крови и мочи, УЗИ и так далее.
Источник
Фетоплацентарная недостаточность представляет собой комплекс морфофункциональных нарушений со стороны плаценты и плода, развивающихся на фоне разнообразных негативных факторов. Патология требует регулярного медицинского контроля, поскольку может приводить к выкидышам, гипоксии и другим опасным последствиям. Терапия направлена на устранение основного заболевания, улучшение плацентарного кровотока и нормализацию состояния будущего ребенка.
Формы и степени тяжести патологии
Первичная фетоплацентарная недостаточность возникает на этапе формирования плаценты. Это происходит на ранних сроках беременности, примерно на 16–18-й неделе. Вторичная форма патологии может развиваться в любом триместре. Ее отличительная особенность – появление нарушений в плаценте, которая на начальных этапах сформировалась нормально.
По скорости течения и тяжести последствий нарушение делят на два типа:
- Острое. Основные провоцирующие факторы – некроз, отслойка плаценты или же закупорка ее сосудов тромбами. Возникает в любом триместре и приводит к острому кислородному голоданию эмбриона и перинатальной гибели.
- Хроническое. Самая распространенная форма недостаточности. Тяжесть осложнений зависит от компенсаторных возможностей организма матери и будущего ребенка.
Хроническая компенсированная форма считается самой легкой. При своевременном выявлении отклонений и проведении успешного лечения у женщины есть все шансы родить здорового ребенка.
Субкомпенсированный тип характеризуется более тяжелым течением и высоким риском развития осложнений. Такая недостаточность сопровождается задержкой развития плода.
Декомпенсированная форма несовместима с нормальным течением беременности. При этом типе патологии эмбрион страдает от тяжелого кислородного голодания, нарушения сердечной деятельности и сильно отстает в развитии. Критическая форма недостаточности неизбежно приводит к перинатальной гибели независимо от гестационного срока. Если нарушение возникло накануне родов, то ребенка можно спасти путем проведения экстренного кесарева сечения.
Фетоплацентарная недостаточность значительно осложняет течение беременности и родов
По скорости течения и тяжести последствий нарушение делят на два типа:
- Острое. Основные провоцирующие факторы – некроз, отслойка плаценты или же закупорка ее сосудов тромбами. Возникает в любом триместре и приводит к острому кислородному голоданию эмбриона и перинатальной гибели.
- Хроническое. Самая распространенная форма недостаточности. Тяжесть осложнений зависит от компенсаторных возможностей организма матери и будущего ребенка.
Хроническая компенсированная форма считается самой легкой. При своевременном выявлении отклонений и адекватном лечении у женщины есть все шансы родить здорового ребенка.
Субкомпенсированный тип характеризуется более тяжелым течением и высоким риском развития осложнений. Такая недостаточность сопровождается задержкой развития плода.
Декомпенсированная форма несовместима с нормальным течением беременности. При этом типе патологии эмбрион страдает от тяжелого кислородного голодания, нарушения сердечной деятельности и сильно отстает в развитии. Критическая форма недостаточности неизбежно приводит к перинатальной гибели независимо от гестационного срока. Если нарушение возникло накануне родов, ребенка можно спасти путем проведения экстренного кесарева сечения.
Возможные риски
По статистике, более чем 20% случаев перинатальной смерти вызваны поражением плаценты. Другие опасные осложнения, возникающие при фетоплацентарной недостаточности:
- кислородное голодание (гипоксия);
- повышенный риск выкидышей и преждевременных родов;
- высокая вероятность травмирования ребенка при прохождении по родовым путям;
- прочие патологии, связанные с родовой деятельностью.
Дети, развивающиеся в условиях плацентарной недостаточности, больше подвержены респираторным и кишечным инфекциям, поскольку рождаются с ослабленным иммунитетом. У них часто диагностируют:
- врожденные пороки и аномалии развития;
- заболевания, связанные с поражением ЦНС;
- другие патологии, возникшие на фоне гипоксии и родовых травм.
Тяжесть осложнений зависит от продолжительности нарушения, срока беременности, скорости ухудшения функционирования плаценты и развитости компенсаторно-приспособительных механизмов.
Причины, провоцирующие развитие фетоплацентарной недостаточности
Факторов, способствующих нарушению функционирования плаценты, достаточно много. Первыми в списке числятся так называемые экстрагенитальные заболевания, которые не связаны с патологиями репродуктивных органов, но оказывают большое влияние на течение беременности, развитие эмбриона и родовую деятельность. К таким относится:
- ревматизм;
- гипертония и гипотония – повышение или понижение артериального давления;
- туберкулез;
- варикоз;
- аппендицит;
- острые вирусные гепатиты;
- холецистит;
- цистит;
- сердечная недостаточность или врожденные пороки сердца;
- ангина;
- сахарный диабет;
- гипертиреоз или гипотиреоз – повышение или понижение активности щитовидной железы;
- малокровие;
- краснуха и многое другое.
Достаточно распространенной причиной развития плацентарной недостаточности считаются инфекции. Наиболее опасны в этом плане вирусы, но и другие микроорганизмы способны поражать плаценту и приводить к ее воспалению. Заражение в первые три месяца беременности часто приводит к выкидышам, поэтому женщинам стоит избегать общения с больными людьми. Воздействие инфекций на плаценту во втором-третьем триместре тоже опасно, поскольку приводит к развитию хронической формы нарушения.
Не менее распространенными факторами выступают болезни репродуктивных органов, а именно:
- эндометриоз;
- эндоцервицит;
- эндометрит;
- доброкачественные или злокачественные новообразования в области малого таза.
К редким относят частичный пузырный занос. Так называют патологию плодного яйца, при которой ворсины хориона (внешней зародышевой оболочки) разрастаются в виде пузырей, нормального развития плода не происходит, хотя сам эмбрион или его отдельные элементы присутствуют.
Особенности анатомического строения матки тоже влияют на течение беременности. Седловидная и двурогая форма матки относятся к факторам риска.
Другие причины нарушения:
- рубцы на матке;
- резус-конфликт;
- многоводие или маловодие;
- предлежание плаценты;
- многоплодие.
К развитию патологии может привести курение, аборты, плохая экология, гестоз (поздний токсикоз), бытовая и социальная неустроенность.
Истинная причина развития плацентарной недостаточности определяет скорость прогрессирования нарушений и дальнейший прогноз.
Хроническая компенсированная фетоплацентарная недостаточность считается самой легкой формой нарушения
Симптоматические проявления патологии
Основные признаки плацентарной недостаточности обнаруживают при плановом обследовании. Многие женщины предъявляют следующие жалобы:
- тянущая или острая боль внизу живота;
- мажущие выделения из влагалища или кровотечение;
- отсутствие шевелений, снижение или повышение их частоты;
- медленное увеличение объема живота, несоответствующее сроку гестации.
Такой симптоматикой сопровождается отслойка плаценты, угроза выкидыша, внутриутробная гибель и других опасные состояния, требующие медицинского контроля, поэтому игнорировать их нельзя.
Диагностика
При подозрении на фетоплацентарную недостаточность проводят комплексное обследование, помогающее оценить состояние здоровья женщины и плода, структуру плаценты, а также ее кровоток.
Некоторые нарушения видны видны невооруженным глазом, например:
- положение матки и окружность живота, не соответствующие сроку;
- слишком быстрый или медленный набор веса;
- подозрительные выделения.
УЗИ помогает выявить отклонения в развитии будущего ребенка, определить зрелость плаценты и измерить ее толщину. Для оценки кровотока применяют допплерографию. Кардиотокография и фонокардиография выявляют отклонения в сердечной деятельности плода.
Дополнительно сдают анализы крови:
- на сахар;
- на гормоны щитовидной железы;
- на вирусные гепатиты С и В;
- на ВИЧ и сифилис;
- на TORCH-инфекции.
Обязателен клинический анализ крови и мочи, а также мазок из влагалища.
При подозрении на другие патологии проводят более глубокое обследование. Методы подбираются в зависимости от клинической картины и результатов исследований.
Лечение фетоплацентарной недостаточности
Единой терапевтической схемы при нарушении функционирования плаценты не предусмотрено. Основой лечения выступают медикаментозные препараты, которые включены в клинические рекомендации:
- Антиагреганты и антикоагулянты. Применяются для нормализации сосудистого тонуса в плаценте.
- Плазмозамещающие и белковые растворы. Их используют для коррекции патологических состояний плода, связанных с задержкой развития.
- Антагонисты кальция. Показаны для улучшения маточно-плодового кровотока.
- Спазмолитики. Назначаются при гипертонусе матки.
Для улучшения обменных процессов используют фолиевую кислоту, витамин В6, глюкозу, комплексные витаминные препараты. Помимо этого беременным показаны антиоксиданты – витамины Е и С, а также гепатопротекторы.
Женщинам из группы риска рекомендуется проведение медикаментозной терапии короткими курсами с целью профилактики. Перечень препаратов подбирается индивидуально.
Амбулаторное лечение нарушений возможно только при компенсированной форме фетоплацентарной недостаточности. В остальных случаях показано пребывание в стационаре
Показания к оперативному вмешательству
При компенсированной недостаточности плаценты естественные роды возможны. При средней степени тяжести патологии (субкомпенсированной форме) отдают предпочтение хирургическим методам. В запущенных случаях женщинам показана экстренная операция. Дети, рожденные таким способом до 22-й недели имеют очень низкие шансы выжить. После 26-й недели прогноз намного благоприятнее.
Профилактика
Избежать осложнений при беременности можно не всегда, однако при грамотном подходе риски снижаются до минимума. Семейным парам, которые планируют ребенка, рекомендуется пройти обследование заранее, чтобы убедиться в отсутствии патологий. Минимум за полгода до предполагаемого зачатия обоим партнерам рекомендуется отказаться от вредных привычек и приема токсичных медикаментов. Не лишним будет оценить экологическую остановку по месту жительства.
На учет в женскую консультацию нужно стать как можно раньше, поскольку некоторые патологии плаценты развиваются еще на этапе ее формирования и мешают нормальному внутриутробному развитию.
На протяжении всего гестационного срока женщинам рекомендуется:
- своевременно посещать врача и проходить назначенные обследования;
- хорошо высыпаться;
- меньше нервничать;
- полноценно питаться;
- больше гулять;
- делать специальную гимнастику;
- отказаться от вредных привычек;
- забыть о приеме медикаментов без предварительной консультации;
- избегать скоплений большого количества людей в разгар эпидемий гриппа и ОРВИ.
При выявлении плацентарной недостаточности необходим регулярный мониторинг состояния при помощи лабораторных, а также инструментальных методов обследования. Если организм реагирует на терапию хорошо, то прогноз беременности зачастую благоприятный. В обратном случае последствия предугадать сложно.
Фетоплацентарная недостаточность – это не приговор, но выносить и родить здорового ребенка с таким диагнозом можно не всегда. При своевременном обнаружении и коррекции патологических состояний шансы на успех значительно повышаются. Меры профилактики понижают риски развития патологических состояний, но не исключают их полностью.
Читайте далее про предлежание плаценты
Источник
