Гипоплазия хориона на ранних сроках беременности как лечить

Какой бы долгожданной и идеально запланированная беременность не была , не всегда можно избежать осложнений во время нее. Отслоение хориона при беременности, не частое, но достаточно знакомое многим женщинам явление. Что такое, насколько опасно для мамы и ребенка, и что делать с отслойкой хориона?
Что такое отслойка хориона при беременности и как ее выявить?
Во время беременности в организме матери развивается специальная система, которая позволяет ребенку получать все необходимые для развития вещества. Основной составляющей этой системы является хорион или плацента. Через нее осуществляется поступление питательных веществ к малышу.

Большинство отходов, образующихся в процессе жизнедеятельности плода, возвращаются в материнский организм через общую систему кровотока. Все лишние и вредные вещества выводятся вместе с мочой.
Отслоение плаценты зачастую происходит на разных сроках беременности. Если это происходит на поздних сроках, то это может стать причиной к срочному родоразрешению. Во время первого триместра беременности полноценно образованной хорионы не наблюдается. Здесь образуются так называемые ворсинки, чтобы плодное яйцо максимально прочно закрепилось в материнском организме.
Определить отслойку хориона может и сама женщина по характерным симптомам:
1. Кровотечения, образующиеся из сосудов матки;
2. Сильные боли в низу живота
Врачи выделяют три ключевых разновидности данного диагноза:
- Легкая форма. Она обычно никак не дает о себе знать, поэтому диагноз можно выявить только при ультразвуковом обследовании.
В некоторых случаях даже УЗИ не помогает определить наличие подобного дефекта, и его диагностируют уже после родов, когда на поверхности плаценты наблюдаются незначительные сгустки крови;
- Средняя форма. При ней женщина ощущает дискомфорт в низу живота и замечает слабые кровяные выделения, однако отслойка хориона может проходить и без них — такой момент находится в непосредственной связи с величиной гематомы и участком, где она получилась. Если производить пальпацию, то можно нащупать напряженную матку. У младенца может наблюдаться нарушение сердцебиения — это говорит о недостатке кислорода;
- Тяжелая форма связана с возникновением сильнейших болевых ощущений. Женщина чувствует, что ее живот распирает от боли, у нее начинает кружиться голова, сердце бьется чаще, снижается давление и температура.
Причины и последствия отслойки хориона для ребенка на ранних сроках беременности
 Причин этого диагноза может быть несколько, но все они делятся на две большие группы:
Причин этого диагноза может быть несколько, но все они делятся на две большие группы:
- Внешние;
- Внутренние.
К внутренним причинам следует отнести один из важнейших моментов — это высокое артериальное давление у беременной. На этот диагноз приходится порядка половины случаев отслойки хориона, или плаценты. Этот момент, в принципе, является закономерным, потому что любое нарушение в работе сердечнососудистого аппарата может стать причиной возникновения отслойки хориона в первом триместре. Дело в том, что ребенок и мать имеют общую кровеносную систему, которая может воздействовать в том числе и на состояние малыша.
Если женщина беременна второй и последующий разы, то в случае, если первый раз роды закончились кесаревым сечением, вероятность возникновения отслойки хориона увеличивается на 35%.
Также к провоцирующим факторам стоит отнести табакокурение, употребление алкогольных напитков во время беременности и целый ряд других моментов.
Внешних факторов тоже немало — удар по животу, применение к женщине физической силы или даже насилия. Сюда же стоит отнести автомобильные катастрофы и так далее.
Если возникает подобный дефект, то происходит серьезное нарушение целостности сосудов крови — это нарушает доставку кислорода и питательных веществ к плоду. У него начинается кислородное голодание. При запущенном состоянии болезни плод гибнет. Когда возникают небольшие тромбы, которые затрудняют отделение участка, где находится ребенок, кровоток постепенно восстанавливается. Малышу и его матери это практически ничем не угрожает. В результате, роды могут пройти нормально и без осложнений.

Отслойка хориона и гематома
Гематома при отслойке хориона это не так уже и опасно, если происходит вначале беременности и не имеет больших масштабов. При частичной отслойке хориона обычно формируется ретрохориальная гематома. Она прекрасно видна при ультразвуковой диагностике. Если она небольшая и нет нарушения кровообращения у ребенка, то никаких кровяных выделений при отслойке хориона не будет. Однако ряд мероприятий по нормализации ситуации произвести все-таки придется. При грамотно назначенной терапии отслойка плаценты останавливается, и беременность продолжает развиваться в нормальном ключе. Плацента с течением времени будет разрастаться, что позволит компенсировать участок, где возникала эта гематома. В этом случае здоровью малыша ничего не угрожает. Такое благоприятное развитие ситуации может происходить только во время первого триместра.
Если данный диагноз будет ставиться на более поздних сроках, то без кислородного голодания ребенку обойтись вряд ли удастся.
Здесь придется ложиться в больницу и находиться там под постоянным наблюдением врачей, выполнять все их указания и рекомендации.
Лекарства для будущих мам: что можно принять беременным от головной боли?
Чем снять отеки во время беременности? Узнать здесь.
Как вылечить кашель у беременной: https://budymamoi.ru/health/bolezni/kashel-pri-beremennosti-chem-lechit.html.
Лечение отслоения хориона
Как же лечить отслоение хориона? При довольно благоприятных условиях и несильно выраженной отслойки хориона на ранних или даже на поздних сроках беременности вовремя начатое лечение позволит сохранить жизнь и здоровье ребенка. В этом случае будут наблюдаться небольшие кровотечения, если боли и будут, то довольно слабые, отслойка не начинает увеличиваться в размерах.  Беременную кладут в стационар, где врач назначает следующие процедуры:
Беременную кладут в стационар, где врач назначает следующие процедуры:
- Очень строгий постельный режим;
- Терапия, направленная на нормализацию гормонального фона женщины — как правило, прописывают дюфастон или утрожестан;
- Ей дают успокоительные вещества и лекарства, снижающие спазм, чтобы снизить тонус матки;
- Производится очистка крови и всей кровеносной системы для недопущения образования тромбов в небольших капиллярах, находящихся в плаценте;
- Дают средства, позволяющие нормализовать течение крови в самой плаценте.
Если с самого начала было прекрасно заметно наружное кровотечение, начались сильные боли в области живота, при этом дополнительно было диагностировано увеличение площади отслойки, следовательно, жизни плода возникает реальная угроза. В этом случае, на поздних сроках, встает вопрос о проведении кесарева сечения, чтобы ребенок остался жив. После этого его помещают в специальный стерильный резервуар, где он продолжает свое развитие.
При отслойке плаценты не допускается лечение дома, так как есть риск высокий риск осложнений, особенно во второй половине беременности.
Что еще может угрожать во время беременности:
Источник

Журнал “SonoAce Ultrasound”
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
Среди важнейших проблем практического акушерства одно из первых мест занимает невынашивание беременности. Преждевременные роды являются наиболее частым осложнением течения беременности, а недонашивание – одна из основных причин перинатальной заболеваемости и смертности.
Несмотря на определенные успехи, достигнутые в диагностике, терапии, профилактике данного осложнения, частота преждевременных родов в последние пять лет выросла на 9% [1]. Перинатальная смертность при преждевременных родах в 25 раз выше, чем при своевременных, мертворождаемость при них достигает 50%, случаи ранней неонатальной смертности 70% [1, 2].
Частота самопроизвольных выкидышей в I триместре остается стабильной в течение многих лет и составляет 15-20% всех желанных беременностей. В структуре акушерских осложнений данная патология занимает II место [3]. В связи с этим необходимо создание диагностического алгоритма у пациенток с невынашиванием беременности для своевременной оптимизации тактики их ведения в I триместре. Ультразвуковой метод занимает ведущее место в структуре комплексной диагностики данного осложнения, являясь высокоинформативным, неинвазивным, безопасным диагностическим тестом [4-6].
Цель настоящей работы – определение наиболее информативных эхографических маркеров невынашивания в I триместре для прогнозирования исхода беременности.
Материалы и методы
Основную группу составили 128 женщин с угрожающим и начавшимся самопроизвольным выкидышем на сроке 8-13 недель, находившихся в отделении невынашивания беременности Перинатального центра Краснодара. Исследования проводились до начала комплексной терапии.
В I триместре беременности УЗ-диагностика осуществлялась с применением двух стандартных методик, наиболее информативной из которых была трансвагинальная эхография, а также методики трансабдоминального сканирования с наполненным мочевым пузырем. Все исследования проводились на современных ультразвуковых аппаратах с использованием трансвагинального датчика 6,5 МГц и конвексных датчиков 3,5 и 5 МГц в двухмерном эхорежиме, также применялось допплеровское исследование в импульсном и цветном режимах.
Результаты исследования
Для I триместра беременности использовали следующие основные эхографические критерии угрожающего и начавшегося самопроизвольного выкидыша, которые условно были разделены на три группы:
1. Эхографические признаки патологии экстраэмбриональных структур
- Гипоплазия амниона выявлена у 6 (4,7%) беременных. Гипоплазией считался диаметр амниотической полости меньше 10-12 мм, измерение проводилось в двух взаимно перпендикулярных плоскостях при продольном сканировании.
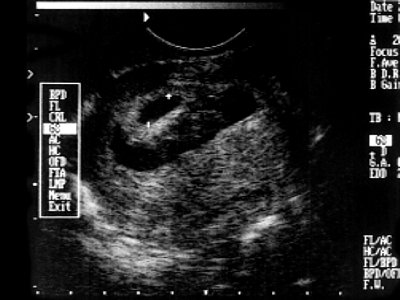
- Гипоплазия хориона выявлена у 8 (6,25%) беременных. В норме максимальная толщина хориона соответствует сроку гестации или отстает от него на 2-4 мм. Отставание толщины хориона более 5 мм рассматривалось как гипоплазия. Измерение проводилось трехкратно в средней трети хориона (рис. 1).
- Фрагментированный хорион определялся у 2 (1,56%) беременных. В структуре фрагментированного хориона визуализируются анэхогенные структуры неправильной формы, размерами 5-10 мм (рис. 2).
- Предлежание ветвистого хориона выявлено у 14 (10,9%) беременных. При этом хорион частично или полностью перекрывает область внутреннего зева (рис. 3).
- Выравнивание эхогенности трех экстраэмбриональных полостей (хориальной, амниотической и полости желточного мешка) выявлено у 2 (1,56%) беременных. В норме вследствие различия биохимического и клеточного состава содержимое хориальной, амниотической полостей и полости желточного мешка имеет различную эхогенность [5]. При первичном инфицировании в результате выраженной пролиферативно-экссудативной реакции амниотической оболочки и желточного мешка происходит повышение эхогенности данных полостей.
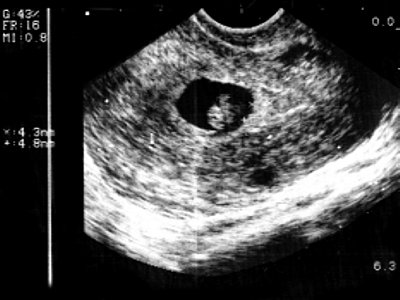
Рис. 1. Беременность 8-9 недель. Гипоплазия хориона. Максимальная толщина хориона 5 мм.
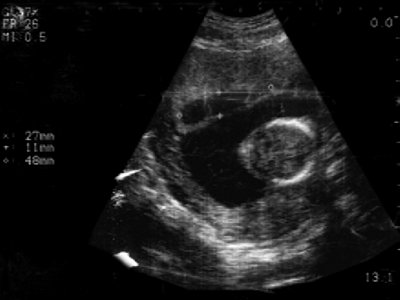
Рис. 2. Беременность 12 недель. Фрагментированный хорион.
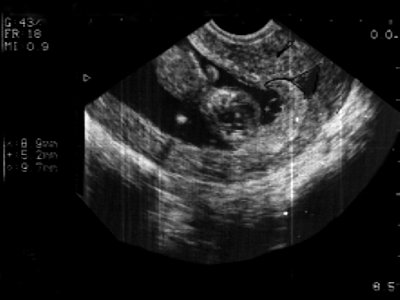
Рис. 3. Беременность 10 недель. Предлежание хориона.
2. Эхографические признаки патологии эмбриона и плодного яйца
- Деформированное плодное яйцо, данный признак определялся у 35 (27,3%) беременных.
- Низкое расположение плодного яйца имело место у 2 (1,56%) беременных. Малый процент выявления данного признака связан со сроками гестации 8-13 нед, при которых плодное яйцо занимает большую часть полости матки.
- Ретрохориальная гематома выявлена у 12 (9,4%) беременных. Имеет значение характер локализации гематомы (полюсной или пристеночный) и время ее образования (эхографические признаки организации гематомы) (рис. 4 а,б).
- Брадикардия эмбриона (ЧСС меньше 90 ударов в 1 мин) выявлена у 2 (1,56%) беременных. ЧСС эмбриона определялась с помощью спектральной допплерометрии.
- Раннее маловодие выявлено у 4 (3,1%) беременных. Несоответствие диаметра плодного яйца гестационному сроку. Измерение проводилось в трех взаимно перпендикулярных плоскостях, по внутреннему контуру плодного яйца.
- Нарушение дифференцировки основных анатомических структур эмбриона по срокам гестации выявлено у 6 (4,7%) беременных (рис. 5, 6).
- Отставание темпов прироста копчико-теменного размера (КТР) выявлено у 4 (3,1%) беременных. В норме с 8 нед беременности прирост КТР составляет 10-12 мм в неделю.
Рис. 4. Ретрохориальная гематома.
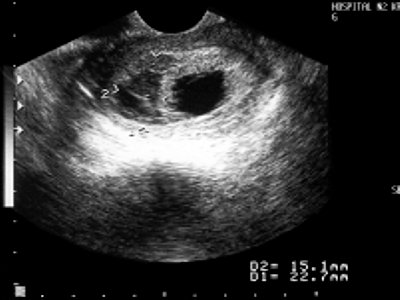
а) С признаками организации.
б) Без признаков организации.
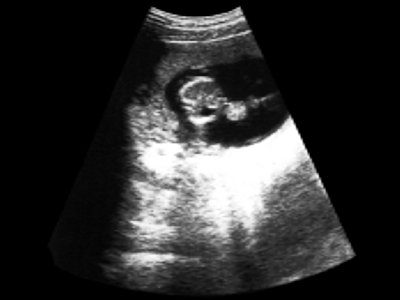
Рис. 5. Беременность 12 недель. Гастрошизис (нарушение дифференцировки основных анатомических структур эмбриона).
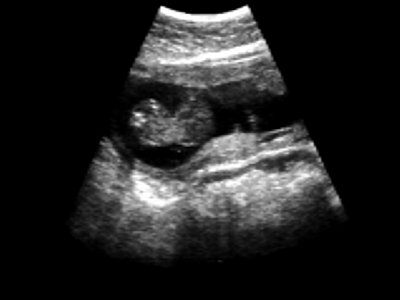
Рис. 6. Беременность 13 недель. Омфалоцеле (нарушение дифференцировки основных анатомических структур эмбриона).
3. Эхографические признаки патологии матки и яичников
- Локальное утолщение миометрия (гипертонус) определялось у 100 (78,1%) беременных основной группы.
- Отсутствие в яичниках кисты желтого тела выявлено у 74 (57,8%) беременных.
- Размеры придаткового образования, превышающие 70 мм, диагностированы у 5 (3,9%) беременных. Имеет значение фактор механического сдавления матки, приводящий к гипертонусу миометрия.
Допплерометрические критерии при невынашивании беременности рассматривались изолированно:
- Диссоциированный кровоток в маточных артериях имел место у 40 (31,3%) беременных. Разница систоло-диастолического отношения (СДО) в правой и левой маточных артериях составляла 10-12% или 0,5 условных единиц.
- При цветовом допплеровском картировании (ЦДК) -отсутствие трофобластического кровотока или прерывистая васкуляризация (т.е. отдельные цветовые локусы в структуре хориона) выявлены у 3 (2,3%) беременных.
Обсуждение
Проведенное нами исследование позволило установить, что при наличии у беременных с угрожающим самопроизвольным выкидышем трех и более ультразвуковых “маркеров” невынашивания беременности в I триместре самопроизвольный выкидыш до 12 недель произошел в 15 (11,7%) случаях, поздний самопроизвольный выкидыш с 13 по 22 неделю в 7 (5,5%) случаях и преждевременные роды у 8 (6,25%) женщин.
Следует отметить, что при наличии одного или двух эхографических маркеров далеко не во всех случаях имели место выраженные клинические симптомы угрожающего самопроизвольного выкидыша. Так, из 100 (78,1%) беременных с УЗ-признаками гипертонуса миометрия и 74 (57,8%) с отсутствием кисты желтого тела только у 30 (23,4%) беременных имел место факт достоверных клинических признаков. В то же время все беременные, у которых были выявлены эхографические маркеры патологии экстраэмбриональных структур, маркеры патологии эмбриона и плодного яйца относились к группе высокого риска развития самопроизвольного выкидыша и преждевременных родов.
Обоснованность того или иного эхографического критерия определяет степень точности прогноза невынашивания беременности в I триместре, а с практической точки зрения необходимо знать, насколько объективно данный признак позволит прогнозировать самопроизвольное прерывание беременности. Практическая применимость критериев зависит от их чувствительности и специфичности. Чувствительность – это доля женщин, у которых были выявлены данные эхографические критерии и беременность закончилась самопроизвольным прерыванием, т.е. число истинно положительных результатов. Специфичность – это доля женщин, у которых не были установлены данные признаки и беременность прогрессировала, т. е. число истинно отрицательных результатов (таблица).
Таблица. Чувствительность и специфичность основных эхографических критериев невынашивания беременности в I триместре.
| Критерий | Чувствительность, % | Специфичность, % |
|---|---|---|
| Гипоплазия амниона | 100 | 96 |
| Гипоплазия хориона | 100 | 82 |
| Отсутствие в яичниках желтого тела | 54,3 | 77 |
| Нарушение дифференцировки основных структур эмбриона | 100 | 90 |
| Гипертонус миометрия | 46,7 | 69 |
| Сочетание 5 признаков | 100 | 100 |
Таким образом, в диагностике невынашивания беременности методом трансвагинальной эхографии наиболее значимыми для прогнозирования исхода данной беременности являются эхографические маркеры патологии эмбриона и экстраэмбриональных структур, а наличие ультразвуковых признаков патологии матки и яичников не всегда приводит к неблагоприятному исходу беременности.
Литература
- Сидельникова В.М. Актуальные проблемы невынашивания беременности. Клинические лекции. – М., 1999.
- Сидельникова В.М. Невынашивание беременности. – М.: Медицина, 1986.
- Айламазян Э.К. Акушерство: Учеб. пособие для студентов вузов. – Л., 1996, 250 с.
- Демидов В.Н., Стыгар А.М. Клиническое значение эхографии в ранние сроки беременности //Акуш. и гин. – 1985. – N 10. – С. 63-67.
- Митьков В. В. Клиническое руководство по ультразвуковой диагностике. – М.: 1996. Т. 2. – С. 9 – 78.
- Персианинов Л.С., Демидов В.Н. Ультразвуковая диагностика в акушерстве //Атлас. – М.: Медицина, 1982. – С. 336.

Журнал “SonoAce Ultrasound”
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Источник
