Диаметр внутреннего зева норма при беременности
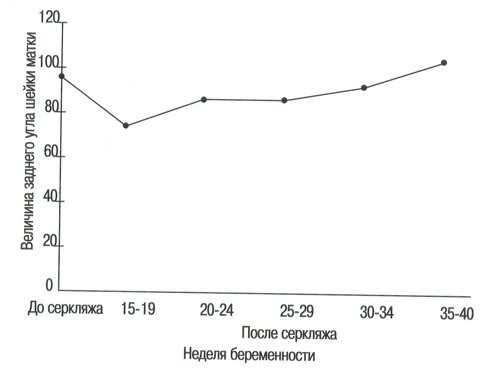
Таблица 8. Диаметр внутреннего зева, мм, в группе беременных с высоким риском до и после проведения серкляжа.
Таблица 9. Толщина шейки матки, мм, в группе беременных с высоким риском до и после проведения серкляжа.
| Параметр | До серкляжа | После серкляжа | ||||
|---|---|---|---|---|---|---|
| Срок беременности, нед. | ||||||
| 15-19 | 20-24 | 25-29 | 30-34 | 35-40 | ||
| Число наблюдений | 100 | 100 | 93 | 89 | 82 | 78 |
| Средняя толщина | 31,8* | 30,2* | 31,5 | 32,3 | 35,6 | 40,4 |
| Диапазон | 28-42 | 28-32 | 29-34 | 29-35 | 30-38 | 34-51 |
| 5-95-я перцентиль | 28-39 | 28-32 | 30-34 | 30-34 | 31-38 | 35-45 |
| Стандартное отклонение | 3,2 | 1,1 | 1,3 | 1,5 | 1,5 | 4,4 |
* P(W) до и после проведения серкляжа, статистически достоверно (
Таблица 10. Толщина передней стенки нижнего сегмента матки, мм, в группе беременных с высоким риском до и после проведения серкляжа.
| Параметр | До серкляжа | После серкляжа | ||||
|---|---|---|---|---|---|---|
| Срок беременности, нед. | ||||||
| 15-19 | 20-24 | 25-29 | 30-34 | 35-40 | ||
| Число наблюдений | 100 | 100 | 93 | 89 | 82 | 78 |
| Средняя толщина | 9,5 | 9,8 | 9,7 | 8,9 | 8,4 | 5,6 |
| Диапазон | 6-12 | 7-13 | 7-13 | 7-12 | 6-11 | 4-9 |
| 5-95-я перцентиль | 7-12 | 7-12 | 7-12 | 7-11 | 6-10 | 4-8 |
| Стандартное отклонение | 1,6 | 1,5 | 1,6 | 1,4 | 1,2 | 1,4 |
Таблица 11. Величина заднего угла шейки матки в группе беременных с высоким риском до и после проведения серкляжа.
| Параметр | До серкляжа | После серкляжа | ||||
|---|---|---|---|---|---|---|
| Срок беременности, нед. | ||||||
| 15-19 | 20-24 | 25-29 | 30-34 | 35-40 | ||
| Число наблюдений | 100 | 100 | 93 | 89 | 82 | 78 |
| Средний угол | 92,8 | 79,6 | 85,4 | 85,5 | 88,9 | 102,5 |
| Диапазон | 70-130 | 65-95 | 70-105 | 70-110 | 73-120 | 75-130 |
| 5-95-я перцентиль | 70-120 | 70-95 | 70-100 | 70-110 | 74-120 | 75-130 |
| Стандартное отклонение | 19,2 | 9 | 12,6 | 11,3 | 12,7 | 17,4 |
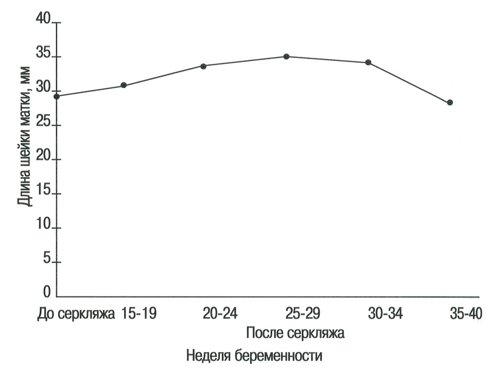
Рис. 6. Длина шейки матки в группе беременных с высоким риском до и после проведения серкляжа.
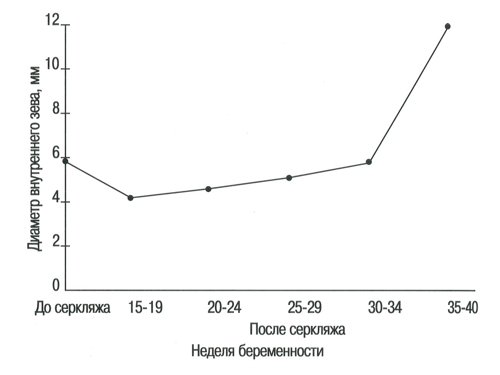
Рис. 7. Диаметр внутреннего зева до и после серкляжа.

Рис. 8. Величина заднего угла шейки матки в группе беременных с высоким риском до и после проведения серкляжа.
Частота выпячивания оболочек у пациенток в случаях с высоким риском составила 6 случаев (6%), из которых было 2 случая прерывания беременности, 2 – преждевременных родов, и 2 – своевременных родов.
Диагностические критерии для оценки несостоятельности зева
В результате проведения дискриминантного анализа полученных показателей здоровых беременных и беременных с высоким риском (табл. 12-14) нами определены следующие ультразвуковые критерии для несостоятельности зева (пороговые значения): длина шейки матки 6 мм. Прогностическая ценность этих показателей для нормальной шейки матки в нашем исследовании (отрицательный прогноз для развития несостоятельности шейки) – 86,4%, как показано в табл. 12-14.
Таблица 12. Коэффициент дискриминантной функции установления несостоятельности шейки матки.
| Переменная | Коэффициент стандартизованной функции | Коэффициент нестандартизованной функции |
|---|---|---|
| Беременность | -1,75870 | -1,231516 |
| Роды | 1,89154 | 1,421821 |
| Длина шейки матки | 0,24213 | 0,4625676 Е-01 |
| Диаметр внутреннего зева | -0,42338 | -0,1993673 |
| Ширина шейки | 0,09416 | 0,3176717 Е-01 |
| Нижний сегмент матки | 0,27536 | 0,2189515 |
| Выбухание оболочек | 0,19652 | 0,8625213 |
| Величина заднего угла | -0,09707 | -0,7830538 Е-02 |
Таблица 13. Коэффициент дискриминантной функции установления несостоятельности шейки матки после исключения влияния беременности и родов.
| Переменная | Коэффициент стандартизованной функции | Коэффициент нестандартизованной функции |
|---|---|---|
| Длина шейки матки | 0,44201 | 0,8444060 Е-01 |
| Диаметр внутреннего зева | -0,43662 | -0,20566026 |
| Ширина шейки | -0,10565 | 0,3564436 Е-01 |
| Нижний сегмент матки | 0,41757 | 0,3320329 |
| Выбухание оболочек | 0,27262 | 1,448154 |
| Величина заднего угла | -0,40161 | -0,3239718 Е-01 |
| Константа | – | -1,867096 |
Таблица 14. Классификация, полученная в результате дискриминантного анализа.
| Реальная группа | Число наблюдений | Прогнозируемая группа 1 | Прогнозируемая группа 2 |
|---|---|---|---|
| Группа 1 | 204 | 192 | 12 |
| Нормальная беременность | 94,1% | 5,9% | |
| Группа 2 | 100 | 24 | 76 |
| Беременность с высоким риском | 24,0% | 76,0% |
Примечание: процент правильно классифицированных групп – 88%; прогностическая ценность нормальной беременности – 88,9% (192 случая из 216); прогностическая ценность беременности с риском – 86.4% (76 случаев из 88).
Обсуждение
Номограмма размеров шейки матки
Как уже указывалось ранее, многие авторы приводили номограммы размеров шейки матки при физиологических условиях и предлагали, чтобы каждое учреждение установило собственные диагностические критерии для несостоятельности шейки матки (Ludmir, 1988 и Barth, 1994). В настоящем исследовании средние величины и стандартное отклонение для ультразвуковых размеров длины шейки матки, диаметра внутреннего зева, выпячивания мембран, толщины шейки матки, толщины передней стенки нижнего сегмента матки и величина заднего угла шейки матки оценивались в ходе проспективного длительного сравнительного обследования женщин г. Mansoura, которые поступали в клинику Университета Mansoura.
Длина шейки матки
Средняя длина шейки матки в 10-14-ю неделю нормальной беременности (35,4±5,1 мм) значительно увеличивалась, достигая максимума (41±4,3 мм) к 24-29 неделям беременности, затем значительно уменьшалась по мере созревания и раскрытия шейки, что происходит после 34 недели беременности (в среднем 36,4±3,7 мм).
В литературе отсутствует единое мнение о динамике длины шейки матки в течение нормальной беременности при исследовании с помощью ТВУЗИ. В большинстве случаев обнаружено удлинение в середине беременности и последующее укорочение (Kushnir и соавт., 1990), но некоторые авторы не сообщают о каком-либо существенном изменении длины (Smith и соавт., 1992 и Zorzoli и соавт., 1994). Kushnir и соавт. (1990) исследовали 166 женщин с нормально протекающей беременностью методом ТВУЗИ. Исследования проводились каждые 4 недели с 8 до 37-й недели беременности. Они обнаружили, что длина шейки матки прогрессивно нарастала до 20-25 недели беременности, достигая максимума 48 мм. Кроме того Klejewski и соавт. (1994) обследовали с помощью ТВУЗИ 127 женщин с нормально протекавшей беременностью с 14 до 37-й недели, и обнаружили, что длина шейки матки увеличилась во время беременности (Р
Smith и соавт. (1992) в исследовании с использованием трансвагинальной ультрасонографии отметили, что длина шейки матки была постоянной, составляя в среднем 37 мм до конца третьего триместра. Так же Zorzoli и соавт. (1994) при исследовании 154 женщин, которым проводилось ТВУЗИ в период с 12 до 31 недели беременности, нашли, что средняя длина шейки матки (43 мм) значительно не изменялась. Мы согласны с наблюдениями многих авторов (Ayers и соавт., 1988; Anderson, 1990; Kushnier и соавт., 1990) в том, что длина шейки значительно уменьшается только в конце третьего триместра.
Так же, как и многие авторы (e.g. Varma и соавт., 1986; Ayers и соавт. 1988; Kushnir и соавт., 1990) мы обнаружили, что на длину шейки матки не влияют предшествующие беременность или роды. Напротив, Zorzoli и соавт. (1994) отметили, что у многорожавших женщин была более длинная шейка, чем у женщин с первой беременностью или предшествующим кесаревым сечением, и высказали предположение, что скорее механические, чем гормональные факторы имеют больший эффект на длину шейки матки.
У беременных женщин с высоким риском средняя длина шейки матки составляла 28,7±5,4 мм перед проведением серкляжа, что значительно короче по сравнению с женщинами с нормально протекающей беременностью на таком же сроке беременности (в среднем 35,4±5,1 мм) (Р
Диаметр внутреннего зева
Диаметр внутреннего зева – наиболее важный показатель для прогнозирования несостоятельности шейки матки (Rumack и соавт., 1991). Решение о выполнении серкляжа шейки матки должно приниматься индивидуально в каждом случае, в зависимости от изменения раскрытия шейки матки (Campbell, 1993).
В настоящей работе средний диаметр внутреннего зева на 10-14-й неделе нормальной беременности был равен 3,8±0,9 мм и оставался более или менее постоянным до окончания 30-й недели беременности, когда он значительно увеличился до 5,4±1 мм (Р
По данным Varma и соавт. (1986) и Роdobnik и соавт. (1988), средняя ширина внутреннего зева существенно не изменяется с 10-й до 36-й недели беременности. Однако эти авторы, использовавшие ТАУЗИ в своем исследовании, применяли методику полного мочевого пузыря. Растяжение мочевого пузыря, как известно, искажает форму шейки, что делает ее более длинной и узкой и, следовательно, маскирует несостоятельность шейки.
В случаях с высоким риском диаметр внутреннего зева до проведения серкляжа в среднем был значительно выше по сравнению с таковым у здоровых беременных женщин на том же сроке беременности и значительно уменьшался после серкляжа (Р
Выпячивание оболочек
Выячивание оболочек через частично расширенный цервикальный канал, хотя является поздним симптомом, вероятно – наиболее надежный ультразвуковой признак развившейся несостоятельности шейки матки. Ультразвуковое исследование может показать раннее выпячивание оболочек в сочетании с неизмененным наружным зевом до того, как изменения в шейке могут быть обнаружены с помощью пальцевого исследования или зеркал (Rumack и соавт., 1991 и Campbell и соавт., 1993).
В нашем исследовании у женщин с нормальной беременностью выпячивания оболочек не было обнаружено, но в группе высокого риска выявлены 6 случаев выпячивания оболочек у женщин, которым был проведен серкляж. Из них в 2 случаях беременность была прервана, в 2 – произошли преждевременные роды и в 2 – беременность завершилась родами в срок.
Vaulamo и соавт. (1983) принимали решение о проведении серкляжа только на основании выпячивания оболочек при частично расширенном внутреннем зеве и сообщили о благоприятных исходах беременности. С другой стороны, Varma и соавт. (1986) описали 8 пациенток, у которых были нормальные клинические показатели, но при ультразвуковом исследовании обнаружено грыжевое выпячивание оболочек в цервикальный канал. У 5 из этих женщин беременность была прервана и у 3 роды произошли в сроки до 34 недель.
Величина заднего угла шейки матки
Оценка величины заднего угла шейки матки при нормальной беременности показала, что она составляет в среднем менее 80° до срока 30-34 недель, когда угол увеличивается вплоть до наступления родов (Р
Толщина шейки
Средняя толщина шейки на уровне внутреннего зева составляла 29±2,8 мм в ранние сроки нормальной беременности (10-14 недель) с существенным прогрессивным нарастанием в течение беременности. Это соответствует данным Smith и соавт. (1992), которые обнаружили увеличение толщины шейки на уровне внутреннего зева в ходе беременности (Р
При беременности с высоким риском толщина шейки до серкляжа в среднем значительно больше по сравнению с нормальной беременностью (Р
Толщина передней стенки нижнего сегмента матки
Среднее значение толщины передней стенки нижнего сегмента матки на 15-19-й неделе нормальной беременности 10,1±1,2 мм значительно уменьшается к 25-29-й неделе (Р 0,05).
Истончение передней стенки нижнего сегмента матки менее 6 мм было описано у пациенток с риском несостоятельности шейки матки (O’Leary и соавт., 1986). Кроме того, по данным Podobnik и соавт. (1988), у больных с риском несостоятельности шейки матки толщина передней стенки нижнего сегмента матки составляет более 7 мм, и отсутствие выпячивания оболочек было показателем хорошего прогноза.
Наши диагностические критерии для несостоятельности зева
Не проводилось ни одной проспективной работы с использованием критериев трансвагинального ультразвукового исследования для диагностики и лечения несостоятельности зева, в которой бы оценивалась ее диагностическая ценность, по сравнению с традиционными методами (Joffe и соавт., 1992). Используя статистический метод дискриминантного анализа для выявления различий между показателями ТВУЗИ, мы определили следующий список дискриминантных коэффициентов (в порядке снижения значимости) (см. табл. 13):
- выбухание оболочек – 1,448154;
- длина шейки матки – 0,844060 Е-2;
- ширина шейки матки – 0,3564436 Е-2;
- толщина нижнего сегмента матки – 0,3320329;
- задний угол шейки матки – 0,3239718 Е-21;
- диаметр внутреннего зева – 0,2056026.
Так как выпячивание оболочек встречается редко, и его появление – поздний признак, который обнаруживается только в небольшом проценте случаев, и сам по себе рассматривается как патогномоничный признак несостоятельности шейки матки, он был исключен из рутинных критериев отбора. Нижний сегмент матки и толщина шейки не часто используются в исследованиях из-за невысокой воспроизводимости. Хотя задний угол шейки также часто не относят к показателям несостоятельности зева, мы предлагаем учитывать этот показатель для отбора пациенток для проведения серкляжа, потому что он может быть легко измерен, обладает хорошей воспроизводимостью, и дает более высокий дискриминантный коэффициент, чем показатель внутреннего зева. Таким образом мы имеем 3 параметра в порядке снижения их значимости: длину шейки матки, задний угол шейки и диаметр внутреннего зева. Как было показано выше, мы предлагаем комплекс из 3 параметров: длина шейки матки 6 мм и задний угол шейки матки > 90°. Присутствие по крайней мере 2 параметров из 3 является критерием выбора для выполнения серкляжа. Наши критерии отбора более строгие, чем предложенные Ludmir (1988) [использование ТАУЗИ, длина шейки матки 30 мм, диаметр внутреннего зева > 8 мм] потому, что мы использовали ТВУЗИ.
Литература
- Anderson H.F., Nugent C.E., Wanty S.D. Hayashi R.H. Prediction of risk of preterm delivery by ultrasonographic measurement of cervical length. Am J Obstet Gynecol. – 1990. – 163. – 859-67.
- Ayers J., DeGrood R., Compton A., Barclay M., Ansbacher R. Sonographic evaluation of cervical length in pregnancy: Diagnosis and management of preterm cervical effacement in patient at risk for preterm delivery. Obstet Gynecol. – 1988. – 71. – 939-44.
- Earth W.H. Cervical incompetence and cerclage. Clin Obstet Gynecol. – 1994. – 37. – 831-834.
- Brown J., Thieme G., Shall D., Fleischer A., Boehm F. Transabdominal and transvaginal sonography: Evaluation of the cervix and lower uterine segment. Am J Obstet Gynecol. – 1986. – 155. – 721-726.
- Campbell S., Chervenak F.A., Isaacon G.C. Ultrasound in Obstetrics and Gynecology: Incompetent cervix. – 1993. – 2(135). – 1449-1458.
- Fleischer A., KepplerD. Transvaginal sonography. A clinical Atlas. – 1992. – 253-254.
- Joffe G.M., Del Valle G.O., Izquierdo L.A. Diagnosis of cervical changes in pregnancy by means of transvaginal ultrasonography. Am J Obstet Gynaecol. – 1992. – 166. – 896-900.
- Klejewski A., Urbaniak Т., Brazert J., Drews K. Transvaginal ultrasound in evaluation of the uterine cervix during pregnancy. Ginekol Pol. – 1994. – 65(8). – 430-434.
- Kushnir O., Vigil D., Izquierdo L., Schiff M., Curet L. Vaginal ultrasonographic assessment of cervical length during normal pregnancy. Am J Obstet Gynaecol. – 1990. – 162. – 991-993.
- Ludmir J. Sonographic detection of cervical incompetence. Clin Obst Gynecol. – 1998. – 31(1). – 101-109.
- Michaels W.H., Montagomery C., KaroJ., Temple J., Ager J. Ultrasound differentiation of the competent from the incompetent cervix: Prevention of preterm delivery. Am J Obstet Gynaecol. – 1986. – 154. – 537-546.
- 0’Leary J.A., Forrell R.E. Comparison of ultrasonographic and digital cervical evaluation. Obstet Gynaecol. – 1986. – 68. – 718.
- Podobnik M., Bulic M., Smiljanic N. Ultrasonography in the detection of cervical incompetence. JCV. – 1988. – 13. – 383-391.
- Rumack C.M., Wilson S.R., CharboneauJ.W. Diagnostic ultrasound: The incompetent cervix. Mosby Year Book Chigaco, London. – 1991. – 2(48). – 926-933.
- Smith C.V., Anderson J.C., Montamoros A., Rayburn W.F. Transvaginal sonography of cervical width and length during pregnancy. J Ultrasound Med. – 1992. – 2. – 465-467.
- Tongson Т., Kamprapanth P., Srisomboon J., Wanapirak C., Piyamongkol W., Sirichotiyakul S. Single Transvaginal Sonographic Measurement of Cervical Length Early In The Third Trimester As A Predictor of Preterm Delivery. Obstet Gynecol. – 1995. – 86. – 184.
- Varma T.R., Patel R.H., Pilloi V. Ultrasonic assessment of cervix in normal pregnancy. Acta Obstet Gynecol Scand. – 1986. – 65.- 229-231
- Zemlyn S. The length of the uterine cervix and its significance. J Clin Ultrasound. – 1981. – 9.- 267-269.
- Zorzoli A., Solinai A., Perra M., Carvavelli E., Galimberti A., Nicolini U. Cervical changes throughout pregnancy as assessed by transvaginal sonography. Obstet Gynecol. – 1994. – 84(6). – 960-964.

УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Источник
