Что лучше доплер или ктг при беременности
/О беременности/Беременность/Наблюдение беременности. Здоровье

УЗИ (Ультразвуковое исследование) при беременности
УЗИ. Что это?
УЗИ – это очень информативный контроль за развитием плода. Ультразвуковое излучение представляет собой поток высокочастотных звуковых волн, исходящих от датчика, которые, отражаясь от внутренних тканей и органов, возвращаются обратно в аппарат, и там преобразуется в картинку на экране. Эта картинка подробно рассказывает специалисту о строении организма плода, может показать наличие патологий развития.
Для чего нужно УЗИ?
УЗИ дает исчерпывающую информацию о том, как плод сформирован. Позволяет выявить врожденные пороки.
Насколько это безопасно?
Ультразвуковое исследование не вредит развитию плода.
Когда проходить УЗИ во время беременности?
Минимальное рекомендованное число исследований за период беременности – 3 (три):
- 10-12 недель. Первый этап формирования эмбриона завершен – все основные органы и системы заложены. Большинство грубых пороков развития возникает именно в этот период. Сейчас врач может оценить, правильно ли сформирован плод, есть ли нарушения. А также уточнить срок беременности. УЗИ на этом сроке проводят абдоминальным (наружным) и влагалищным датчиками на полный мочевой пузырь.
- 20-22 недели. Так называемый скрининговый период. Сейчас происходит основная диагностика врожденных аномалий развития плода. Врач может детально рассмотреть органы и системы плода. Он рассмотрит ручки и ножки малыша, посчитает (вместе с Вами) пальчики, скажет размеры ребенка, покажет личико, посмотрит строение пуповины и степень зрения плаценты, что поможет определить, достаточно ли питания получает Ваш ребенок. Также оценит состояние шейки матки и определит наличие (или отсутствие тонуса). Вам также возможно скажут пол ребенка. На этом и более поздних сроках УЗИ проводят наружным датчиком, мочевой пузырь наполнять не надо, более того, желательно, чтобы за полчаса до исследования не было ситуации, когда он был бы полон, иначе это может привести к проявлению тонуса матки.
- 30-32 недели. Цель УЗИ на этом сроке – определить темпы роста плода, положение его в матке, расположение плаценты, наличие пороков развития, которые могут проявиться только в этот период (такие как непроходимость кишечника, мочевыводящих путей, пороки сердца и т.п.).
- 38-40 недель. Уже в роддоме Вам могут предложить пройти еще одно УЗИ, особенно, если были какие-то проблемы, чтобы принять окончательное решение о способе родовспоможения.
Доплерография (допплерометрия, ДПМ плода)

Допплерометрия плода (ДМП). Что это?
Эффект Допплера (изменение частоты сигнала при отражении от движущихся объектов) используется в медицине для оценки движения крови в кровеносных сосудах. В качестве сигнала используется ультразвук, т.е. по сути доплерография – это метод ультразвукового исследования. У беременной женщины с его помощью измеряют скорость кровотока в сосудах матки, пуповины и плода.
Для чего нужна ДПМ плода?
Проведение допплерометрии позволяет оценить, как плод себя чувствует: в достаточной ли степени поступают к плоду питательные вещества и кислород. Особенно ценно, что этот метод позволяет оценить и состояние сосудов матки, и состояние кровеносной системы малыша, т.е. не только определить потенциальную проблему, но и причину, по которой она возникла. На данный момент это один из самых точных инструментов для выявления обвития ребенка пуповиной, а также для оценки зрелости плаценты.
Когда проводится ДПМ?
Без иных показаний проводится один раз на сроке 30-32 недели, однако врач может назначить обследование и раньше, если у будущей мамы есть серьезные хронические заболевания (сахарный диабет, гипертония, пиелонефрит; при маловодии, многоводии, позднем токсикозе и других паталогических состояних), а также при неблагоприятных результатах УЗИ или КТГ.
Насколько безопасно?
Допплерометрию обычно не назначают на сроках до 30 недель. На этом сроке она не несет вреда для развития плода.
КТГ (Кардиотокография)

КТГ. Что это?
По сути кардиотокография – это сочетание двух методов: доплерометрия, о которой мы упоминали выше, позволяет подсчитать частоту сердечных сокращений у малыша, а тензометрический датчик фиксирует сокращения матки. Обычно (если плодный пузырь цел) датчики закрепляются на животе роженицы, однако прибор можно использовать и при лопнувшем плодном пузыре – тогда электроды вводят непосредственно в полость матки.
Важнейшие показатели, которые учитывает КТГ:
- Средняя частота сердечного ритма. В норме 120—160 ударов в минуту.
- Вариабельность сердечного ритма: от удара к удару и медленные внутриминутные колебания.
- Повышение ЧСС плода при увеличении его двигательной активности (миокардиальный рефлекс).
- Периодические изменения сердечного ритма.
Для чего нужно?
В результате измерения получаются две независимые кривые, по соотношению которых можно судить, насколько безболезненно малыш переносит схватки и не страдает ли от гипоксии в процессе родов. На сегодняшний день это один из самых эффективных способов определить частоту сердечных сокращений малыша, поскольку позволяет соотнести их с шевелением ребенка. КТГ позволяет выявить на ранних стадиях нарушения развития сердечно-сосудистой системы ребенка, продемонстрировать гипоксию (нехватку кислорода) и косвенно указать на обвитие пуповиной. В родах данные кардиотокографии позволят врачу скорректировать план родов и, возможно, принять ребение об экстренной операции кесарева сечения.
Когда проводится КТГ?
Обычно КТГ назначают после 30-й недели беременности, поскольку более ранние записи неинформативны. Однако врач может направить на КТГ и раньше, если ему не удается найти точку, с которой хорошо прослушивается сердцебиение ребенка. Как правило, до родов достаточно одного измерения. Метод КТГ используют чаще, если у будущей мамы есть хронические заболевания, угрожающие здоровью ребенка, неблагоприятный анамнез беременностей, или результаты первого исследования позволили заподозрить возможную патологию.
Наконец, сегодня кардиотокография – обязательное исследование во время родов.
Насколько безопасно?
Ни одного свидетельства какого-либо вреда КТГ для плода нет. То, что некоторые мамы отмечают изменения в поведении ребенка после исследования, можно объяснить волнением самой мамы, неудобством позы или дискомфортом от плотно зафиксированного датчика.
26.03.2007
Подборку сделала Женни
Обновлено и дополнено 22.08.2015
Я актовегин по 10 таблеток покупала, вы по аптекам поспрашивайте,стоят около 600 рублей, мне всего 20 надо было))
Здравствуйте! Может кому назначали препарат “актовегин” в таблетках. Нужно примерно 25- 30 таблеток может у кого то остались после курса? Готов купить. Или может кто то согласен купить объединившись. В упаковке 50 таблеток стоимость упаковки более 1300 рублей, всю упаковку нам не нужно. Писать на почту d_i_d@rambler.ru.
Посоветуйте пожалуйста… Надо делать первое плановое УЗИ 10 недель… А не знаю где((( Вопрос не в цене а в качестве. Посоветуйте)))
после узи вна сроке 22-24 недели, врач рекомендовал допплерометрию в 27-28 недель и потом уже в 30-32 плановое узи.
не вредно ли будет для малыша на таком сроке делать допплерометрию:?
обязательно следите чтобы делали УЗИ во всех периодах, т.е. 4 раза. Мне в 38 недель не делали, а при рождении малыш появился обмотанным два раза пуповиной! хорошо что ничего страшного не случилось, всё обошлось….
Была на УЗИ на 12 недельке, ребеночку не понравилось, он ручками голову закрыл. Так его жалко стало…
А мне врач сказала, что допплерометрию надо до 30 недель сделать?!
У нас уже 38 недель беременности,все идет хорошо,не разу не лежала на сохрпнениниях,узи делала регулярно,на 34 недели обнаружили порок сердца довольно таки серьезный!Хотя такой порок должны были обнаружить на 13 неделях!Как такое обьяснить?Каждое узи проводилось в наилучших клиниках!
Смотрела передачу в которой врачи говорят о вреде узи,и уже сейчас известно что узи отрицательно влияет на клетки днк,цепочка днк просто разрывается….и что последствия будут проявляться через года и поколения..делайте выводы..
Уважаемые мамочки, не стоит доверять подобным статьям. Никто точно не знает, вредно УЗИ или нет, скорее даже вредно, это признают даже сами врачи, поэтому и назначают его всего 4 раза за весь период беременности. Существуют показания к применению УЗИ, в остальных случаях не стоит этим злоупотреблять. И чем меньше-тем лучше.
Источник
В этой статье я постараюсь рассказать вам об ещё одном ультразвуковом методе оценки состояния плода, который называется кардиотокография (КТГ). Также, как и при допплерометрии, о которой я рассказывал в прошлой статье, в КТГ используется эффект допплера и вариант ультразвукового датчика. Но если при допплерометрии мы оценивали состояние кровотока в системе мать-плацента-плод, другими словами, есть ли какие-то проблемы с тем, как поступают к ребёнку питательные вещества и кислород через плаценту. То при КТГ производится оценка непосредственно состояния плода по частоте его сердечных сокращений и по тому, как меняется ЧСС в течение времени и в зависимости от активности плода и маточных сокращений. Ваш малыш может быть небольшим для срока по данным фетометрии, могут быть нарушения гемодинамики 1-й или даже 2-й степени по данным допплерометрии, но при этом его компенсаторных механизмов вполне достаточно, он адаптирован к таким условиям и не требует какого-то срочного вмешательства. Но бывает и иначе… Бывает так, что в какой-то момент происходит срыв адаптационных возможностей плода и его состояние резко ухудшается. Иногда это занимает недели, а иногда, особенно во время процесса родов, часы или даже минуты.
Представьте себе, что в какой-то момент своей жизни вы решили «сесть на диету». Ваш организм начал получать значительно меньше калорий и переключился на использование всего того, что было нажито ранее непосильным трудом. Означает ли это, что вам нужна немедленная медицинская помощь? В большинстве случаев нет. Но если диета затянется или ограничения станут слишком выраженными, то в организме могут произойти опасные, а порой и необратимые изменения, требующие медицинского вмешательства.
Когда по допплерометрии выявлены нарушения 1-й (А или Б) – 2-й степени, то это как раз и говорит о том, что в силу каких-то нарушений при формировании плаценты, при росте и разветвлении её сосудистого дерева, ребёнок вынужденно «сел на диету».
Беда в том, что в настоящее время у врачей нет таких лекарственных препаратов, которые могли бы повлиять на состояние уже сформированного сосудистого дерева плаценты, не повлияв при этом на самого плода. А все основные процессы формирования плаценты происходят на сроке 12-16 недель и в значительно меньшей степени после 20 недель.
Получается замкнутый круг – пока сосудистое дерево не сформировалось, мы не можем оценить его функциональные особенности. А когда оно уже сформировалось, и у нас появилась возможность оценить гемодинамику в системе мать-плацента-плод с помощью допплерометрии, мы уже по большому счёту не можем на это повлиять. И нам остаётся только наблюдать за состоянием плода, чтобы не пропустить тот момент, когда плацента исчерпает свои возможности удовлетворять всё большие и большие потребности растущего плода, своевременно извлечь ребёнка и продолжить его выхаживание вне организма мамы.
Как же понять, наступил уже этот день, час, эти минуты, когда нужно проводить срочное родоразрешение, как правило, путём операции кесарево сечение, или же ребёнок, не смотря на то что «недоедает», тем не менее, чувствует себя достаточно хорошо, чтобы продолжить своё развитие и созревание у мамы в животике?
Наибольшее распространение получили именно эти два способа оценки состояния плода – допплерометрия и КТГ.
Частоту сердечных сокращений плода с помощью КТГ можно регистрировать уже с 24 недель беременности, но до срока 30-32 недели КТГ ещё неинформативна. Ещё не созрели так называемые водители ритма в сердце плода, ЧСС очень изменчива и понять где норма, а где патология довольно сложно.
На этом этапе остаётся только допплерометрия и фетометрия (УЗИ). Выявив нарушения 1-2 степени, отставание размеров плода по данным фетометрии, мы понимаем, что ребёнок получает меньше, чем хотелось бы. Но если речь идёт о недоношенном сроке, то продолжаем наблюдение (иногда в условиях стационара), так как чем более зрелый ребёнок к моменту родов, тем лучше он адаптирован к самостоятельной жизни, тем ниже процент ранних и поздних осложнений.
Если же по допплерометрии выявлены выраженные нарушения гемодинамики в системе мать-плацента-плод, когда в артерии пуповины регистрируется нулевой или, хуже того, реверсный кровоток, значит, времени почти не осталось, максимум несколько дней, чтобы успеть провести профилактику дистресс синдрома, подготовить лёгкие плода к первому самостоятельному вдоху.
А вот после 32 недель данные допплерометрии уже не так информативны, гораздо большее значение имеет оценка состояния плода по частоте сердечных сокращений, по динамике её изменений.
В этом отношении состояние медицины находится примерно на уровне Древнего Китая.
«История пульсовой диагностики неразрывно связана с именем древнего китайского врачевателя — Бянь Цяо (Цинь Юэ-Жэнь). Начало пути методики пульсовой диагностики, связывают с одной из легенд, согласно которой Бянь Цяо был приглашён на лечение дочери знатного чиновника. Ситуация осложнялась тем, что видеть и дотрагиваться до особ знатного сана было строго запрещено даже врачам. Бянь Цяо попросил тонкую бечевку. Затем предложил привязать другой конец шнура на запястье принцессы, находящейся за ширмой, но придворные лекари пренебрежительно отнеслись к приглашенному врачу и решили над ним подшутить, привязав конец шнура не на запястье принцессы, а на лапку собачки, бегавшей рядом. Через несколько секунд, к удивлению присутствующих, Бянь Цяо невозмутимо заявил, что это импульсы не человека, а животного и это животное мается глистами. Искусность врача вызвала восхищение, а шнур с доверием был перенесен на запястье принцессы, после чего было определено заболевание и назначено лечение. В результате принцесса быстро выздоровела, а его методика получила широкую известность.»
Так и мы сейчас не можем дотрагиваться до плода, не можем осмотреть его, измерить давление, оценить окраску кожных покровов, провести лабораторные методы диагностики. Остаётся только провод с датчиком на конце и кривая ЧСС записанная на бумагу, благодаря чему не приходится вслушиваться в пульс на протяжении десятков минут, чтобы уловить все нюансы и изменения в ответ на шевеления плода и повышение тонуса матки. Врач, проводящий оценку данных КТГ, обычно находится в другой комнате, часто не знаком с особенностями течения данной беременности и вынужден принимать решения, основываясь только на этой кривой. По моему, очень похоже.
На самом деле, конечно, это не так. Возможно, расшифровкой КТГ и занимается врач мало знакомый с вами, но все решения принимаются только Вашим лечащим врачом и только на основании целого комплекса данных, включающего анамнез, осмотр, Ваши жалобы, УЗИ, допплерометрию, КТГ, лабораторные исследования и т.д. Всё-таки мы живём не в Древнем Китае.
Современные аппараты КТГ могут многое. Некоторые из них могут самостоятельно расшифровывать данные и делать заключение, причём более объективное, чем сделанное человеком. Аппараты могут регистрировать и отмечать на бумаге шевеления ребёнка, повышения тонуса матки, отдельно выводить две кривые ЧСС, если у вас двойня. Появились беспроводные датчики, не стесняющие ваших движений, не вынуждающие вас быть привязанными к койке и аппарату на протяжении многих часов, если речь идёт о родах, и даже записывать КТГ лёжа в джакузи, для особенно требовательных мамочек.
И так.
Кардиотокография (КТГ) – это метод функциональной оценки состояния плода во время беременности и в родах на основании регистрации частоты его сердцебиений и их изменений в зависимости от сокращений матки, действия внешних раздражителей или активности самого плода.
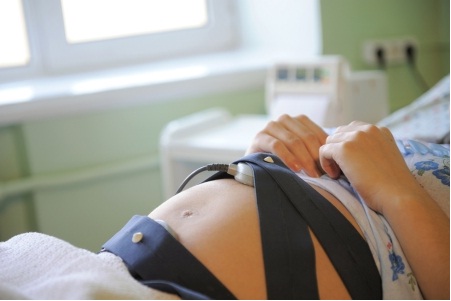
Как проводится КТГ во время беременности
Вам предложат лечь или сесть в кресло. С помощью специальных ремней на живот прикрепят два датчика, смазанных гелем, таким же, как при УЗИ. Один из них установят на дно матки, это тензометрический датчик, с его помощью регистрируются повышения тонуса матки, а другой, ультразвуковой датчик – в область наиболее чёткой и стабильной регистрации ЧСС. В зависимости от положения ребёнка эта область может определяться в разных местах вашего живота, а иногда ребёнок в процессе записи меняет своё положение и датчик приходится переставлять. Вы услышите характерный звук сердцебиения вашего малыша и, если аппарат находится в поле вашего зрения, то сможете увидеть постоянно меняющуюся цифру ЧСС. Пока эта цифра в пределах 120-160 ударов в минуту, значит всё в порядке. В норме цифра может кратковременно повышаться более 160, опускаться меньше 120 или пропадать на пару секунд. Но если цифра пропала надолго или вдруг начала показывать ЧСС 70-90 ударов в минуту, скорее всего, ребёнок изменил своё положение, датчик потерял его ЧСС и регистрирует Ваше сердцебиение. В этом случае медсестра должна изменить положение датчика.
Тут бывают нюансы, связанные с выраженной тахиаритмией или брадикардией, когда вы не чувствуете шевеления ребёнка, а цифры значительно изменяются, и на ленте вместо чёткой кривой рисуются отдельные чёрточки, но это уже частные редкие случаи.
Иногда вам могут дать специальную кнопку и предложить нажимать на неё каждый раз, как ребёнок начнёт шевелиться. Это зависит от особенностей аппарата КТГ.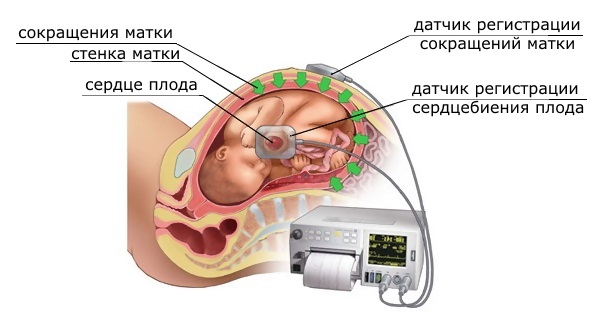
Обычно процедура длится 15-30 минут, но иногда, если ребёнок спит или наоборот слишком активный, приходится продлевать запись. Во время сна ЧСС плода становится монотонной, цифра практически не меняется. Такой же монотонный ритм может говорить о выраженном страдании ребёнка на фоне гипоксии, поэтому желательно постараться разбудить ребёнка. Иногда помогает съесть что-нибудь сладкое, погладить или слегка покачать живот, изменить положение, перевернуться набок. Когда ребёнок слишком активный – это нормально, ни о чём плохом не говорит, но датчик часто теряет его сердцебиение, кривая на бумаге получается прерывистой и трудно-интерпретируемой.
По мере проведения КТГ из аппарата выезжает бумажная лента с записанными на ней кривыми. Именно эти кривые специально обученный врач и будет потом оценивать.
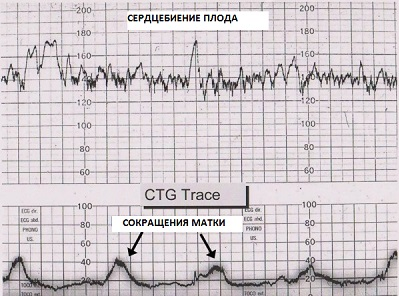
Интерпретация КТГ
Расшифровка данных КТГ может производиться самим аппаратом. Тогда в заключении будет написано «критерии соблюдены» – значит всё хорошо, или «критерии не соблюдены», в таком случае врач должен сам оценить эту ленту. Возможно, нужно просто продлить запись и аппарат выдаст заветное «критерии соблюдены».
Есть аппараты, разработанные В.Н. Демидовым, которые в конце выдадут такое заключение: «Показатель Состояния Плода (ПСП) – 0» (или другая цифра).
ПСП 0-1 свидетельствует о здоровом плоде,
от 1,1 до 2 – о начальных проявлениях нарушения его состояния,
от 2,1 до 3 – о выраженном страдании плода,
от 3,1 до 4 – о критическом состоянии.
Если же КТГ расшифровывается врачом, то разные врачи могут использовать различные шкалы. Наибольшее распространение в нашей стране получила шкала W. Fischer в модификации Г.М.Савельевой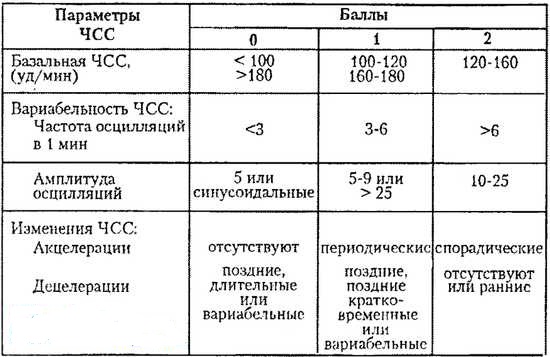
Проще всего расшифровывать КТГ на которых всё хорошо или всё плохо. Тут ни у кого из врачей не возникает ни сомнений, ни разногласий.
Если вам поставили 8-10 баллов и рекомендовали контроль КТГ через 1-2 недели, значит всё хорошо.
4 балла и менее, говорит о серьёзных изменениях состояния плода, показана срочная госпитализация и родоразрешение в экстренном порядке.
А вот 5–7 баллов, свидетельствующие о начальных признаках нарушения жизнедеятельности плода – это всегда проблема выбора, как поступить дальше. Иногда, достаточно повторно записать КТГ через пару часов или на следующий день, и Ваш малыш чудесным образом поправится. Но это ответственность, которую нужно на себя взять и врачу, и Вам. Скорее всего, вас направят для наблюдения в стационар, на всякий случай. Но для кого-то это может оказаться жизненно необходимым, так как вместо улучшения, при повторном КТГ, может случится обратное. Также вам могут предложить сделать УЗИ и допплерометрию, чтобы принять решение, основываясь ещё и на данных этих методов обследования.
Кому показано КТГ
Кардиотокография является скрининговым методом обследования, а значит, показана всем беременным после 32 недель, и всем роженицам на протяжении всего процесса родов.
Стандартная рекомендация во время беременности – это первое КТГ в 32-33 недели, затем, при оценке 8-10 баллов, повторные КТГ 1 раз в 2 недели, а после 37 недель 1 раз в неделю.
Если вдруг, вы перестали чувствовать шевеления плода в течение дня, или они стали очень слабые и редкие, вам тоже лучше обратиться к акушеру-гинекологу и пройти КТГ или допплерометрию, если срок меньше 32 недель.
Активные шевеления ребёнка, а также непродолжительная икота несколько раз в день ни о чём плохом не говорят.
В процессе поиска материала для этой статьи, я наткнулся на целое течение, призывающее беременных женщин отказаться от КТГ. Основной упор эти люди делают на то, что проведенный в 2009 году анализ имеющихся рандомизированных и квази-рандомизированных исследований, посвящённых КТГ, не выявил принципиальной разницы в уровне перинатальной смертности или количестве условно предотвратимых смертей среди детей тех женщин, кому в процессе родов записывалась КТГ, и теми роженицами, за которыми по старинке наблюдал акушер-гинеколог и выслушивал сердцебиение плода с помощью акушерского стетоскопа. https://apps.who.int/rhl/reviews/langs/CD007863.pdf
При этом есть определённые неудобства, связанные с вынужденным лежачим положением роженицы на протяжении всех родов, некоторая нервозность беременной, прислушивающейся к постоянно меняющемуся сердцебиению плода, концентрация внимания медицинского персонала в большей степени на выезжающей из аппарата ленте, а не на самой роженице.
Что я хочу сказать по этому поводу. Почти все эти исследования проводились в 80-х годах. Дело не в том, что аппараты стали другими, более точными, или более умными. Изменились врачи. Да, несомненно, в 80-х годах акушеру-гинекологу было проще взять стетоскоп и послушать сердцебиение плода, чем разгадывать графики на ленте. Но время не стоит на месте. Много ли среди наших врачей таких, как Бянь Цяо, готовых ставить диагноз по бечёвке? Поэтому сто раз подумайте, прежде чем отказываться от такого простого и безопасного метода наблюдения за состоянием плода, как кардиотокография.
Как подготовиться к КТГ
В большинстве своих статей про УЗИ я писал, что особой подготовки не требуется. Но к КТГ всё же лучше подойти более ответственно. Желательно выспаться и вкусно покушать. Излишнее волнение и спешка могут привести к повышенной активности плода. Возьмите с собой шоколадку или фрукты, на случай если ребёнок заснёт, и любимую книжку, чтобы время пробежало незаметно. Обязательно сходите в туалет перед самим исследованием, так как иногда оно длится более 30 минут. Если вам предложили лечь на спину, а вы не можете долго находиться в таком положении, предупредите об этом и лягте (сядьте) так, как вам удобно.
Иногда, будущие мамы жалуются, что после КТГ ребёнок был очень беспокойным. Ваш малыш совсем не чувствует КТГ, также как и Вы, но он хорошо чувствует то волнение, которое испытывает его мама, вглядываясь в цифры на мониторе и прислушиваясь к стуку сердца, а потом ожидая результатов расшифровки. Поэтому постарайтесь отнестись к этому как можно спокойнее.

Ну вот, пожалуй, и всё, до новых встреч!
Источник
