Аритмия при беременности на поздних сроках
Причины возникновения
Беременность – это фактор риска сбоя сердечного ритма. Этому есть объяснения:
- Гормональные изменения. Естественный рост прогестерона и эстрогена оказывает проаритмическое действие на ткани миокарда.
- Увеличение объема циркулирующей крови на 20-30%. Это ведет к растяжению предсердий, и ритм нарушается.
- Физиологическое увеличение частоты сердечных сокращений. В среднем ЧСС растет на 15-20 ударов в минуту по сравнению с исходными данными. На фоне естественной тахикардии увеличивается объем сердечного выброса, и развивается аритмия.
Нарушения сердечного ритма выявляются у 10-12% всех беременных (по данным некоторых авторов – до 20%). Распространенность патологии среди будущих мам выше, чем у женщин вне периода гестации. Аритмия может быть впервые выявленной или сформировавшейся до зачатия. Нередко точную причину выяснить не удается.
Важно понимать: далеко не все нарушения сердечного ритма у беременных связаны с органическим поражением миокарда. На практике мы нередко видим, что сбой в работе сердца обусловлен различными состояниями, в том числе эндокринной патологией, болезнями нервной системы и др. В медицинской литературе указывается, что до 45% гестационных аритмий имеют функциональное происхождение и встречаются даже у здоровых женщин.
Выделяют такие причины аритмии:
- функциональные состояния: употребление некоторых продуктов (чай, кофе), курение, стресс, физические нагрузки;
- органическое поражение сердечной мышцы: ИБС, пороки сердца, миокардит, перикардит, новообразования;
- аутоиммунные заболевания;
- бронхиальная астма, бронхит;
- нарушение мозгового кровообращения;
- патология щитовидной железы, надпочечников;
- интоксикация алкоголем, наркотиками.
Аритмия у беременных женщин чаще развивается при вынашивании крупного плода, многоплодии и многоводии.
Симптомы
Характерные признаки:
- изменение частоты сердечных сокращений;
- перебои в работе сердца;
- немотивированная усталость;
- одышка;
- шум в ушах;
- тремор (дрожь) конечностей;
- тошнота, рвота;
- головокружение;
- нарушение зрения;
- потеря сознания.
Обычно симптомы впервые наблюдаются после 20 недель, когда возрастает нагрузка на сердце. Осложнения чаще выявляются в III триместре. При предшествующих заболеваниях сердца состояние будущей мамы ухудшается с ранних сроков гестации.
Какие виды аритмии встречаются при беременности
Аритмия – это серьезная медицинская проблема. Нарушения сердечного ритма создают угрозу формированию плода и течению гестации. Возможно развитие осложнений:
- самопроизвольный выкидыш;
- гестоз;
- преждевременные роды;
- хроническая гипоксия и гипотрофия плода.
Практика показывает, что риск развития осложнений выше при предшествующей сердечно-сосудистой патологии.
Рассмотрим подробнее, какие формы аритмии выявляются при гестации. и как распознать их по характерным признакам.
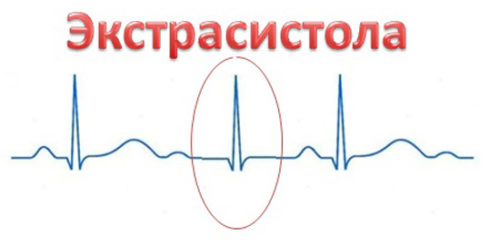
Экстрасистолия
Экстрасистолическая аритмия – самый частый вид нарушений работы сердца у беременных. Возникает преимущественно в III триместре, нередко протекает бессимптомно. Сопровождается перебоями сердечной деятельности и иными неспецифическими признаками.
Кратковременная экстрасистолия неопасна для здоровья матери и плода. Возникающие гемодинамические нарушения не препятствуют течению беременности. При прогрессировании патологии развивается гипоксия плода. Риск осложнений выше при сопутствующих болезнях сердца.
Синусовая аритмия
При этом варианте нарушается нормальный ритм сердцебиений, становится хаотичным. Сначала он может учащаться, далее – замедляться с последующей нормализацией. Интервалы между отдельными сокращениями приобретают разную по времени протяженность.
Причина патологии – сбой в работе синусового узла. Именно через него проходит импульс с определенной периодичностью. Но если ритм нарушается, узел посылает сигналы через различные промежутки времени. Все отделы сердца сокращаются последовательно, но без четкого ритма. Так развивается синусовая аритмия.
В клинической кардиологии отдельно принято выделять дыхательную аритмию. Здесь нарушения связаны с движениями грудной клетки при вдохе и выдохе.

Синусовая аритмия во время беременности обычно неопасна для матери и плода. Такие приступы не влияют на общее состояние организма и имеют незначительную продолжительность. Но, если самочувствие женщины ухудшается, страдает плод, показана консультация кардиолога и подбор терапии. Прогрессирующая синусовая аритмия грозит при беременности развитием гипоксии плода, преждевременными родами.
Синдром Вольфа-Паркинсона-Уайта
Синдром WPW – это одна из форм наджелудочковой тахикардии. Наблюдения показывают, что такая форма аритмии у беременных встречается редко и обычно связана с предшествующей патологией сердца. Анатомический субстрат болезни – это формирование дополнительных предсердно-желудочковых проводящих путей («мостиков»). Биоэлектрический импульс из синусового узла распространяется аномально быстро и может двигаться по кругу.
Симптомы WPW неспецифичны. Патология выявляется на ЭКГ. Во время приступа ЧСС достигает 200 уд./мин. Возможна фибрилляция предсердий и остановка сердца.
Пароксизмальная тахикардия
Пароксизмальные состояния редко возникают во время беременности без предшествующего фона. Обычно они осложняют ишемию миокарда. По локализации могут быть предсердными и желудочковыми.
Приступ пароксизмальной тахикардии возникает внезапно. Учащается сердцебиение до 200 уд./мин. Могут быть жалобы на шум в ушах, головокружение. У беременных приступ часто протекает на фоне тошноты. Возможно обратимое нарушение речи.
Длительный приступ пароксизмальной тахикардии опасен для матери и плода. Не исключено прерывание беременности.
Случай из практики
Пациентка E., 29 лет, поступила в кардиологическое отделение с жалобами на учащенное сердцебиение, одышку, потемнение в глазах. Из анамнеза известно, что беременность первая, протекала без особенностей. Ранее на учете у кардиолога не состояла, на работу сердца не жаловалась. По данным предыдущей ЭКГ – признаки синусовой аритмии.
За три дня до госпитализации женщина почувствовала резкое сердцебиение. Обратилась к участковому гинекологу. Врач направил пациентку на ЭКГ, где была зафиксирована наджелудочковая тахикардия. Женщина была госпитализирована, осмотрена кардиологом и дежурным гинекологом. На момент осмотра осложнений беременности не было выявлено.
При поступлении в стационар на ЭКГ у пациентки регистрировались признаки наджелудочковой тахикардии с ЧСС 200 уд./мин. Проводилась консервативная терапия: Верапамил, калиево-магниевая смесь. Проведено дообследование, на эхоКГ патологии сердца не выявлено. В течение суток состояние пациентки улучшилось, приступ удалось снять. При контрольном КТГ отмечались признаки гипоксии плода (7 баллов по Фишеру). Далее женщина оставалась под наблюдением кардиолога и гинеколога.
На сроке 37-38 недель пациентка была переведена в отделение патологии беременности для подготовки к родоразрешению. Роды прошли путем операции кесарева сечения, без особенностей. На третьи сутки после рождения ребенка сердечный ритм восстановился. Рецидива в послеродовом периоде не было.

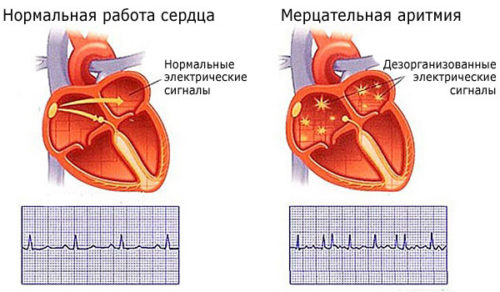
Мерцательная аритмия
Мерцательная аритмия – это нарушение работы предсердий. При этом мышечные волокна сокращаются очень часто – до 600 уд./мин. Принято выделять две формы такого состояния:
- трепетание – последовательное сокращение мышц, ЧСС до 400 уд./мин.;
- фибрилляция – хаотичное сокращение кардиомиоцитов, ЧСС до 600 уд./мин.
Мерцательная аритмия во время беременности не остается незамеченной. Женщины жалуются на учащенное сердцебиение, чувство нехватки воздуха. При прогрессировании болезни растет риск развития инфаркта миокарда, инсульта. Такое состояние может привести к прерыванию беременности на любом сроке.
Схема диагностики
При подозрении на патологию сердца мы направляем пациентку к профильному специалисту – кардиологу. Схема обследования включает:
- Сбор анамнеза. Важно выяснить, есть ли у пациентки заболевания сердца и сосудов, эндокринные нарушения и иные состояния – возможная причина аритмии.
- Физикальное обследование. Акцентируем внимание на состоянии кожных покровов, оцениваем ЧСС, измеряем артериальное давление. Проводим аускультацию сердца и магистральных сосудов.
- Инструментальные методы: ЭКГ и эхоКГ. По показаниям проводится суточное мониторирование ЭКГ. Эти методы признаны безопасными для плода и назначаются на любом сроке гестации. При выявлении сопутствующей патологии показана консультация профильных специалистов.
Принципы лечения
Умеренные нарушения ритма сердца у беременных мы лечим амбулаторно. Госпитализация показана при прогрессировании патологии, развитии неотложных состояний, появлении признаков сердечной недостаточности. Наблюдают за женщиной кардиолог и гинеколог. При развитии осложнений беременности проводится соответствующая терапия.
Аритмия, возникшая при гестации, может стать основанием для искусственного аборта. Поводом для прерывания беременности становится прогрессирующая патология, неподдающаяся коррекции и угрожающая жизни женщины. По медицинским показаниям аборт проводится до 22 недель.
Лечение аритмии у беременных – непростая задача. Выбор тактики определяется сроком гестации и сопутствующими заболеваниями. При разработке схемы ведения пациентки стоит учитывать следующие факторы:
- лечение аритмии должно быть комплексным. Важно не только нормализовать ритм, но и устранить причину развития патологии;
- при подборе медикаментозных средств следует учитывать срок беременности. Многие привычные препараты запрещены в I триместре как опасные для эмбриона. Некоторые средства не применяются на всем протяжении гестации. При выборе препарата также стоит учитывать его влияние на миометрий – некоторые медикаменты провоцируют гипертонус матки и ведут к прерыванию беременности;
- плановые операции при нарушениях сердечного ритма проводятся на сроке 16-22 недели. Экстренное вмешательство – в любое время.
Важно понимать: не существует абсолютно безопасных антиаритмических средств. Все они могут воздействовать на плод. Поэтому медикаменты назначаются только в том случае, если без них справиться нельзя. Возможно применение некоторых средств в уменьшенных дозировках. Так мы, с одной стороны, помогаем организму женщины справиться с нарушениями ритма, а с другой – уменьшаем негативное воздействие лекарственного препарата на течение гестации.
В лечении аритмии у беременных особое внимание уделяется немедикаментозным методам. Рекомендуется:
- правильно питаться. В рационе будущей матери должно быть красное мясо и молочные продукты, овощи и фрукты. Готовить пищу следует на пару, отваривать. Жареные блюда – под запретом;
- больше двигаться. Фитнес для беременных, йога, аквааэробика – все пойдет на пользу;
- избегать стрессов. Любые эмоциональные переживания – это путь к болезням сердца;
- не перенапрягаться. Серьезные физические нагрузки, тяжелая работа во время беременности запрещены.
Беременность на фоне предшествующей аритмии должна быть запланированной. Если у женщины есть заболевания сердца, ей следует получить консультацию кардиолога до зачатия. По показаниям проводится лечение до беременности, подбираются препараты, корригирующие ритм сердца в дальнейшем. Такое планирование снижает риск развития осложнений и повышает шансы на благополучное вынашивание плода.
Совет эксперта: как проводится скрининг беременных с аритмией
Беременные женщины с жалобами на работу сердца, а также с бессимптомным течением аритмии при выявленных изменениях на ЭКГ должны наблюдаться у кардиолога. Для уточнения диагноза проводится суточное мониторирование ЭКГ в динамике:
- при первичном выявлении проблемы;
- в 30 недель;
- в 37-39 недель;
- через 6 недель после родов.
Беременные с аритмией находятся в группе высокого риска по развитию акушерских осложнений. Для своевременного выявления отклонений нужно проходить ультразвуковые скрининги (12-14, 18-21 и 32-34 недели). Состояние плода оценивается объективно на каждом приеме, с 32 недель – на КТГ. При выявлении отклонений показана госпитализация в отделение патологии беременных или терапевтический стационар.
Источник
Вынашивание малыша нередко сопровождается возникновением аритмии, ведь при беременности нагрузка на органы и системы будущей мамы существенно возрастает, и особенно на сердце.
Тем не менее, при всех своих неприятных, а порой и болезненных проявлениях, аритмия не всегда указывает на заболевания сердца. Причиной её возникновения могут также стать изменения гормонального фона или заболевания других органов и систем. Как часто встречается аритмия сердца при беременности, на что она может повлиять, от чего возникнуть и как с ней бороться?
Аритмия во время беременности
Аритмией называют любые отклонения ритма биения сердца от нормы.
Последствий может и не быть, а могут быть весьма тяжёлыми:
- угроза прерывания беременности,
- гипоксия плода,
- гестоз,
- послеродовые кровотечения и т.п.
Причины аритмии при беременности
Во время беременности нарушение сердечного ритма могут спровоцировать следующие факторы:
- Патологии сердечно-сосудистой системы.
- Генетическая предрасположенность.
- Нарушения функции щитовидной железы.
- Нарушения работы пищеварительной системы.
- Заболевания нервной системы.
- Дефицит железа в материнском организме.
- Заболевания органов дыхательной системы.
- Нарушение обмена веществ.
- Вредные привычки — курение, наркотики, алкоголь. Очевидно, что всего этого быть не должно уже на этапе планирования беременности, но войти в группу риска можно и задолго до этого.
- Стрессы, нервная возбудимость.
- Несбалансированное питание.
- Чрезмерное увлечение серьёзными физическими нагрузками.

Синусовая аритмия при беременности: чем грозит
Симптомом такой аритмии является учащённое и неравномерное сердцебиение. В остальном могут проявляться признаки тех заболеваний, которые эту аритмию и вызвали.
Нарушения ритма сердца при синусовой тахикардии обычно не связаны с его патологиями, они в основном бывают вызваны физическими неудобствами: длительным нахождением в душном помещении, перееданием, волнениями, физическим нагрузками. Такая аритмия естественна во время схваток и потуг.
Анемия и тиреотоксикоз также могут спровоцировать развитие синусовой аритмии.
Аритмия при беременности — экстрасистолия
Экстрасистолия — это преждевременное сокращение сердца или его отделов под влиянием внеочередного импульса, который проявляется появляется не в синусовом узле, а в других отделах проводящей системы сердца.
В зависимости от места появления импульса, различают желудочковые и наджелудочковые экстрасистолы.
Проявляться экстрасистолия может ощущениями перебоев в работе сердца, чувствами удара или толчка в области сердца. Многие описывают свои ощущения как «бульканье рыбки», «кувыркание», «переворачивание». Нередко после такого толчка может проявиться ноющая боль или кратковременное сжатие за грудиной. Частая экстрасистолия может вызвать головокружение, слабость, чувство нехватки воздуха.
Экстрасистолия — самое частое нарушение ритма сердца, и именно она в основном встречается у беременных женщин. В большинстве случаев она проявляется в III триместре, когда диафрагма поднимается выше матки.
На любом сроке беременности способствовать проявлению данного вида аритмии может эмоциональное перенапряжение, заболевания нервной или эндокринной систем. Во время родов появление экстрасистолии может спровоцироваться схватками и потугами и также эмоциональной перевозбудимостью, и в этом случае симптомы исчезнут после появления малыша на свет.
В основном экстрасистолию во время беременности вызывают органические заболевания сердца (миокардит, порок сердца и пр.). Частые проявления экстрасистолии могут привести к развитию сердечной недостаточности, приступа стенокардии, мерцательной аритмии. В целом течение беременности и её исход зависят от тяжести основной патологии сердца.

Аритмия при беременности — пароксизмальная тахикардия
Проявляется у беременных женщин значительно реже, чем экстрасистолия. Может возникать во втором триместре, независимо от наличия патологий в сердце у будущей мамы.
Проявляется:
- внезапным сердцебиением,
- учащением сердечных сокращений до 200 ударов в минуту,
- ощущением дискомфорта в груди.
Если приступ никак не прекращается, то у будущей мамы могут возникнуть боли за грудиной стенокардического характера, слабость, головокружение. Если пароксизмальная тахикардия проявляется на фоне заболеваний сердца, то к симптомам могут добавиться тошнота и рвота. Приступы могут проявляться несколько раз в день, их длительность сильно варьируется — от нескольких секунд до нескольких дней подряд.
При отсутствии заболеваний сердца у беременной короткие приступы пароксизмальной тахикардии не могут оказать отрицательное влияние на плод и на течение беременности в целом. Однако затяжные приступы могут вызывать серьёзные нарушения в работе сердечка у плода, и, кроме того, может повыситься возбудимость матки, что, в свою очередь, способно привести к прерыванию беременности.

Мерцательная аритмия при беременности
Фибрилляция предсердий или мерцательная аритмия — это такой вид наджелудочкового нарушения ритма, при котором возникает некоординированная активность предсердий с нарушением их сократимости. Она сопровождается нерегулярным сокращением желудочков и неритмичным сердцебиением.
Возникает только при наличии у будущей мамы пороков сердца и, в некоторых случаях, при тиреотоксикозе. Приступы могут возникать как до наступления беременности, так и впервые появиться уже после зачатия. Иногда этот вид нарушения ритма сердца возникает после выполнения митральной комиссуротомии или при обострении ревматизма.
Различают следующие формы мерцательной аритмии:
- брадисистолическая (не более 60 ударов в минуту);
- нормосистолическая (от 60 до 90 ударов в минуту);
- тахисистолическая (свыше 90 ударов в минуту).
Во время приступа мерцательной аритмии происходит трепетание предсердий, и иногда мерцание желудочков. Это, в свою очередь, может привести к сердечной недостаточности 2 или 3 стадии.
Будущая мама может и не заметить у себя приступа аритмии, установить её сможет врач при проведении диагностических процедур. Мерцательная аритмия может усугубить сердечную недостаточность и повысить риск развития тромбоэмболий, которые, в свою очередь, могут привести к летальному исходу.
В случае, если мерцательная аритмия проявилась в первом триместре беременности, врачи, как правило, рекомендуют прерывание беременности. Начиная с 13-ой недели решение о ходе ведения беременности или о её прерывании принимает врач, исходя из общего состояния здоровья будущей мамы и плода.
Роды у беременных с мерцательной аритмией желательно проводить путём кесарева сечения. В случае, если был выбран естественный путь, подготовка и сам процесс родовой деятельности должны проводиться в условиях стационаров с отделениями реанимации и с участием кардиологов.
Аритмия при беременности — синдром Вольфа-Паркинсона-Уайта
Врождённое заболевание сердца, которое может протекать бессимптомно, и которое возможно обнаружить только при проведении ЭКГ. Сопровождается пароксизмальной аритмией в большинстве случаев.
Как правило, синдром WPW не несёт в себе угрозы здоровью и жизни будущей матери и плода, однако всю беременность ей придётся быть под наблюдением кардиолога, поскольку гормональный всплеск может спровоцировать проявление тех или иных сердечных аритмий, которые в сочетании с данным синдромом могут привести к непредсказуемым последствиям.
Приступ тахикардии при синдроме WPW может сопровождаться учащённым сердцебиением, слабостью, одышкой и головокружением. Может также появиться давящая или сжимающая боль за грудиной.
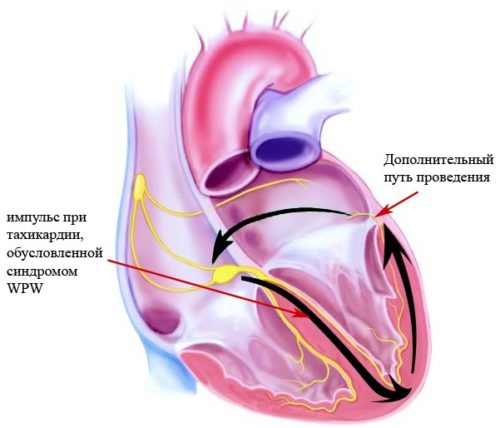
Аритмия при беременности: лечение
Синусовая аритмия при беременности
Лечения она, как правило, не требует — достаточно устранить причину появления аритмии (выйти на свежий воздух, отдохнуть, успокоиться) — и она пройдёт сама собой. Порой помогают успокоительные:
- настой пустырника;
- валериана.
Лекарственные препараты назначаются врачом-кардиологом индивидуально в зависимости от срока беременной, причин, вызвавших аритмию и только при наличии признаков сердечной недостаточности. Среди самых популярных препаратов:
- Дигоксин;
- Изоланид;
- Дигитоксин;
- Хлорид калия;
- Панангин.

Экстрасистолия при беременности
Редкие и единичные экстрасистолы не требуют медикаментозного лечения. Если же нарушения ритма становятся частыми и групповыми, то могут назначить следующие препараты:
- настой пустырника или валерьяны;
- Хлорид калия;
- Панангин;
- Анаприлин;
- Верапамил.
Если в составе препарата присутствует беладонна или Атропин, то он не может приниматься во время беременности.
Если экстрасистолия во время беременности вызвана передозировкой сердечных гликолизов, то для лечения необходима отмена этих препаратов и назначение Дифенина.
При политопной и групповой желудочковой экстрасистолии рекомендуется назначение таких препаратов:
- Новокаинамид;
- Лидокаин;
- Дифенин.
Пароксизмальная тахикардия при беременности
Если у будущей мамы не обнаружены никакие патологии сердца, врач может назначить ей приём успокоительных средств:
- Седуксен;
- Элениум;
- настой валерианы.
Иногда можно справиться с приступом аритмии и не прибегая к лекарственным препаратам:
- закрыть глаза и плотно надавить на глазные яблоки в течение 5-ти секунд;
- надувать воздушные шарики (можно имитировать);
- энергично помассировать сонные артерии на протяжении 10 секунд.
Если никакого эффекта данные процедуры не производят, назначаются такие препараты, как:
- Пропранолол;
- Изоптин;
- Натрия аденозинтрифосфат.
Если у будущей мамы приступ пароксизмальной тахикардии происходит на фоне заболевания сердца, его помогут купировать:
- Дигоксин;
- Строфантин.
При возникновении гипотензии беременной женщине назначают внутривенное или внутримышечное введение Новокаинамида.
При желудочковых формах пароксизмальной тахикардии прием сердечных гликозидов, Изоптина или Натрия аденозинтрифосфата противопоказан. В таких случаях рекомендуется введение Лидокаина и Новокаинамида.
Мерцательная аритмия при беременности: что делать
С помощью медикаментов справиться с мерцательной аритмией практически невозможно, но реально сгладить её последствия.
Для этих целей назначают сердечные гликолизы, способствующие устранению тахисистолии и недостаточности кровообращения. Для начала препараты принимаются в повышенных количествах, затем дозу снижают и оставляют в качестве поддерживающей терапии. Лечение в этом случае может дополняться Калия хлоридом и Резерпином.
Для снижения частоты сердечного ритма могут назначить Верапамил, а если он не помогает, то Пропранолол или Дигоксин. При пароксизме мерцательной аритмии принимают Новокаинмид, а если его недостаточно, то дополнительно назначается Панангин и Изоптин. При этом следует держать под особым контролем значения артериального давления.
Поскольку мерцательная аритмия может спровоцировать риск развития тромбоэмболии, будущей маме в обязательном порядке назначают антикоагулянты и антиагреганты, например, Гепарин, Аспирин, Курантил.
Синдром Вольфа-Паркинсона-Уайта при беременности
В некоторых случаях на усмотрение врача для лечения требуются антиаритмические препараты, либо восстановление синусового ритма с помощью электрического разряда. Порой пароксизмы купируются самостоятельно.
Новокаинамид или Пропранолол вводят при параксизме наджелудочковой тахикардии, либо проводится электроимпульсная терапия, которая является более предпочтительным вариантом.

Аритмия при беременности: диагностика
Если у женщины наблюдаются сбои в работе сердца ещё до зачатия, ей настоятельно рекомендуется включить посещение кардиолога в план мероприятий по планированию беременности. Специалист назначит ей ряд процедур для определения диагноза, на основании которого будет определён ход ведения беременности.
Если женщина уже в положении, то даже на ранних сроках возможно выявить ту или иную аритмию. Посещение терапевта или кардиолога с процедурой ЭКГ входит в стандартную схему ведения беременности, и всё, что от будущей мамы требуется — это следовать рекомендациям врача, ведущего беременность, а именно посещать необходимых специалистов и сдавать требуемые анализы в срок.
Для диагностики аритмии может потребоваться ряд процедур:
- Консультация у кардиолога. Осмотр, сбор анамнеза.
- Биохимический анализ крови и мочи натощак.
- Электрокардиография (ЭКГ).
- Суточный мониторинг ЭКГ. Некоторые случаи требуют такого вида диагностики. В этом случае будущей маме устанавливают портативный аппарат, а врач-кардиолог потом считывает с него показатели.
- Эхокардиография (ЭхоКГ).
- Магнитно-резонансная томография (МРТ). Такая диагностика проводится при невозможности выполнения всех остальных.
- УЗИ сердца. Иногда необходимо пройти и такое исследование для полноты картины.
После получения всех необходимых данных, врач ставит диагноз и назначает лечение. По возможности, немедикаментозное. Впрочем, есть ряд рекомендаций, которые в состоянии выполнить любая будущая мама в целях профилактики аритмии или облегчения её проявления.
Аритмия во время беременности: профилактика
Всегда лучше предотвратить любое заболевание, чем потом его лечить, особенно во время беременности. Потому в целях сохранения своего здоровья и обеспечения появления на свет развитого крепкого малыша, беременным женщинам рекомендуется:
- Уделять особое внимание своему рациону. В нём должны присутствовать свежие овощи и фрукты, мясо и молочная продукция. Важен и способ готовки. Известно, что еда, приготовленная на пару, несёт в себе максимум пользы. Сладкого же, копчёного, солёного и жареного на столе будущей мамы должно быть как можно меньше. Не стоит и переедать, из-за стола следует вставать чуточку голодным.
- Совершать ежедневные пешие прогулки, постоянно проветривать помещения, это обеспечит насыщение кислородом и будущей мамы, и плода; а он так необходим для нормального течения беременности и развития новой жизни.
- Делать разумные физические нагрузки. Строго говоря, если беременность протекает нормально, то противопоказаний к спорту для будущих мам нет никаких. Это и специальная гимнастика, и те же пешие прогулки, и плавание в бассейне. Но всему есть предел, нагрузки должны быть разумными.
- Выровнять свой эмоциональный фон, как бы тяжело это ни было. И в обычной жизни стрессы преследуют нас, а на фоне гормонального взрыва при беременности эмоции и вовсе могут стать неуправляемыми. Путешествия, хорошая книга, спокойная музыка, медитации — надо найти именно тот способ, который позволит успокоиться, и для каждой женщины он будет разный. Это работа над собой, и если стараться, то результат обязательно будет достигнут.
- Разумеется, надо отказаться от таких вредных привычек, как курение или распитие спиртного, в идеале, ещё на этапе планирования беременности. А если проблемы с сердечным ритмом наблюдались ещё до первой мысли о прибавлении, то кардиологи рекомендуют тщательно придерживаться здорового образа жизни всегда.
Очевидно, что рекомендации простые и каждая будущая мама в состоянии их выполнить.

Аритмия при беременности на ранних сроках
В первом триместре беременности в организме будущей мамы происходят колоссальные перемены. Процесс зарождения новой жизни и формирования у малыша жизненно важных органов и систем крайне щепетилен и не терпит лишнего вмешательства. При этом в организме будущей мамы пока что отсутствует плацента — защищающий малыша внутренний орган. Потому, чем меньше лекарств в этот период будет принято, тем лучше для всех. Беременной следует больше отдыхать, спать, бывать на свежем воздухе — словом, делать всё, чтобы не спровоцировать у себя аритмию, особенно если есть вероятность её появления.
Проявить себя на ранних сроках может синусовая аритмия, но, как мы уже знаем, она проходит сама собой, стоит лишь устранить причину её вызвавшую. Иногда мерцательная аритмия может проявить себя в начале беременности, тогда, скорей всего, врач может посоветовать делать аборт.
Беременной надо будет посетить терапевта при постановке на учёт и снять ЭКГ, которая поможет в диагностике той или иной аритмии.
Аритмия при беременности на поздних сроках
Начиная со второго триместра может выявиться пароксизмальная тахикардия, а после третьего — экстрасистолия. Все прочие аритмии также могут возникнуть на поздних сроках беременности, ведь и факторы, провоцирующие их, также могут появиться после второго триместра. Отёки, одышка, нехватка кислорода, повышенный аппетит — всё это может спровоцировать нарушение сердечного ритма.
Поскольку начинает функционировать плацента, у малыша уже сформированы органы и системы, его сердечко отбивает свой ритм, принимать лекарства уже становится безопаснее, чем было раньше. Однако во время беременности большая часть из них находится под запретом, и врач обязан учесть положение пациентки при назначении ей сердечных препаратов. Мы уже говорили о том, что если беладонна или Атропин присутствуют в составе лекарственного препарата, то принимать его будущей маме ни в коем случае нельзя.

Аритмия при беременности: отзывы о препаратах
На форумах будущие мамы активно обсуждают кому и что помогло справиться с аритмией во время беременности. Вот небольшой обзор самых популярных лекарственных препаратов:
- Дигоксин рекомендуют 100% из 4 человек, эффективные и недорогие.
- Панангин рекомендуют 93% из 80 человек, также эффективные и недорогие. Однако не всем помогает, у кого-то побочные действия, но таких людей очень мало.
- Анаприлин рекомендуют 100% из 19 человек. Быстрый эффект, низкая цена, высокая эффективность.
- Верапамил рекомендуют 100% 7 человек. Препарат может вызывать аллергию и побочные действия.
- Седуксен рекомендуют 50% из 2 человек. Успокаивает, но вызывает привыкание.
- Элениум рекомендуют 100% из 2 человек. Много побочных эффектов, вызывает привыкание.
- Анаприлин рекомендуют 84% из 39 человек. Высокая эффективность, но много побочных эффектов. Риск сжечь слизистую языка.
- Дигоксин рекомендуют 100% из 4 человек. Недорого, эффективно, но может вызывать головокружения и прочие побочные эффекты.
- Курантил рекомендуют 64% из 30 человек. Некоторые сомневаются в эффективности и ругают препарат за высокую стоимость. В то же время, остальным препарат помог и не вызвал ни одного побочного действия.
Следует понимать, что препараты, направленные на регулировку ритма сердца могут скрывать в себе многие побочные эффекты, однако, порой, без них не обойтись никак. Сложно сказать, какой конкретно препарат подойдёт той или и
