Аномалии развития черепа у ребенка

Краниосиностозом называют патологию заращивания швов черепной коробки, являющуюся причиной возникновения деформации нормальной формы головы. Метопический синостоз (тригоноцефалия) – самый редкий вид краниосиностоза, занимающий около 10-25% среди подобных заболеваний.
Метопический синостоз у ребенка в основном диагностируется еще в роддоме. Легкие формы могут быть выявлены при осмотре неонатологом или педиатром (в более позднем возрасте). Лечится тригоноцефалия при помощи оперативного вмешательства.
Классификация краниосиностоза и причины его развития
Нормальная оссификация свода черепа начинается в центральной области каждой кости черепной коробки и проходит наружу к черепным швам. Что показывает на норму?
- Когда венечный шов отделяет две лобные кости от теменных костей.
- Метопический шов отделяет лобные кости.
- Сагиттальный шов отделяет две теменные кости.
- Лямбдовидный шов отделяет затылочную кость от двух теменных костей.
Основным фактором, который сдерживает несвоевременное сращение костей черепа, считается продолжающийся рост мозга. Стоит подчеркнуть, что нормальный рост каждой черепной кости происходит перпендикулярно к каждому шву.
- Простой краниосиностоз — это термин, используемый в ситуациях, когда только один шов сращивается преждевременно.
- Термин комплексный, или соединительный краниосиностоз, используется для описания преждевременного сращения нескольких швов.
- Когда дети, показывающие симптомы краниосиностоза, также страдают другими уродствами тела, это называется синдромальным краниосиностозом.
Первичный краниосиностоз
При преждевременном сращении одного или более швов рост черепа может быть ограничен перпендикулярными швами. Если несколько швов сращиваются в то время, когда мозг все еще меняется в размерах, внутричерепное давление может увеличиться. И это часто заканчивается рядом сложнейшей симптоматики, вплоть до летального исхода.
Разновидности первичного краниосиностоза (преждевременного сращения)
- Скафоцефалия — стреловидный шов.
- Передняя плагиоцефалия — первый венечный шов.
- Брахицефалия — двусторонний венечный шов.
- Задняя плагиоцефалия — раннее закрытие одного ламбдовидного шва.
- Тригоноцефалия — преждевременное сращение метопического шва.
Вторичный краниосиностоз
Чаще, чем при первичном типе, эта разновидность патологии может привести к раннему сращению швов по причине первичной недостаточности роста мозга. Поскольку рост мозга контролирует расстояние костных пластинок друг от друга, расстройство его роста является основной причиной преждевременного сращивания всех швов.
При этой разновидности патологии внутричерепное давление, как правило, нормальное, и тут редко бывает нужда в хирургии. Как правило, отсутствие роста мозга приводит к микроцефалии. Преждевременное закрытие шва, не создающее угрозу роста мозга, также не требует хирургического вмешательства.
Внутриматочные пространственные ограничения могут играть определенную роль в преждевременном сращении швов черепа плода. Это было продемонстрировано в наблюдениях при корональном краниосиностозе. Другие вторичные причины включают в себя системные расстройства, влияющие на костный метаболизм, такие как рахит и гиперкальциемия.
Общая информация
Череп новорожденного ребенка состоит из шести отдельных костей: двух теменных, двух височных, затылочной и лобной. Между ними пролегают тонкие прослойки волокнистых эластичных тканей – черепные швы. Зоны, где соединяется несколько костей черепа, называются родничками или «мягкими местами».
Швы необходимы для того, чтобы во время прохождения по родовым путям кости черепа могли частично перекрыться. Благодаря этому облегчается процесс родов, и снижается риск повреждения головного мозга новорожденного. Закрытие родничков происходит в течение первого года жизни ребенка.
У 1 из 1000 детей обнаруживается внутриутробное или раннее заращивание черепных швов – краниостеноз. Патология чаще встречается у мальчиков. Выделяют три ее формы:
- моносиностоз (самый распространенный тип) – закрыт один шов – метопический, сагиттальный, коронарный или ламбдовидный;
- полиностоз – заращено более двух швов,
- пансиностоз – отсутствует более трех швов.
Краниостеноз у новорожденных может быть изолированной аномалией или являться частью синдрома (20% случаев) и сочетаться с другими пороками развития.
Причины и последствия раннего краниосиностоза
Несколько теорий были предложены для этиологии первичного краниосиностоза. Но наиболее широкое распространение получил вариант с этиологией первичного дефекта в мезенхимальных слоях костей черепа.
Вторичный краниосиностоз, как правило, развивается наряду с системными расстройствами
- Это — эндокринные нарушения (гипертиреоз, гипофосфатемия, дефицит витамина D, почечная остеодистрофия, гиперкальциемия и рахит).
- Гематологические заболевания, которые вызывают гиперплазию костного мозга, например, серповидно-клеточная болезнь, талассемия.
- Низкие темпы роста головного мозга, в том числе микроцефалия и ее основные причины, например, гидроцефалия.
Причины синдромального краниосиностоза заключаются в генетических мутациях, ответственных за рецепторы факторов роста фибробластов второго и третьего класса.
Другие важные факторы, которые стоит учитывать при изучении этиологии заболевания
- Дифференциация плагиоцефалии, что часто является результатом позиционного сращения (который не требует операции и достаточно часто встречается) от сращения лямбдовидного шва, является чрезвычайно важным аспектом.
- Наличие нескольких сращений наводит на мысль черепно-лицевого синдрома, который часто требует диагностической экспертизы в педиатрической генетике.
Прогноз
Последствия краниостеноза зависят от выраженности деформаций и количества пораженных швов. Изолированная форма патологии имеет благоприятный прогноз при условии хирургического вмешательства. Без операции краниостеноз у взрослых приводит к таким осложнениям, как:
- стойкое выраженное изменение формы черепа;
- головные боли;
- периодические судорожные припадки;
- косоглазие.
Синдромальный краниостеноз, как правило, сопряжен с инвалидностью.
Симптомы краниосиностоза и методы диагностики
Краниосиностоз во всех случаях характеризуется неправильной формой черепа, которая у ребенка определяется по типу краниосиностоза.
Основные признаки
- Жесткий костный хребет, хорошо пальпируемый по ходу патологичного шва.
- Мягкое место (родничок) исчезает, голова ребенка меняет форму, чувствительность в этих областях, как правило, изменена.
- Голова ребенка не растет пропорционально с остальной частью тела.
- Повышенное внутричерепное давление.
В некоторых случаях, краниосиностоз не может быть заметен в течение нескольких месяцев после рождения.
Повышенное внутричерепное давление является частым признаком всех типов краниосиностозов, за исключением некоторых вторичных патологий. Когда только один шов сращивается преждевременно, повышенное внутричерепное давление встречается менее чем у 15 % детей. Тем не менее, при синдромальном краниосиностозе, где участвуют несколько швов, повышение давления может наблюдаться в 60 % случаев.
Если ребенок страдает легкой формой краниосиностоза, болезнь не может быть замечена, пока пациенты не начинают испытывать проблемы по причине увеличения внутричерепного давления. Это обычно происходит в возрасте от четырех до восьми лет.
Симптомы повышенного внутричерепного давления
- Начинаются со стойких головных болей, как правило, ухудшающихся утром и в ночное время.
- Проблем со зрением — двоением, помутнением зрения или нарушением цветного зрения.
- Необъяснимого снижения умственных способностей ребенка.
Если ребенок жалуется на любой из вышеперечисленных симптомов, следует обратиться к педиатру как можно скорее. В большинстве случаев эти симптомы не будут вызваны повышенным внутричерепным давлением, но их нужно непременно изучить.
При отсутствии лечения, другие симптомы повышенного внутричерепного давления могут включать в себя:
- рвоту;
- раздражительность;
- вялость и отсутствие реакции;
- опухшие глаза или трудности в наблюдении за движущимся объектом.
- нарушения слуха;
- затрудненное дыхание.
При внимательном рассмотрении черепа становится ясно, что его форма не всегда подтверждает диагноз краниосиностоза. В таких случаях применяют ряд методов визуального исследования, например, рентгенограмма черепа.
Рентгенография выполняется в нескольких проекциях — передней, задней, боковой и сверху. Преждевременно сращенные швы легко идентифицировать по отсутствию связных линий и наличию костных гребней по линии шва. Сами швы либо не видны, либо их локализация показывает доказательства склероза.
Черепная компьютерная томография с трехмерной проекцией, как правило, не требуется большинству младенцев. Метод иногда выполняется, когда операция рассматривается в качестве следующего шага лечения или если результаты рентгенограммы неоднозначны.
Осложнения краниостеноза
Операции помогут предотвратить осложнения, обычно сопровождающие краниосиностоз. Если не предпринимать никаких мер, в конечном итоге форма головы ребенка изменится необратимо.
Пока мозг ребенка растет, внутри черепа постоянно повышается давление, что впоследствии вызовет такие проблемы как слепота и отставание в умственном развитии.
Осложнения, которые могут возникнуть во время операции:
- потеря крови (возникает из-за повреждения венозных синусов)
- повреждение твердой мозговой оболочки, сопровождающаяся повреждением мозга
- аномалии костной ткани (разрушение кости или ее неадекватная регенерация)
- рецидив краниосиностоза и проявление новых деформаций.
Лечение
Лечение краниостеноза – хирургическое. Проводить операцию желательно на начальном этапе развития (до 3 лет). Цель операции – снизить внутричерепное давление, сделать коррекцию формы черепа и его размеров. Хирург для этого разделяет сросшиеся швы. После операции с течением времени рубец на головке ребенка скроется полностью под волосами и будет незаметен.
Эндоскопия. Этот метод применяют при условии, что ребенку не исполнилось 6 месяцев. Это способ щадящий, с наименьшим травмированием тканей.
Кроме этого, нужно будет посетить стоматолога. Это необходимо для профилактического осмотра ротовой полости ребенка.
При своевременно проведенной операции на черепе в раннем возрасте симптомы заболевания полностью купируются. Позднее оперативное вмешательство всегда ведет к развитию умственной отсталости, симптоматику снимает частично, обуславливая ранний летальный исход.
Характер клинической картины
Закрытие только одного шва обычно представляет собой проблему, связанную с дефектом скорее косметическим.
При сочетанном поражении клиническая картина гораздо ярче, в ней выступают значительная деформация черепа, характерная для каждого типа краниостеноза и неврологические симптомы (обусловлены повышением внутричерепного давления, что связано с непропорционально медленным ростом черепа, недостаточным для объема головного мозга):
- приступообразная головная боль;
- тошнота;
- рвота;
- усиление сухожильно-надкостничных рефлексов;
- рефлексы патологического характера;
- парез взора вверх;
- маятникообразные движения глазных яблок (нистагм);
- менингеальные знаки (ригидность мышц затылка и прочие);
- судорожные припадки.
Присутствуют глазные симптомы:
- двусторонний экзофтальм (пучеглазие);
- застойные изменения сетчатки;
- снижение или потеря зрения.
Психические нарушения вариабельны, может выступать заторможенность либо повышенная возбудимость, умственное развитие, как правило, замедленно.
Чем опасна патология?
Последствия краниосиностоза зависят от степени прогрессирования патологического процесса, своевременности проведенных процедур устранения недуга и индивидуальных особенностей детского организма.
При наличии такого отклонения в формировании костного скелета повышается риск появления судорожных состояний, регулярных головных болей и косоглазия у малыша.
Степень деформации черепной коробки зависит от количества преждевременно сросшихся швов и периода, во время которого произошел сбой. Устранить последствия краниосиностоза у детей после двух лет крайне затруднительно.
Последствиями краниосиностоза могут стать следующие состояния:
- нарушение функционирования мозга;
- патологии строения скелета;
- задержка интеллектуального развития, психического и физического развития;
- летальный исход (при синдромальной форме недуга);
- недоразвитие глазных впадин и челюсти;
- атрофия зрительного нерва и полная потеря зрения;
- офтальмологические патологии.
В чем причины развития детского церебрального паралича? Узнайте об этом из нашей статьи.
( 2 оценки, среднее 4.5 из 5 )
Источник
Краткие сведения об эмбриогенезе. Во внутриутробном развитии черепа различают три стадии: на первом месяце внутриутробной жизни возникает перепончатый череп, на втором месяце постепенно образуется хрящевое его основание и в середине второго месяца внутриутробной жизни начинается процесс окостенения. При этом первичные кости (кости соединительнотканного типа): лобная, теменные, чешуя и барабанная часть височной кости, а также чешуя затылочной кости – образуют крышу черепа. Верхне- и нижнечелюстные кости, небная и скуловые кости (тоже кости соединительнотканного типа) образуют лицевой череп. Вторичные же кости (кости хрящевого типа) – затылочная кость, за исключением чешуи, пирамиды и сосцевидные части височных костей – образуют основание черепа.
Двойная теменная кость. К редким аномалиям развития черепа относится двойная теменная кость – os parietale bipartitum, разделенная добавочным горизонтальным швом на две части. Эта аномалия бывает односторонней и двусторонней. Мы наблюдали двустороннюю двойную теменную кость у двух новорожденных.
В таких случаях при несимметричной укладке головы на боковой рентгенограмме определяются две дополнительные параллельные полосы просветления, расположенные горизонтально одна над другой (рис. 9).

Рис. 9. Двойные теменные кости.
А – рентгенограмма; Б – схема.
Кости инков. К аномалиям развития костей свода черепа относятся также добавочные кости черепа в верхнем отделе чешуи затылочной кости в виде одного, двух и более фрагментов (рис. 10).

Рис. 10. Расположение добавочных костей в родничках и швах в черепе новорожденного (схемы в двух проекциях – А и Б).
1 – в переднем родничке; 2 – в заднем родничке; 3 – в метопическом шве; 4 – в ламбдовидном шве; 5 – в передне-латеральном родничке.
Анатомы называют эти добавочные поперечные костные фрагменты костями инков, так как они были обнаружены на древнеперуанских черепах племени инков. У новорожденных они изучены мало. В. С. Сперанский (1953), исследовавший непостоянные кости на мацерированных черепах и по рентгенограммам скелета головы у взрослых, обнаружил кости инков в 89,4%, у новорожденных же значительно реже. Он объясняет это тем, что закладка костей инков чаще происходит после рождения.

Рис. 11. Поперечные кости в черепах новорожденных (указаны стрелками) (схема).
На рентгенограммах черепа исследованных нами 530 новорожденных мы обнаружили кости инков в 49 случаях. На задней рентгенограмме (рис. 11) они имеют вид пластинок неправильной формы, величиной 1 – 3 см в одном направлении и 1 – 2 см – в другом. Контуры их у новорожденных совершенно гладкие в противоположность сильной изрезанности по краям у взрослых. Расположенные непосредственно над верхним краем чешуи затылочной кости, они окаймлены узкой полоской просветления, что создает впечатление перелома (рис. 12).

Рис. 12. Задняя рентгенограмма поперечной кости в черепе ребенка 1 суток.
На боковой рентгенограмме поперечная кость имеет вид плотной изолированной линейной тени длиной от 0,5 до 3 см и шириной от 1 до 3 мм; нередко она имитирует костный фрагмент при переломе черепа (рис. 13). Однако такую рентгеновскую картину мы наблюдали у новорожденных, не имевших каких-либо признаков родового повреждения, и вместе с тем мы часто не находили ее и при наличии родовой травмы.

Рис. 13. Боковая рентгенограмма поперечной кости в черепе у того же ребенка, что и на рис. 12.
Кости швов и родничков. Они известны под названием «вставочных» костей, а также «вормиевых», названных так в память датского анатома Клауса Ворма в 1654 г.
В. Н. Тонков относит эти кости к аномалиям развития, а их возникновение объясняет наличием в своде черепа добавочных точек окостенения.
На рентгенограмме головки новорожденного шовные косточки чаще всего определяются в области ламбдовидного шва. На задней обзорной рентгенограмме, а также на боковой рентгенограмме головы они имеют вид множественных или единичных мелких вкраплений. В области других швов обычно встречаются единичные шовные косточки. Группа мелких шовных косточек, расположенная непосредственно над чешуей затылочной кости, может создать впечатление раздробления кости, в особенности если известно, что при родах применено наложение щипцов (рис. 14). Однако расположение этих мелких теней на задней обзорной рентгенограмме на протяжении всего шва исключает диагноз перелома.

Рис. 14. Множественные поперечные кости в черепе новорожденного.
Родничковые косточки в области переднего родничка, по данным Brander (1942), встречаются у 5% новорожденных. Форма их неправильно округлая, контуры гладкие. Обычно они обнаруживаются как случайная находка при рентгенологическом исследовании головы новорожденного. На рентгенограмме родничковая косточка определяется на фоне просветления переднего родничка; распознавание ее обычно не представляет никаких трудностей (рис. 15 А и Б). Родничковые косточки в области заднего родничка наблюдаются реже, быть может потому, что к рождению он часто бывает уже закрыт. От поперечных костей они отличаются своей неправильно округлой формой. Они хорошо видны на задней обзорной рентгенограмме; на боковой же рентгенограмме они не участвуют в образовании краеобразующей линии костей свода черепа, так как расположены не поверхностно, а в глубине заднего родничка.
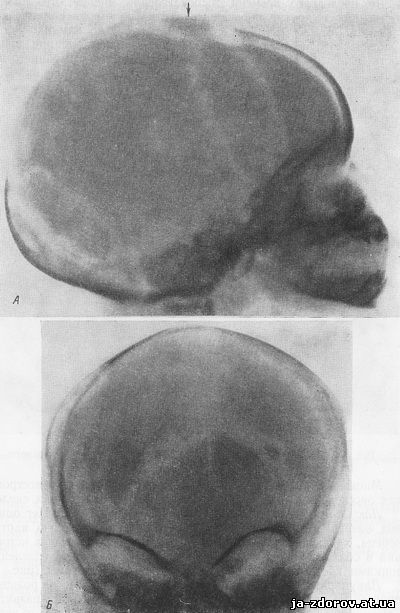
Рис. 15. а – добавочная кость в переднем родничке в черепе новорожденного (указана стрелкой); б – шовные кости в ламбдовидном шве.
Косточки, расположенные в области боковых передних и задних родничков, определяются на соответствующих обзорных рентгенограммах на фоне значительного просветления родничков в виде единичных или множественных крупинок величиной 2 – 5 мм и больше. Родничковые кости могут определяться одновременно во всех или нескольких родничках. Распознавание их не представляет затруднений.
До последнего времени господствовало мнение, что шовные кости, как и другие добавочные кости, не имеют клинического значения. Мюллер (1962) на основании глубокого клинико-рентгенологического анализа пришел к выводу, что односторонние шовные кости, главным образом в ламбдовидном шве у детей раннего возраста, являются убедительным патогенетическим признаком повреждения черепа и мозга.
Множественные шовные кости часто наблюдаются при расстройствах окостенения при различных системных заболеваниях скелета.
Лакунарный череп (краниолакуния). В 1905 г. Енгстлер описал под названием лакунарного черепа рентгенологическую картину черепа, характеризующуюся наличием крупных овальных истончений в области костей свода, напоминающих лакуны, разделенные тонкими костными перегородками причудливой формы (рис. 16).

Рис. 16. Лакунарный череп новорожденного.
Лакунарный череп развивается внутриутробно. После рождения процесс не прогрессирует и не подвергается обратному развитию. Caffey и другие авторы указывают на сочетание лакунарного черепа с гидроцефалией, косолапостью, а также с мозговыми грыжами, пороками сердца и другими аномалиями развития скелета и внутренних органов.
Патогенез лакунарного черепа не ясен. Одни авторы объясняют его глубоким расстройством костеобразования, другие относят его возникновение за счет повышения внутричерепного давления во внутриутробном периоде (А. Е. Рубашева, А. П. Бурковская, 1965). Некоторые авторы рассматривают лакунарный череп как задержку окостенения соединительнотканного черепа.
В нашей практике картину лакунарного черепа мы наблюдали у 10 новорожденных: в сочетании с мозговыми и спинномозговыми грыжами – у 6 детей, с пороком сердца – у 1 ребенка и с различными аномалиями скелета – у 3 детей.
Рентгенологическая картина лакунарного черепа крайне характерна. На боковой рентгенограмме черепа, преимущественно в области лобной и теменных костей определяются множественные овальные и круглые участки просветления – лакуны – величиной от 2 до 5 см в диаметре, разделенные истонченными костными перегородками причудливой формы. В центре теменных костей в области их основных точек окостенения иногда сохраняются нормальные участки кости размерами от 5 до 10 см. Швы и роднички в лакунарном черепе иногда плохо определяются; в некоторых случаях они расширены до 15 мм.
В области лакун твердая мозговая оболочка может непосредственно соприкасаться с наружной надкостницей. Головка ребенка равномерно увеличена во всех направлениях. Прогноз неблагоприятный. Наблюдавшиеся нами 10 новорожденных с лакунарным черепом погибли в возрасте от 1 дня до 1 месяца.
Раздвоенный череп – cranium bifidum. Помимо лакунарного черепа, у новорожденных могут наблюдаться также и одиночные дефекты в виде щелей по срединной линии с возможным выпадением мозговых оболочек или также и мозговой ткани. Чаще такие щели встречаются в затылочной кости, реже – выше носа в чешуе лобной кости и в заднем конце стреловидного шва. Односторонние одиночные большие дефекты как проявление нарушения процесса окостенения встречаются редко.
Лакунарный остеопороз. Лакунарный остеопороз по рентгенологической картине напоминает структуру лакунарного черепа, однако его не следует смешивать с последним. Caffey указывает, что лакунарный остеопороз встречается и у совершенно здоровых новорожденных. Клинически он проявляется в виде так называемого «мягкого черепа»: при пальпации головки кости свода черепа ощущаются мягкими и податливыми. Головка не увеличена.

Рис. 17. Лакунарный остеопороз у ребенка 4 суток.
Рентгенологическая картина лакунарного остеопороза отличается от изменений при лакунарном черепе наличием нерезко выраженных ячеистых просветлений на фоне нормальной картины костей свода черепа, а также отсутствием своеобразного рисунка костных перегородок между лакунами, определяемыми при лакунарном черепе (рис. 17).
В отличие от тяжелых необратимых явлений, наблюдающихся при лакунарном черепе, при лакунарном остеопорозе обычно имеется тенденция к дальнейшему нормальному развитию костей свода черепа; в возрасте 2 – 3 месяцев очаги лакунарного остеопороза постепенно исчезают. Поэтому прогноз при лакунарном остеопорозе вполне благоприятный. Согласно литературным данным, лакунарный остеопороз встречается у 0,04 – 1% всех новорожденных, по нашим данным – до 7,5%.
Большие теменные отверстия. К нарушениям процесса окостенения относятся также foramina parietalia permagna – два симметрично расположенных отверстия по обе стороны стреловидного шва выше ламбдовидного на 2 – 3 см; в норме они имеют величину булавочной головки; при нарушении процесса окостенения они достигают величины в несколько миллиметров или даже сантиметров. Их локализация и симметричное расположение не вызывают каких-либо дифференциально-диагностических затруднений (рис. 18).

Рис. 18. Большие теменные отверстия (рисунок из атласа Свобода).
В редких случаях задержка процесса окостенения в плоских костях черепа выражается в том, что костная ткань в крыше черепа представляется лишь в виде отдельных небольших островков.
Краниостеноз. Краниостеноз возникает в результате преждевременной облитерации всех или некоторых швов.
Этиология и патогенез этой аномалии не выяснены. Часто она комбинируется с другими пороками развития (синдактилией, брахидактилией и др.).
Раннее окостенение швов сопровождается их гипертрофией. Краниостеноз может возникнуть внутриутробно и после рождения. По окостенению отдельных швов различают варианты краниостеноза. При заращении венечного шва усиленный рост черепа наблюдается в вертикальном и боковых направлениях, в результате чего получается брахицефальный широкий череп. При заращении стреловидного шва задерживается рост черепа в боковых направлениях, компенсаторное же усилие роста имеется в передне-заднем направлении, в результате чего получается долихоцефальный, длинный череп. При заращении коронарного и стреловидного швов получается башенный череп. При одностороннем заращении швов наблюдается асимметрия головки. При аплазии теменных бугров образуется ладьевидный череп.
Описание краниостеноза у новорожденных в литературе встречается редко. Ранними клиническими признаками его являются деформация головки и отсутствие большого родничка.
На рентгенограмме головки новорожденного, помимо изменения конфигурации черепа, определяется резкое сужение швов, почти полный синостоз метопического шва, обычно наиболее широкого из швов в первые дни жизни, и уменьшение вплоть до полного исчезновения переднего родничка. Кости свода черепа истончены, структура их однородна без признаков внутричерепного давления (рис. 19, А и Б).

Рис. 19. Краниостеноз у ребенка 1 суток. Рентгенограммы в задней (А) и боковой (Б) проекциях.
Суженный метопический шов и уменьшенный передний родничок.
Позднее на рентгенограмме черепа обнаруживаются резко выраженная деформация его и отчетливые пальцевые вдавления в костях свода. У одного наблюдавшегося нами ребенка в первые сутки после рождения голова была удлинена, передний родничок не определялся. На задней обзорной рентгенограмме черепа была видна облитерация метопического шва и переднего родничка.

Рис. 20. Тот же мальчик, что и на рис. 19, в 7-летнем возрасте. Рентгенограммы в задней (А) и боковой (Б) проекциях.
Башенный череп. Облитерация швов. Пальцевые вдавления в костях черепа.
На основании данных клинического и рентгенологического исследования был поставлен диагноз краниостеноза. В 7-летнем возрасте этот мальчик был исследован нами повторно. Физически и умственно он был развит нормально, но голова его оказалась резко деформированной, лицо асимметричным, с вдавленным лбом и сплющенным носом. На рентгенограммах головы мы обнаружили деформацию по типу башенного черепа. Швы облитерированы. Кости свода черепа значительно утолщены. Резко выражены множественные пальцевые вдавления в костях свода (рис. 20).
В результате краниостеноза могут развиться повышение внутричерепного давления и атрофия зрительного нерва. Рентгеновское исследование позволяет поставить ранний диагноз краниостеноза и указать локализацию синостоза, что имеет существенное значение при хирургическом вмешательстве (краниотомия).

Рис. 21. Микроцефалия, дефект в затылочной кости, задняя мозговая грыжа у ребенка 4 суток.
Микроцефалия. Микроцефалия является врожденным пороком развития мозга, который вовлекает в процесс раннее окостенение всех швов без их гипертрофии. Микроцефалия характеризуется уменьшением размеров головы, несоответствием между малыми размерами черепной коробки и нормальным лицевым черепом. Кроме этих особенностей, на рентгенограмме черепа определяется нормальная толщина костей при отсутствии швов. Признаки внутричерепного давления не отмечаются (рис. 21).
Микроцефалия часто сочетается с другими аномалиями развития (рис. 22).

Рис. 22. Боковая рентгенограмма головы новорожденного при задней мозговой грыже. Микроцефалия. Лакунарный череп. Грыжевой мешок.
Источник
